DT-19-04-319.pdf 639.53 KB 382 downloads
Behandeling van een vrouw met iactatio corporis nocturna ...Samenvatting
In dit artikel wordt een overzicht gegeven van de behandeling van rhythmic movement disorder (ritmische bewegingsstoornis), een slaapstoornis die vooral bij kinderen voorkomt. Er zijn vier typen te onderscheiden: head-banging en head-rocking (iactatio capitis nocturna) en body-rocking en body-rolling (iactatio corporis nocturna). We beschrijven de casus van een 42-jarige onderwijzeres met iactatio corporis nocturna en restless legs. Door middel van een gedragstherapeutisch programma, bestaande uit registratieopdrachten, hypnose en een zelfcontroleprocedure, verdween het ongewenste gedrag vrijwel geheel.
Inleiding
Iactatio corporis nocturna wordt in de literatuur veelal aangeduid met de termen ‘body-rocking’ (wiegen) of ‘body-rolling’ (rollen). Tezamen met iactatio capitis nocturna (‘head-banging’ en ‘head-rolling’, ofwel hoofdbonzen en -rollen) kent men deze stoornis ook wel als rhythmic movement disorder (RMD; ritmische bewegingsstoornis). Patiënten die hieraan lijden maken steeds terugkerende, stotende of rollende bewegingen met hun lichaam of hoofd. Deze bewegingen komen voor tijdens of rond de slaapperiode, meestal in de toestand vlak voor het inslapen en tijdens de eerste NREM-slaap (Thorpy & Speilman, 1984). In de International Classification of Sleep Disorders (American Sleep Disorder Association, 1990) vallen de rhythmic movement disorders (alle vier de typen) onder parasomnia’s die optreden tijdens de overgang van waken naar slapen.
In de dsm-iv (APA, 1994) wordt de stoornis niet apart omschreven. Onder de dyssomnia’s NOS wordt wel het ‘Restless Legs Syndrome’ genoemd. Bij deze stoornis is sprake van onaangename sensaties (bijvoorbeeld spanning of jeuk) die leiden tot een onweerstaanbare aandrang om de benen te bewegen. De sensaties beginnen ’s avonds voor het inslapen en verdwijnen tijdelijk bij het bewegen van de benen. Deze kunnen het begin van de slaap vertragen of iemand wakker maken (APA, 1994).
Hoewel RMD reeds in 1905 (Zappert, 1905) genoemd wordt, is er niet veel bekend over het ontstaan en de behandeling. Wel lijkt RMD in de meeste gevallen in de babytijd te zijn ontstaan (Bramble, 1995). Het gedrag verdwijnt vaak vanzelf voor het tiende levensjaar (Kravitz, Rosenthal, Teplitz, et al., 1960). In sommige gevallen ontstaat de stoornis echter pas later en blijft deze ook langer bestaan. Bramble (1995) beschrijft twee gevallen van kinderen die in hun peutertijd head-banging en body-rocking gedrag ontwikkelden. Beiden hadden, voordat zij dit gedrag gingen vertonen, een oorontsteking; om hen rustig te laten worden, lieten de moeders de peuter op de knie schommelen. Toen de oorontsteking was verdwenen, bleven beide kinderen dit gedrag zelf voortzetten. Het viel op dat beide kinderen meldden dat het schommelen prettige gevoelens opriep. Ze gebruikten het ook tegen andere pijnklachten, zoals kies- en hoofdpijn.
Ook elders is melding gemaakt van het ontstaan van een als prettig ervaren ‘arousal’, als gevolg van de ritmische bewegingen. Oswald (1974) kon gezonde proefpersonen in een prettige, dromerige en dissociatieve toestand brengen door hen te vragen wiegende en hoofd-schuddende bewegingen te maken op muzikale stimuli. Sargant (1964) noemt het vrijkomen van endorfinen ten gevolge van kleine, lichamelijke beschadigingen door het wieggedrag, als een mogelijke oorzaak voor het ontstaan van de positieve gevoelens tijdens de bewegingen. Er bestaat geen empirische ondersteuning voor deze opvatting.
Bij de hieronder beschreven patiënte gaat het heen-en-weer rollen eveneens gepaard met ‘lustgevoelens’. Dit zou dan ook een reden kunnen zijn de stoornis onder te brengen onder de ‘stoornissen in de impulscontrole’ in de dsm-iv (apa, 1994). Kenmerken van personen die aan een dergelijke stoornis lijden zijn immers:
- zij kunnen een impuls of neiging die op de een of andere manier schadelijk is voor zichzelf of anderen, niet weerstaan;
- zij ervaren voor het gedrag een toename van spanning of arousal;
- het gedrag gaat gepaard met lustgevoelens als plezier, bevrediging of opluchting (apa, 1994).
Over de behandeling van RMD zijn slechts enkele gevalsbeschrijvingen verschenen. Het meest zijn diverse medicamenteuze behandelingen beschreven, met wisselend effect. Chisholm en Morehouse (1996) beschrijven een afname van de ernst en de frequentie van head-banging na een behandeling met clonazepam. De twee volwassenen die zij beschrijven hebben echter na inname van dit middel (in een dosis van 1 mg per nacht) nog steeds enige last van de head-bang klachten. Walsh, Kramer en Skinner (1981) melden verbetering bij een achtjarig meisje na gebruik van oxazepam (10-20 mg per nacht). In een studie van Freidin, Jankowski en Singer (1979) duurt de behaalde verbetering met dit middel echter slechts vier weken. Het twee jaar oude kind dat deze auteurs beschrijven, reageerde ook niet op imipramine en phenytoine. In twee andere studies wordt melding gemaakt van het gebruik van imipramine. In de eerste (Drake, 1986) namen de klachten af na gebruik van imipramine. Regestein, Hartmann en Reich (1977) beschrijven een 25-jarige vrouw met RMD (head-rolling) bij wie imipramine leidde tot slapeloosheid. Doxepin werd bij deze vrouw gestaakt vanwege de bijwerkingen en amitriptyline bleek ineffectief. Hierbij moet echter wel worden vermeld dat elk medicijn slechts zeven dagen werd uitgeprobeerd.
Bij al deze studies moeten enkele kanttekeningen worden geplaatst. Ten eerste zijn er geen gecontroleerde onderzoeken gedaan. Alle studies bestaan uit gevalsbeschrijvingen. Bovendien is niet bekend wat er naast het toedienen van de medicijnen is gedaan. Zo kregen de twee patiënten van Chisholm en Morehouse (1996) tevens informatie over slaaphygiëne, waarna zij hun slaapgedrag aanpasten. Het positieve effect zou wel eens het gevolg kunnen zijn van deze gedragsverandering. Ook loopt de leeftijd van de beschreven personen sterk uiteen (van 27 maanden tot 25 jaar), evenals het tijdstip waarop de bewegingen plaatsvinden (tijdens waken of diepe slaap).
Slechts in één artikel werd een behandeling beschreven waarin geen gebruik werd gemaakt van medicatie, maar van gedragsverandering. Bramble (1995) beschrijft de behandeling van twee kinderen (van 11 en 12 jaar), waarin gebruik werd gemaakt van registratieopdrachen en gedragsmodificatie (met name het bemoeilijken van het ongewenste gedrag). Als voorbeeld noemt hij het slapen op een matras op de grond, zodat het moeilijk wordt ergens tegenaan te bonken. Een van de kinderen kreeg, aangezien het bleef hangen op een verbetering van 75%, een beloning van 100 pond als het gedurende een zekere periode het gedrag niet had vertoond, waarna het ongewenste gedrag ten slotte geheel stopte. Bij beiden is een verbetering van 100%, ook na een follow-up van 18 maanden (zie ook Pearce, 1994).
Casus
Achtergrond
Patiënte meldt zich aan voor behandeling omdat zij last heeft van rolbewegingen en spiertrekkingen, optredend op het moment dat zij inslaapt en bij het wakker worden. Zij rolt van de ene schouder op de andere, zo intensief dat zij nek-, rug- en schouderklachten heeft ontwikkeld. De klachten die zij door dit levenslange rollen ontwikkelde, zijn ernstig. Er is sprake van kalkafzetting in beide schouders en eenmaal heeft zij tijdens het rollen een subluxatie gehad van de schouder. Op het moment van aanmelding heeft ze pijn in de armen bij iedere beweging die ze maakt en ook wanneer ze niet beweegt. Na een activiteit als ramen wassen heeft zij ernstige pijn in beide schouders. De duur van het rollen varieert van vijf tot dertig minuten per episode. Per nacht zijn er vijf tot tien van dergelijke episodes. Patiënte geeft aan dat zij voor het rollen een onaangename lichamelijke sensatie ervaart, die met het rollen wordt opgeheven. Het rollen zelf geeft patiënte een soort bevrediging. Van belang is dat zij in principe controle heeft over het gedrag: als haar partner de kamer inkomt of haar aanraakt, stopt het rollen. Naast de rolbewegingen heeft zij last van restless legs. Hierbij ervaart zij een hinderlijke kriebel in de benen, waarna ze de spieren samentrekt. Daar deze bewegingen geen blessures veroorzaken, ondervindt patiënte echter weinig hinder van deze bewegingen. Na een intakegesprek wordt de diagnose iactatio corporis nocturna en restless legs gesteld.
Patiënte heeft altijd al onrustig geslapen. Sinds haar kinderjaren is er geen nacht geweest waarop het rollen en trekken met de benen niet is voorgekomen. Bij lichamelijke onderzoeken (onder andere in een slaapcentrum) werden geen afwijkingen gevonden. Patiënte is medicamenteus behandeld met Tegretol ®, hetgeen weinig effect had op de klachten. Het rollen verminderde enigszins, maar de beenbewegingen bleven onverminderd aanwezig. Ditzelfde was het geval na gebruik van Dormicum ®. Op het moment dat de behandeling start, gebruikte patiënte geen medicatie.
Ten slotte is van belang dat patiënte overdag nogal gespannen is. Ze is van nature erg druk en jaagt zichzelf continue op. Ze heeft het bovendien niet erg naar haar zin op haar werk (receptioniste op een bank).
Behandeling
Besloten werd voor een behandeling met zelfcontroleprocedures en hypnose. In overleg met patiënte werd het doel vastgesteld, evenals het tempo waarin dit bereikt moest worden. Tijdens de gehele behandeling moest patiënte een aantal gedragingen registreren: 1 het aantal episodes dat ze ’s nachts rolde; 2 het aantal episodes per nacht dat ze last had van restless legs en met haar benen bewoog om het gevoel kwijt te raken; en 3 de subjectieve kwaliteit van de nacht (uitgedrukt in een cijfer van 1 tot 10). Later kwamen daar nog bij: 4 het aantal keren dat zij de hypnose-oefening had toegepast per nacht; en 5 het aantal keren dat de partner van patiënte haar wakker had gemaakt omdat zij rolde (geregistreerd door de partner van patiënte). Na het intakegesprek werden de registratieopdrachten meegegeven.
Verloop
In de eerste zitting werd het doel van de behandeling bepaald en werd uitleg gegeven over de strategie. Vervolgens werd een hypnose-oefening gedaan. Het doel van deze oefening was het bereiken van een diepe ontspanning, die later gebruikt zou kunnen worden als stimulus-respons (S-R) interventie wanneer zij de neiging voelde om te gaan rollen. Hiertoe werd een imaginatie gebruikt van een plek die voor patiënte ontspanning opriep, in dit geval aan zee tijdens een vakantie in Australië. De oefening werd op audioband opgenomen en patiënte kreeg de opdracht deze band thuis drie keer per dag te beluisteren.
De volgende zitting bleek de band niet helemaal aan te sluiten bij patiënte. Vooral de suggesties ‘loom’ en ‘zwaar’ stuitten op weerstand, omdat zij zich dit gevoel niet goed kon voorstellen. Besloten werd de inductie en de suggesties te wijzigen en meer te laten aansluiten bij haar opvattingen. De genoemde suggesties werden vervangen door ‘warmte’ van de zon, hetgeen maakte dat patiënte zich rustig en ontspannen voelde. Tevens werd een begin gemaakt met de zelfcontroleprocedures: de maximale roltijd werd gesteld op 15 minuten (door patiënte voorgesteld als een haalbaar maximum). De partner van patiënte werd eveneens ingeschakeld. Hij zou haar, indien ze zou rollen in de slaap, wakker maken en registreren hoe vaak hij dit per nacht moest doen. In de praktijk bleek dit echter niet nodig: toen patiënte er eenmaal op ging letten, werd zij zich bewust van alle episodes.
De wijzigingen in de oefening bleken aan te slaan: patiënte kon zich met de nieuwe oefening goed ontspannen. De duur van het rollen was afgenomen en af en toe was er een nacht dat zij in het geheel niet gerold had. Patiënte voelde bovendien dat zij controle had over haar gedrag en merkte dat de drang om te rollen afnam, wat haar stimuleerde dit gedrag te verminderen. Van belang is dat patiënte soms rollend wakker werd: het rollen was dan ergens tussen waken en slapen begonnen.
Wanneer zij wakker was ging zij zelf rollen. Teneinde controle te verkrijgen over dit intentionele rollen werd een van de zelfcontroleprocedures ingesteld. Patiënte zou zich het rollen bemoeilijken door haar handen tegen elkaar te klemmen (bij het opkomen van de drang om te rollen) en ze vervolgens tegen elkaar aan te houden en te ontspannen. Als ze ondanks deze incompatibele respons toch nog ging rollen, moest zij deze respons nog eens uitvoeren. Er werd gekozen voor het tegen elkaar klemmen van de handen, omdat deze beweging onverenigbaar leek te zijn met het rollen. Patiëntes reactie op de roldrang werd zo voorkomen of uitgesteld. Patiënte paste dit echter nauwelijks toe. Zij verkoos de ontspanningsoefeningen.
Gedurende de volgende sessies werd de frequentie van het rollen en trekken met de benen steeds lager. Er werd nu ingegaan op het gevoel van onrust en gejaagdheid dat patiënte overdag altijd had. Omdat de suggesties van de hypnoseband haar erg ontspannen maakten, werd besloten tot een cue-conditioning voor de spanning overdag. Zij moest het gevoel van gejaagdheid registreren. Elke keer als zij dit gevoel bij zichzelf opmerkte, moest zij zich vervolgens het fragment uit de hypnose-inductie dat haar het meest ontspande voor de geest halen. Hierop voelde zij zich direct ontspannen. Tevens moest ze zichzelf dan bewust vertragen en op haar houding letten. ’s Nachts moest zij intussen doorgaan met het ontspannen tijdens en voor het rollen. Hiertoe werd haar de opdracht meegegeven dat zij bij onrust in bed onmiddellijk de hypnoseband moest gaan beluisteren.
In de volgende sessie bleken zowel de gejaagdheid als het rollen te zijn afgenomen (zie figuur 1). Patiënte sliep dieper. De drang om te rollen was verdwenen. Bij spanning kwam deze drang weer opzetten, maar patiënte gaf hier nu niet meer aan toe. Van belang is te vermelden dat de verbetering niet alleen tot uiting kwam in het aantal rolepisodes dat patiënte had, maar ook in een afname van de duur van die episodes. Vroeger lag ze soms een halfuur lang te rollen, terwijl ze nu niet meer dan één of twee bewegingen maakte.
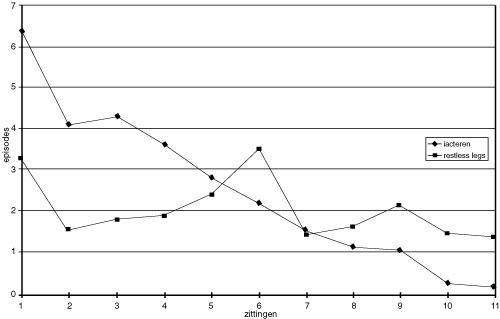
In figuur 1 is het verloop van de verbetering te zien. Het iacteren is afgenomen van 6,5 naar 0,3 keer per nacht (een verbetering van ongeveer 95%), het bewegen van de benen is afgenomen van 3,3 naar 1,2 keer per nacht (een verbetering van ongeveer 64%) en ook de kwaliteit van de nacht beschreef patiënte als verbeterd. De subjectieve verbeteringspercentages voor body-rolling, bewegen van de benen en de kwaliteit van de nacht, waren respectievelijk 99%, 80% en 20%. De geringe verbetering van de kwaliteit van de nacht is te wijten aan een plafondeffect. Bij aanvang van de behandeling scoorde patiënte de kwaliteit van de nacht namelijk reeds hoog.
Tot slot is van belang dat de schouder- en armklachten van patiënte tot het verleden behoorden, evenals de ernstige klachten die ze had na het uitvoeren van bepaalde activiteiten en de ernstige pijn die ze voelde na het maken van bepaalde bewegingen met haar armen. In de loop van de maanden waren deze klachten geleidelijk afgenomen. Aan het einde van de behandeling had patiënte alleen nog pijn in haar armen wanneer ze langdurig actief was geweest, bijvoorbeeld nadat ze de auto had gewassen. Dit is op zich een opmerkelijk en belangrijk gevolg van de behandeling.
Slot
Patiënte noemde desgevraagd belangrijke elementen op die haar hadden geholpen de klachten te overwinnen. Als eerste noemde zij de rustige aanpak van het probleem. Het feit dat de onderzoekers geïnteresseerd waren in haar problematiek en haar niet als afwijkend beoordeelden, had haar erg gesteund en geholpen. Het lijkt waarschijnlijk dat het vertrouwen dat de behandelaar had in zijn methode, heeft gemaakt dat ook de patiënte ging geloven in haar herstel. Het tweede element dat patiënte noemde was de ontspanning die ze had geleerd te bewerkstelligen. Niet alleen voor het slapen gaan, maar ook overdag was ze nu in staat de spanning die ze voelde als reactie op stress te verminderen. Haar basale spanningsniveau ging daardoor omlaag. Het is goed mogelijk dat dit inderdaad de werkzame factor in de behandeling is geweest. Er leek in dit geval een relatie te zijn tussen stress, spanning en de rolbewegingen. Het feit dat patiënte halverwege de behandeling van baan veranderde, versterkte dit nieuwe gevoel van rust en ontspanning. Een andere onderhoudende factor was het feit dat er sprake was van enige satisfactie bij het uitvoeren van de rolbewegingen, ondanks het feit dat die leidden tot ernstige klachten in de beide schoudergewrichten.
Het blijft merkwaardig dat iemand die haar hele leven last heeft van een bepaalde klacht, plotseling in staat is deze klacht te beëindigen. Het ging immers om zelf uitgevoerd, ongewenst gedrag, dat patiënte in principe vrijwillig deed. Ook in de hierboven beschreven casus vonden we wat vaak gevonden wordt bij ongewenste gewoonten en gedrag: verstandelijk vindt men dat men ermee moet stoppen, maar de voortdurende aandrang en de daarbij horende spanning brengt mensen steeds in de verleiding om het toch maar even te doen. Het ontstaan en voortbestaan van RMD zou wel eens verklaard kunnen worden door de prettige toestand die door de bewegingen wordt opgeroepen. Deze toestand doet denken aan de ‘roes’ van verslaafden na het gebruik van een middel. De lust of roes die wordt opgeroepen door het maken van de bewegingen (ofwel afname van spanning of een hinderlijke lichamelijke sensatie), kan gezien worden als een beloning (c.q. negatieve bekrachtiging) van het gedrag, dat volgens operante conditioneringsprincipes vaker zal optreden. Bij herhaaldelijk optreden van het gedrag kan het zijn dat het gedrag een gewoonte gaat worden, die soms zelfs automatisch (zonder dat men zich ervan bewust is, of – zoals bij RMD het geval is – in de slaap) wordt uitgevoerd.
Zelfcontroleprocedures waarbij wordt ingegrepen in de keten die tot het ongewenste gedrag leidt, kunnen nuttig zijn om patiënten te helpen dit gedrag te overwinnen. Wanneer ze eindelijk in behandeling komen, hebben patiënten in veel gevallen zelf al het besluit genomen dat het afgelopen moet zijn. De elementen van zo’n zelfcontroleprocedure worden vervolgens dankbaar toegepast waarna het gemakkelijker wordt om het voornemen uit te voeren.
Abstract
In this paper we present a review of the treatment of rhythmic movement disorder (RMD), a sleeping disorder that occurs mainly in children. Four types of rmd can be distinguished: head–banging and head–rocking (iactatio capitis nocturna) and body–rocking and body-rolling (iactatio corporis nocturna). We discuss the case of a 42–year old female teacher, who suffers from iactatio corporis nocturna and restless legs. The body–rolling behaviour disappeared almost completely after behaviour therapy, which consisted of selfdash;momitoring, hypnosis and self–control procedures.
Referenties
American Sleep Disorder Association (1990). Thorpy, M.J. (voorzitter). International Classification of Sleep Disorders: Sleep-wake transition Disorders, 151-154. Kansas: Allen Press Inc.
American Psychiatric Association (1994). Diagnostic and Statistical Manual of Mental Disorders, 4th Edition. Washington: APA.
Bramble, D. (1995). Two cases of head-banging parasomnnia’s in peripubertal males resulting from otitis media in toddlerhood. Child: Health, Care and Development, 21(4), 247-253.
Chisholm, T., & Morehouse, R.L. (1996). Adult head-banging: Sleep studies and treatment. Sleep, 19(4), 343-346.
Drake, M.E. (1986). Iactatio Nocturna after head injury. Neurology, 36, 867-868.
Kravitz, H., Rosenthal, V., Teplitz, Z. et al. (1960). A study of headbanging in infants and children. Disorders of the Nervous System, 21, 208-209.
Freidin, M.R., Jankowski, J.J., & Singer, W.D. (1979). Nocturnal headbanging as a sleep disorder: a case report. American Journal of Psychiatry, 136, 1469-1470.
Oswald, L. (1974). Sleep. (derde druk). Harmondsworth: Penguin Books.
Pearce, J.B. (1994). Good habits, bad habits. Londen: Thorsons.
Regestein, Q.R., Hartmann, E., & Reich, P.A. (1977). A single case study: a head movement disorder occuring in dreaming sleep. Journal of Nervous and Mental Disorders, 164, 432-435.
Sargant, W. (1964). The battle of the mind. (herziene uitgave) Londen: Pan Books.
Thorpy, M.J., & Speilman, A.J. (1984). Persistent Iactatio nocturna. Neurology, 34, 208-209.
Walsh, J.K., Kramer, M., & Skinner, J.E. (1981). A case report of iactatio capitis nocturna. American Journal of Psychiatry, 138, 524-526.
Zappert, J. (1905). Uber nächtliche Kopfbewegungen bei Kinder (iactatio capitis nocturna). Jahrbuch der Kinderheilkunde, 62, 70-83.
