DT-14-1-53.pdf 655.75 KB 676 downloads
Enuresis nocturna bij volwassenen; resultaten van een directieve behandeling ...Samenvatting
Beargumenteerd wordt dat het vreten bij bulimia nervosa dient te worden begrepen als een verslaving, in tegenstelling tot het braken of laxeren. Het stoppen met braken of laxeren kan als voorwaarde in een behandelingscontract worden opgenomen. Een behandelingsmodel van tien zittingen wordt beschreven waarin het braken en laxeren verboden wordt en de patiënten vervolgens met behulp van een zelfcontrole–programma worden geholpen de geconditioneerde keten van vreetopwekkende cues en vreetbuien te doorbreken. Vier BN–patiënten werden volgens dit geprotocolleerde model met succes behandeld: geen vreetbuien meer en een saillante afname van depressiviteit. Tijdens een follow–up–periode van een jaar bleven de veranderingen in stand. Van een van de behandelingen is een uitgebreide beschrijving opgenomen.
Inleiding
Volgens de DSM–III–R (APA, 1987) wordt bulimia nervosa gekenmerkt door:
- Herhaaldelijk terugkerende perioden van overmatige voedselinname (snel verbruik van een grote hoeveelheid voedsel in een kort tijdsbestek).
- Gedurende deze vreetbuien is er een gevoel van controleverlies wat betreft het eten.
- Het individu gaat over tot zelfuitgelokt braken, het gebruik van laxantia of diuretica, rigoreus dieethouden of vasten, of extra lichaamsbeweging om gewichtstoename te voorkomen.
- Een minimum van twee vreetbuien per week, gedurende ten minste drie maanden.
- Aanhoudende preoccupatie met lichaamsvorm en gewicht.
Bulimia nervosa (BN) doet zich het meest bij vrouwen voor. Volgens Fairburn en Beglin (1990) is de prevalentie het hoogst onder adolescente en jong–volwassen vrouwen, ongeveer 1 procent. Dezen hebben vaak weinig zelfvertrouwen, vinden zichzelf niet de moeite waard en zouden het gevoel hebben ‘er niet te mogen zijn.’ Ze vinden zichzelf (ongeacht hun gewicht) te dik, en om niet (nog) dikker te worden gaan ze op een streng dieet (Spanjers, 1989). Het gevolg daarvan is een gestoord honger– en verzadigingsgevoel.
BN komt relatief veel voor bij vrouwen die in hun jeugd (voor hun zestiende) seksueel zijn misbruikt (Palmer, Oppenheimer, Dignon, Chaloner & Howells, 1990), maar seksueel misbruik komt ook bij veel andere psychiatrische stoornissen voor. BN gaat nogal eens gepaard met symptomen van depressie. Veel patiënten geven aan dat zij last hebben van slaapstoornissen, concentratieproblemen, moeheid en pessimistische gedachten. Ook zelfmoordneigingen komen relatief veel voor (Vanderlinden, Norré & Vandereycken, 1989). Volgens Levy, Dixon en Stern (1989) kan het verband tussen BN en depressie twee richtingen hebben: vreetbuien kunnen aanleiding geven tot depressieve gevoelens, maar omgekeerd kan een sombere stemming ook vreetbuien ‘triggeren’. Daarnaast lijkt het erop dat veel BN–patiënten moeite hebben met het uiten van negatieve en agressieve gevoelens. In plaats van bijvoorbeeld openlijk in verzet te komen tegen hun ouders kiezen ze voor passievere vormen van verzet, waarvan bulimia nervosa als een uitingsvorm kan worden gezien (Root, Fallon & Friedrich, 1986).
Het voedsel dat tijdens zulke vreetbuien (die in omvang variëren tussen 1000 en 10000 calorieën) wordt ingenomen is meestal zeer calorierijk en vraagt weinig voorbereiding. Het vreten gebeurt vaak tijdens een emotionele toestand van innerlijke angst of gespannenheid. Na een vreetbui worden BN–patiënten overvallen door schuld– en schaamtegevoelens. Omdat zij niet dik willen worden, compenseren zij de vreetbuien met braken, laxeren en/of streng vasten, waarmee de cyclus zich herhaalt (Norré & Vandereycken, 1989).
Een ander aspect van bulimia nervosa is het toenemende isolement van de patiënten. Het obsessief bezig zijn met voeding en gewicht neemt veel tijd in beslag en de angst voor ontdekking door de omgeving leidt ertoe dat de patiënte zich steeds meer terugtrekt (Hsu, 1989). De eenzaamheidsgevoelens die hiermee gepaard gaan kunnen weer aanleiding vormen voor nieuwe depressies en nieuwe vreetbuien. Het is dan ook moeilijk om op eigen kracht deze vicieuze cirkel te doorbreken (Vanderlinden et al., 1989). Het vaak gevonden samengaan van BN en depressie heeft diverse onderzoekers tot de speculatie gebracht dat depressie de prevalerende stoornis is en niet BN. Ten Klooster (1993) vindt in een uitgebreide literatuurstudie geen bevestiging voor deze stellingname. BN mag dan wel vaak samengaan met depressie, dit blijkt lang niet altijd het geval te zijn. Behandeling van de depressie leidt ook niet zonder meer tot genezing wat betreft BN. In sommige gevallen is het omgekeerde wel het geval, wat tot de aanname kan leiden dat de depressie eerder een afgeleide is van BN, in plaats van omgekeerd.
In de literatuur worden ook andere theoretische modellen besproken met betrekking tot BN. Norré en Vandereycken (1989) geven een overzicht van de belangrijkste daarvan. Deze theoretische modellen hebben geleid tot de volgende therapiemodellen: cognitieve therapie (Garner, Fairburn & Davis, 1987); farmacotherapie (Johnson & Connors 1987; Pirke, Vandereycken & Ploog, 1988); gezinstherapie (Root et al., 1986; Van Schothorst & Van Furth, 1991; Vanderlinden et al., 1989); analytische/inzichtgevende therapie (Van Lieshout, 1978; Sohn, 1985) en feministische therapie (Spanjers, 1989).
Wilson (1989) en Cox en Merkel (1989) voerden een uitgebreid literatuuronderzoek uit. Beide studies leidden tot de conclusie dat een brede vorm van cognitieve gedragstherapie de meeste kans op succes geeft. Maar zelfs daarbij liggen volgens de laatstgenoemde auteurs de succespercentages slechts tussen de 30 en 40 procent.
Veel positiever lijken de resultaten van Jansen (1992). Volgens haar dient BN gezien te worden als een verslaving. De vreetrespons wordt opgeroepen door bepaalde externe prikkels (cues) zoals het zien of ruiken van het begeerde voedsel, of interne cues zoals emotionele toestanden. Haar behandeling bestond uit tien zittingen van anderhalf uur (driemaal per week) waarbij de proefpersonen moesten ruiken en likken aan het begeerde voedsel en zich moesten voorstellen dat zij zich in de situaties bevonden waarin zij zich vaak overgaven aan vreetbuien. Doordat werd vermeden dat zij werkelijk tot vreten overgingen, werd de koppeling doorbroken (Jansen, Merckelbach & Van den Hout, 1992). Zes proefpersonen ondergingen deze behandeling. Zes andere proefpersonen kregen een programma dat door de onderzoeker als ‘zelfcontrole’ werd betiteld. Dit bevatte vooral registratie–opdrachten en cognitieve interventies. De proefpersonen die de experimentele behandeling hadden ondergaan waren na afloop en tijdens de follow–up allen vrij van vreetbuien. Bij de andere proefpersonen lag het succes rond de gebruikelijke 30 tot 40 procent verbetering. De onderzoeker concludeert hieruit dat zelfcontrole zinloos is en misschien averechts werkt. Hierbij zijn echter wel enkele vraagtekens te zetten. Om te beginnen: de personen in de experimentele groep kregen tien individuele zittingen van anderhalf uur, de anderen kregen tien groepszittingen van twee uur. Bovendien bevatte de zogenoemde ‘zelfcontrole conditie’ geen serieus zelcontroleprogramma, het belangrijkste element (de zelf–geïnitieerde responspreventie) ontbrak.
Uitgaande van het verslavingsmodel lijkt het juist voor de hand te liggen om ‘cue–exposure’ te combineren met zelfcontroletechnieken waarmee ervoor wordt gezorgd dat ook buiten de zittingen de keten van voorspellende cues en vreten doorbroken blijft. Hoe voorkomt men anders dat de patiënten toch niet af en toe in de fout gaan, bijvoorbeeld wanneer zij in een sombere toestand verkeren (er is dan misschien geen externe prikkel maar wel een interne). En is elke keer dat dit gebeurt dan geen aanslag op het uitdovingsproces? Met andere woorden, het lijkt ondanks de fraaie interventie van Jansen (1990; 1992) toch niet verstandig om alle kaarten op de begeleide cue–exposure te zetten.
In dit artikel beschrijven we een breder therapiemodel. We gaan er hierbij vanuit dat BN als een verslaving kan worden opgevat. Met voorlichting en gedetailleerde instructie voor responspreventie worden de patiënten gebracht tot zelfcontrole.
Het model wordt geïllustreerd aan de hand van een uitgebreide gevalsstudie, aangevuld met de gegevens van drie andere gevallen die volgens hetzelfde protocol zijn behandeld. Voordat we naar het beschrijven van het model overgaan, staan we echter even stil bij de elementen in de keten die als aangrijpingspunt voor de behandeling kunnen dienen:
drang ––––> vreten –––––> braken/laxeren
Uitdoving vindt plaats door te voorkomen dat de drang wordt bevredigd door vreten. Evenals in het algemeen bij stoornissen in de impulscontrole, kan hiertoe bij BN een zelfcontroleprogramma met responspreventie de aangewezen weg zijn (Hoogduin & Lange, 1990; Posobiec & Renfrew, 1988). Anders dan Jansen (1992) gaan wij ervan uit dat het zinvol is om in de beginfase de kans op volledige responspreventie te vergroten door maatregelen te nemen om de drang te beperken. Daarom wordt in het begin stimulus–controle toegepast. Dat betekent een inperking van externe stimuli en het neutraliseren van interne stimuli (bijv. depressieve gevoelens) door middel van gedragsvoorschriften en cognitieve technieken. Later wordt de exposure aan vreet–opwekkende cues opgevoerd, zodat de uitdoving compleet wordt.
Opvallend en uniek is de aanpak van het braken of laxeren. In de literatuur wordt dit vaak opgevat als vermijdingsgedrag, waarvan de angstreducerende functie vergelijkbaar zou zijn met de functie van de dwangrituelen voor obsessief–compulsieve patiënten. Leitenberg, Gross, Peterson en Rosen (1984) en Leitenberg en Rosen (1989) baseren hun behandelingsmodel voornamelijk op deze notie. BN–patiënten krijgen het begeerde ‘junkfood’ in massa’s te eten, terwijl braken wordt verboden. Ook de meeste andere auteurs gaan ervan uit dat het braken en laxeren een respons is die wordt bekrachtigd doordat angst voor dik worden erdoor wordt gereduceerd. Dit mag waar zijn, het braken of laxeren blijft een weloverwogen activiteit van de BN–patiënte. Het is dan ook meestal voldoende om de BN–patiënte uit te leggen waarom van een effectieve behandeling geen sprake kan zijn zolang zij blijft braken of laxeren. In het behandelingscontract kan het stoppen daarmee dan ook als voorwaarde worden opgenomen. Dit blijkt bijna altijd afdoende te zijn, althans bij de patiënten die wij behandelden. Doordat de patiënte weet dat zij niet meer zal braken wordt de drempel tot vreten verhoogd. Het voordeel van deze simpele methode boven die van Leitenberg en Rosen (1989) is dat de koppeling tussen de vreetcues en het vreten niet eerst nodeloos wordt versterkt.
Elementen van het behandelingsmodel
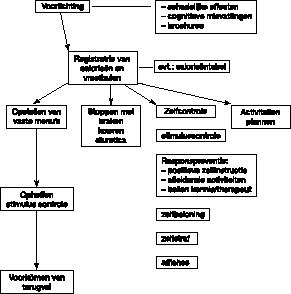
Het model bevat de volgende elementen:
- Registreren. Vanaf het begin van de behandeling dienen patiënten precies te registreren hoeveel calorieën zij per dag eten. De meeste BN–patiënten zijn experts en weten van elk hapje het aantal calorieën. Mocht dit niet zo zijn, dan dienen zij gebruik te maken van calorieën–tabellen (bijv. Duinker–Joustra, 1988). In de eerste weken wordt gevraagd om nog geen verandering in de eetgewoonten aan te brengen, teneinde inzicht te krijgen in het huidige eetpatroon. Ook vreetbuien worden geregistreerd, evenals het aantal calorieën dat daarbij wordt geconsumeerd. Alle gegevens worden door de patiënten in een grafiek weergegeven zodat zij een duidelijk overzicht krijgen van hun afwijkende eetpatroon. Door gedurende langere tijd op deze wijze te registreren, wordt tevens inzicht verkregen in het verloop van de behandeling. Daarnaast wordt aan de patiënten gevraagd na te denken over mogelijke aanleidingen voor de vreetbuien en deze te noteren.
- Geven van voorlichting. Er blijken bij BN–patiënten veel misvattingen te bestaan omtrent voeding en gewicht. Eén van de meest voorkomende is dat braken en/of laxeren al het zojuist verorberde eten uit het lichaam verwijdert. Voorlichting geven over het feit dat op dat moment al een deel van het voedsel is opgenomen, is in de beginfase van de behandeling belangrijk, evenals het wijzen op de schadelijke gevolgen voor het lichaam van braken, laxeren of een overmaat aan diuretica. Ook is het van belang aan andere cognitieve misvattingen aandacht te besteden, zoals de gedachte dat normaal eten zonder braken of laxeren onherroepelijk leidt tot gewichtstoename. Men kan in dit stadium ook gebruik maken van informatieve brochures (Norré & Vandereycken, 1989).
- Stoppen met braken en/of laxeren. In de inleiding hebben we de visie uiteengezet, dat braken of laxeren een bewuste keuze is om niet in gewicht toe te nemen. Patiënten wordt uitgelegd dat zij dit met onmiddellijke ingang achterwege dienen te laten. De door hen gevreesde consequentie van de vreetbuien (het dikker worden) dienen zij in het belang van de behandeling te accepteren.
- Opstellen van vaste menu’s. Door overeten af te wisselen met periodes van streng lijnen, ontwikkelen BN–patiënten een gestoord hon–gergevoel. Het lichaam raakt ontregeld in het afgeven van signalen van honger of verzadiging. Om dit te herstellen zal een regelmatig eetpatroon aangeleerd moeten worden. Hiertoe stellen patiënten in overleg met de therapeut vaste menu’s samen die bestaan uit een bepaald aantal calorieën verdeeld over drie maaltijden en twee tussendoortjes, waaraan zij zich elke dag dienen te houden, ook al hebben zij een vreetbui achter de rug. Wanneer deze vorm van regelmatig eten samen gaat met het stoppen met laxeren, dan verdient het aanbeveling om te zorgen voor vezelrijke menu’s en flink veel vocht teneinde obstipatie te voorkomen. Hierbij kan eventueel een diëtiste worden ingeschakeld (Van Wijk, 1989). Door de keuze van het totaal aantal calorieën van de dagelijkse menu’s kan de patiënte rekening houden met haar eventuele wensen tot gewichtsvermindering. De therapeut dient er wel voor te zorgen dat zij hierin niet rigoureus te werk gaat.
-
Zelfcontrole. Zelfs al lukt het patiënten om tot een regelmatig eetpatroon te komen, dan zal toch in het begin de neiging tot vreten nog vaak de kop opsteken. Om te voorkomen dat er dan ook wordt gevreten, worden verschillende maatregelen getroffen.
- Stimuluscontrole. Om in het begin de externe verleiding zo laag mogelijk te houden halen patiënten per dag afgepaste posities in huis, gebaseerd op het aantal calorieën dat zij per dag van plan zijn te eten.
-
Responspreventie. De therapeut bespreekt met de patiënten welke activiteiten zij kunnen ondernemen zodra de neiging tot vreten opkomt. Elk van deze activiteiten dient als barrière teneinde de opkomende drang terug te dringen.
- De eerste activiteit die binnen dit model wordt ondernomen is de zogenaamde positieve zelfverbalisatie. De patiënte maakt voor zichzelf een kaartje waarop zij schrijft waarom en hoe goed zij met de behandeling bezig is, en hoe trots ze wat dit betreft op zichzelf is (Lange & Kiestra, 1991). Bij een opkomende neiging tot vreten leest zij de tekst direct hardop aan zichzelf voor.
- Als de drang tot vreten hierna nog aanwezig is, gaat patiënte een vastgestelde activiteit binnen– of buitenshuis ondernemen, die prettige gevoelens oproept en direct uitvoerbaar is.
- Kan patiënte de drang daarna nòg niet weerstaan, dan is de laatste barrière dat zij één van de personen, die zij van te voren heeft ingelicht, gaat opbellen met de mededeling dat zij op het punt staat zich over te geven aan een vreetbui. Deze persoon dient haar uitsluitend te wijzen op de consequenties. De verantwoordelijkheid voor de beslissing om te vreten blijft bij haarzelf.
- ‘Zelfbeloning’ en ‘zelfstraf’ . Als de patiënte er dankzij deze barrières in slaagt om de drang tot vreten te beteugelen, ervaart zij over het algemeen een forse intrinsieke beloning. Dit neemt niet weg dat het voor veel BN –patiënten motiverend is wanneer de therapeut haar stimuleert zichzelf ook extrinsiek een beloning toe te kennen (iets kopen, iets plezierigs ondernemen, etc.). Over de aard daarvan wordt van tevoren door de therapeut en patiënte overlegd. Als zij de verleiding niet kan weerstaan en zij geeft zich wel over aan een vreetbui, dan dient zij zichzelf daarna een van te voren bepaalde straf op te leggen.
- Activiteitenplan. Veel BN–patiënten vinden het moeilijk hun leven zelf actief in te richten, met als gevolg dat zij zich veelal door anderen laten leiden of met passiviteit op gebeurtenissen ‘reageren’. De gevoelens van eenzaamheid en depressie zijn vaak de interne cues die vreetbuien oproepen. Ter bestrijding daarvan wordt elke dag een activiteitenplan voor de volgende dag gemaakt, met zowel verplichtingen als plezierige activiteiten. Bij sommige BN–patiënten blijkt in dit verband het uitvoeren van assertiviteits–oefeningen nuttig om de sociale vaardigheden te vergroten.
- Opheffen van stimulus–controle. Wanneer patiënten voldoende zelfcontrole hebben opgebouwd, wordt de stimuluscontrole geleidelijk gereduceerd en exposure aan de uitlokkende externe cues opgevoerd. Eten wordt niet langer in afgepaste porties ingekocht. Men kan zelfs experimenteren met het zich bewust blootstellen aan het zien (evt. zelfs ruiken) van ‘verboden’ voedsel.
- Voorkomen van terugval. Het is begrijpelijk dat BN–patiënten na alle inspanningen van het hierboven beschreven soort enorm teleurgesteld zijn als ze, nadat het een tijd goed is gegaan, toch weer een vreetbui krijgen. Een dergelijke terugval wordt vaak ervaren als het bewijs dat ze er ‘toch nooit vanaf komen’ en dat het geen zin heeft zich ertegen te verzetten. Hierdoor lopen zij de kans terug te vallen in het oude patroon. Om dit te voorkomen is het belangrijk om patiënten erop voor te bereiden dat terugval weliswaar niet wenselijk is, maar wel waarschijnlijk en dat dit absoluut niet desastreus hoeft te zijn. Terugval kan worden opgevat als een tijdelijk incident waarmee niet alle verworvenheden te gronde worden gericht. Het zelfcontroleprogramma kan immers te allen tijde weer worden toegepast.
- Motiveringstechnieken. Bij een programma dat zoveel inzet van de patiënten vraagt is ook veel inzet van de therapeut nodig, in die zin dat hij extra veel aandacht besteedt aan het motiveren van de patiënte (Lange, 1987, hfst. 2). In dit verband zijn er een aantal elementen waaraan men bewust aandacht dient te schenken: het laten meedenken van patiënten bij de invulling van het programma, het regelmatig vragen naar instemming om de betrokkenheid te vergroten en het geven van steun en complimenten. Het motiveren van patiënten is niet alleen in de beginfase noodzakelijk, maar speelt ter ondersteuning tijdens de gehele behandeling een belangrijke rol.
- Behandelingscontract. Aan het einde van de eerste zitting krijgen de patiënten die volgens dit model worden behandeld informatie over de aard en de duur van de behandeling. Hun worden tien zittingen van drie kwartier aangeboden. Tevens wordt vermeld dat aan het eind van deze periode de behandeling wordt geëvalueerd. Wanneer de behandeling dan nog niet volledig succesvol is, maar er is wel duidelijke vooruitgang, dan kan de behandeling worden verlengd. Als er in de tien zittingen nagenoeg geen veranderingen optreden, dan mag van verdere behandeling geen effect meer worden verwacht.
Behandeling van een conservatoriumstudente
Een 24–jarige conservatoriumstudente meldde zich aan met een langdurige geschiedenis van eetstoornissen. In de taxatiezitting kwam het volgende naar voren. Haar ouders hadden relatieproblemen en haar moeder nam patiënte al op haar zesde jaar over deze moeilijkheden in vertrouwen. Op haar vijftiende jaar kreeg zij anorexia nervosa; toen zij achttien jaar was ging dit over in bulimia nervosa. In dat jaar brachten haar ouders haar bij iemand anders onder, omdat patiënte de ‘katalysator’ zou zijn van de vele ruzies thuis. Enige jaren later ging zij op kamers wonen en begon zij haar studie aan het conservatorium. Kort voor zij in behandeling kwam ontdekte patiënte dat zij niet de enige in haar familie was met bulimia nervosa.
Gemiddeld vier keer in de week had zij een onbedwingbare neiging tot vreten, waarbij zij enorme hoeveelheden voedsel tot zich nam. Patiënte schetste wat zij dan zoal at: ‘Nou, drie verschillende luxe broodjes, een heel brood met pindakaas, een zak chips, sowieso een heel brood, soms wel een half, maar dan moet er ook een hele quiche naast, een pak crackertjes met Franse kaas, een zak dropjes, koekjes en als ik dan nog honger heb, een pan mie met een of andere tomatensaus.’
Ter compensatie van de vreetbuien gebruikte patiënte, op het moment dat de behandeling begon, gemiddeld veertig laxeerpillen per dag. Voorheen nam zij 160 stuks per dag (de bijsluiter beveelt een maximum van vier per dag aan). Zij nam deze laxantia uit angst om dik te worden, ondanks dat haar gewicht slechts iets boven het normale lag.
Voorts had patiënte depressieve klachten. Zij lag soms hele dagen passief op bed en kon dan tot niets komen. Voornamelijk hierdoor verwaarloosde zij haar studie. Zij had ook zelfmoordgedachten, maar vertelde dat zij door haar opvoeding niet in staat was deze in daden om te zetten. Scores op de depressieschaal van de SCL–90 (Arrindell & Ettema, 1986) en de Zung (Dijkstra, 1974) waren hoog: respectievelijk 57 en 63.
Patiënte voldeed ruimschoots aan de diagnostische criteria voor Bulimia Nervosa van de DSM–III–R (APA, 1987). Er werd haar een behandeling van tien zittingen volgens bovenstaand model aangeboden.
Aan het einde van de taxatiezitting kreeg patiënte de opdracht om alle calorieën die zij tot zich nam te registreren, in een grafiek te zetten en aan te geven wanneer het een vreetbui betrof. De therapeut verzocht haar om nog niets aan haar eetgewoonten te veranderen zodat er een goed beeld verkregen zou worden van haar huidige eetpatroon. Tevens diende zij na een vreetbui na te denken over mogelijke aanleidingen ervan en deze te noteren.
Patiënte werd verteld dat, als de behandeling echt zou beginnen, zij absoluut en volledig moest stoppen met laxeren. De therapeut omschreef met klem de reden hiertoe: ‘Laxeren is geen drang, maar een bewust gekozen methode om niet dikker te worden, daar kan je dus mee stoppen. De consequentie van een vreetbui, het eventueel dikker worden, dien je dan als straf te accepteren.’ Gezien het grote aantal laxantia dat patiënte gebruikte (veertig pillen per dag), werd afgesproken dat zij eerst medisch zou laten onderzoeken of direct en volledig stoppen gevaar zou kunnen opleveren. Dit bleek niet het geval te zijn. In de discussie komen we hierop terug. In het kader van voorlichting en motivering legde de therapeut ook uit dat laxantia slechts zeer beperkte effecten hebben op het gewicht, en hij besprak de schadelijke gevolgen ervan voor het lichaam.
Na twee weken registreren bleek dat de patiënte zes keer een vreetbui had gehad en dat haar eetpatroon het beeld te zien gaf van extreem lijnen afgewisseld met extreem eten. Om dit verstoorde patroon te herstellen werd er in onderling overleg een vast menu opgesteld van 1800 calorieën. Elke maaltijd werd tot in detail uitgewerkt, zowel voor het aantal calorieën als voor de aard van het voedsel. Het ontbijt zou 300 calorieën bevatten, de lunch 450 en het diner 750. Daarnaast zou patiënte 300 calorieën aan tussendoortjes eten. Tevens werd afgesproken dat patiënte thuis ter afwisseling alternatieve menu’s zou samenstellen.
Vervolgens werd het zelfcontroleprogramma opgesteld. Als stimuluscontrole zou patiënte ervoor zorgen om per dag niet meer voedsel in huis te halen dan noodzakelijk voor het menu van die dag. De responspreventie bestond uit een aantal activiteiten die in overleg met patiënte werden vastgesteld.
- De eerste activiteit was de positieve zelfinstructie. Patiënte maakte een opstel, uitmondend in de zin: ‘Ik ben niet meer iemand die gaat vreten als zij zich onprettig voelt en vandaar dat ik niet meer toegeef aan vreetbuien.’ De daaruit voortkomende zelfinstructie schreef ze op een kaartje, dat ze altijd bij zich zou dragen. Wanneer ze de neiging kreeg om te gaan vreten zou patiënte dit kaartje hardop aan zichzelf voorlezen.
- Wanneer dit niet afdoende was, zou patiënte een afleidende activiteit binnens– of buitenshuis ondernemen. Deze activiteit diende direct uitvoerbaar te zijn, en een prettig gevoel op te roepen. Gekozen werd voor lezen, een vriendin bezoeken, bibliotheekbezoek, naar de bioscoop gaan of iets drinken op een terrasje.
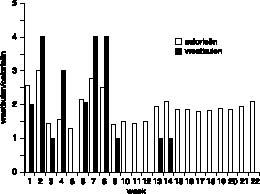
- Twee goede vrienden zouden ingelicht worden over de behandeling. Zij zou hen bellen als bovengenoemde maatregelen niet afdoende waren om de neiging tot vreten de kop in te drukken. Als beiden niet thuis waren, kon zij de therapeut opbellen. Zou de patiënte na deze preventieve maatregelen toch toegeven aan de drang tot vreten, dan zou een ‘zelfstraf’ volgen. In overleg werd besloten dat zij voor elke 1000 calorieën die zij te veel had gegeten gedurende drie kwartier een nuttig maar onaangenaam karwei zou uitvoeren: het opruimen en schoonmaken van haar huis. Als beloning voor het succesvol toepassen van de preventieve maatregelen koos patiënte voor drie kwartier lezen. Als zij een week zonder vreetbui bleef zou zij zichzelf een cadeau geven. Zij kon dit bekostigen met wat zij uitspaarde door minder te eten. Patiënte koos voor een abonnement op de Volkskrant. Het mes sneed daarbij aan twee kanten, want nu kon zij bij het ‘geregelde’ ontbijt lekker de krant lezen. De registratieopdracht bracht aan het licht dat de aanleiding tot een vreetbui gezocht moest worden in gevoelens van depressiviteit, eenzaamheid en gebrek aan vitaliteit. Om haar te activeren en haar gevoel van controle te verhogen zou zij elke avond een activiteitenplan opstellen voor de volgende dag, waarin zowel voor noodzakelijke als plezierige activiteiten tijd was ingeruimd. De therapeut suggereerde haar daarbij om ook tijd te nemen voor sportieve activiteiten. De behandeling verliep voorspoedig (zie figuur 2). Vanaf de tweede zitting hield zij zich aan het ‘laxeerverbod’, met uitzondering van één keer. Dit leidde tot een confrontatie van de kant van de therapeut. Hij complimenteerde haar echter ook met de eerlijkheid waarmee zij de ‘misstap’ had opgebiecht. Dit werd door de patiënte geaccepteerd en het laxeren kwam niet meer voor. Vanaf het begin at de patiënte de drie geplande maaltijden, ook op dagen dat zij teveel had gegeten. Het zelfcontroleprogramma beviel haar goed, met name de zelfverbalisatie–kaartjes. Aan het gebruik ervan was ze zeer gehecht geraakt. Zij had zich ook uitgeleefd in het verfraaien van de kaartjes zowel wat betreft de vorm als de inhoud (zie box 1). In de meeste gevallen was de aanblik van het kaartje al genoeg om van ‘vreten’ af te zien. Soms waren afleidende activiteiten toch nog nodig en de enkele malen dat zij dan nog ‘in de fout’ ging maakte zij, zoals afgesproken, haar huis schoon. Na zes zittingen (9 weken) traden de vreetaanvallen niet meer op, stabiliseerde het aantal ingenomen calorieën op ongeveer 1800 per dag en bleef haar gewicht constant (iets boven het gewicht van 54 kg dat zij als ideaal beschouwde). Aangezien patiënte zich inmiddels goed kon beheersen werd de stimuluscontrole opgeheven. Zij kon weer onbeperkt voedsel in huis halen. Spoedig daarna kon begonnen worden met het beëindigen van de behandeling, onder andere door de perioden tussen de zittingen te verlengen. Om te voorkomen dat patiënte ontmoedigd zou raken door een eventuele terugval maakte zij een affiche met de tekst ‘Als ik weer es in de fout ga is dat geen ramp, corrigeren kan altijd.’ De laatste drie van de tien afgesproken zittingen werden over een jaar gespreid. Er was geen terugval, ook niet wat de depressie betreft. De postscore op de Zung was 35 en 17 op de depressie subschaal van de SCL –90. De follow–up, weer een halfjaar later, liet zien dat de verbeteringen duurzaam waren: patiënte had geen vreetaanvallen meer gehad en de depressiescores waren voor de Zung en de SCL–90 nog steeds laag: respectievelijk 32 en 17.
Box 1 Tweede zelfinstructietekst
Ik heb géén echte honger
1800 cal. is zat
Denk NA! Vreten = waardeloos
Verpest het nou niet
Want – Ik ben prachtig in m’n spijkerbroek!
Want – Ik heb energie om alles te doen!
Want – Ik voel me heerlijk
–> IK BEN LEUK – HOUEN ZO!
en: compenseren is geen succes!
En GA IETS LEUKS DOEN!
Kijk op de lijst en maak tijd!
Kort overzicht van de resultaten van drie andere behandelingen
Er zijn drie andere vrouwen volgens hetzelfde protocol behandeld: een 28–jarige studente Engels, een 23–jarige studente filosofie en een 25–jarige bejaardenverzorgster. Alledrie voldeden aan de criteria van BN, met gemiddeld vier vreetaanvallen per week van circa vijfduizend calorieën gemiddeld. Twee van de drie namen hun toevlucht tot braken. De derde gebruikte laxantia. Bij alledrie bleek de afspraak om niet meer te laxeren of te braken voldoende om dit achterwege te laten. Alledrie gingen er vrij snel toe over om goede menu’s te maken en die ook dagelijks te eten, ongeacht een eventuele overmaat aan calorieën door ‘ongeoorloofd’ voedsel. Bij alledrie werd het volledige zelfcontroleprogramma ingesteld. Bij één van de drie verliep dit nogal moeizaam met regelmatig ‘zondigen’, gevolgd door zelfstraf. Bij deze patiënte werd de therapie verlengd met nog eens tien zittingen. Bij twee van de drie was het nodig om een activiteitenplan op te stellen teneinde isolement en depressie tegen te gaan. Bij één van deze twee werden assertiviteitsoefeningen aan het protocol toegevoegd.
Alledrie waren bij het afsluiten van de behandeling en tijdens de follow–up, een jaar later, vrij van vreetbuien. De depressiescores op de SCL–90–subschaal waren gezakt van gemiddeld 34 naar 27 zonder terugval in de follow–up–fase.
Discussie
- De vier BN–patiënten die we hier hebben beschreven zijn de enigen die in de afgelopen jaren door ons zijn behandeld. Zij kregen allevier dezelfde gelimiteerde behandeling. Het gedeelte van de behandeling dat rechtstreeks betrekking heeft op het voorkómen van vreetbuien kan men als geprotocolleerd beschouwen. De elementen (het behandelingscontract, het registreren, de voorlichting, het stoppen met braken en/of laxeren, de vaste menu’s, de stimuluscontrole, de responspreventie, de zelfverbalisatie, de zelfbeloning en het voorkómen van terugval) liggen vast. Wel heeft de therapeut de vrijheid om op sommige elementen meer nadruk te leggen dan op andere en kan hij zelf beslissen wanneer hij overgaat naar het volgende stadium van de behandeling. Het draaiboek hiervoor is vastgelegd op videocassette met beelden van de hier beschreven behandleing van de conservatoriumstudente (Gest, De Vries & Lange, 1991). Het stond de therapeuten ook vrij om aan het geprotocolleerde deel van de behandeling specifieke interventies toe te voegen die niet rechtstreeks met de bulimia hadden te maken. Zo kwam in de laatste fase van de behandeling van de conservatoriumstudente (er waren al geruime tijd geen vreetbuien meer geweest) de verhouding met haar moeder aan bod. Patiënte was er ongelukkig mee dat haar moeder haar nog steeds ‘gebruikte’ in de strijd met haar vader. De therapeut adviseerde haar het zogenoemde ‘cadeau en eerherstel’–ritueel (Van der Velden & Hoogduin, 1980). Hij stimuleerde haar om haar moeder in een brief te bedanken voor het vertrouwen dat deze jarenlang in haar had gesteld. Patiënte zou daaraan verbinden, dat zij nu verder af zou zien van de rol van vertrouwelinge, teneinde haar eigen leven op poten te kunnen zetten. Bij het overhandigen van de brief zou zij haar moeder een mooi cadeau schenken, om de overgang van de ene naar de andere periode te markeren. Het advies werd door patiënte enthousiast aanvaard en haar moeder reageerde er naderhand positief op.
- De resultaten die tot nog toe met het behandelingsmodel zijn geboekt zijn positief. Allevier de behandelingen waren succesvol in de zin dat het vóórkomen van vreetbuien tot nul was gereduceerd en dat de depressieve symptomen (als die er aanvankelijk waren) sterk waren verminderd. Bij de follow–up (een jaar later) was er bij geen der patiënten terugval. Eén behandeling moest worden verlengd. Van belang is dat de behandelingen verdeeld waren over drie therapeuten, waarvan er twee betrekkelijk onervaren waren. Deze voerden de behandeling onder supervisie uit in het kader van hun opleiding. Het protocol lijkt dus overdraagbaar te zijn. De resultaten stemmen overeen met die van de experimentele groep van Jansen (1992). Die bevatte weliswaar zes personen maar twee daarvan hadden wel zeer weinig vreetbuien voorafgaand aan de behandeling. In de inleiding zagen we dat, bij hanteren van ‘geen vreetbuien’ als criterium voor succes, het gemiddelde succespercentage meestal tussen de 30 en 40 procent ligt (Cox & Merkel, 1989; Wilson, 1989). De vraag is waarom onze resultaten en die van Jansen (1992) zoveel beter lijken. Een antwoord dat zich opdringt is dat zowel het ‘cue–exposure’–model als ons bredere model uitgaan van de opvatting dat BN dient gezien te worden als een verslaving of als een stoornis in de impulscontrole, terwijl de andere behandelmodellen in dat opzicht veel onduidelijker zijn of uitgaan van angstreductie als aangrijpingspunt (Leitenberg et al., 1984; Leitenberg & Rosen, 1989). Het is de vraag of het terecht is, dat in de DSM–IV, bulimia nervosa opnieuw (samen met anorexia nervosa) geclassificeerd lijkt te worden als eetstoornis (APA , 1991). Er pleit veel voor om bulimia nervosa in te delen bij de verslavingen of bij stoornissen in de impulscontrole.
- In allevier de gevallen werd het stoppen met braken of laxeren van begin af aan vrij goed opgevolgd door de patiënten. Het blijkt dus niet nodig om daar een stapsgewijs programma voor te ontwerpen zoals door Leitenberget al. (1984) en Leiternberg & Rosen (1989) wordt gepropageerd. Posobiec en Renfrew (1988) en ook Van Wijk (1989) beschrijven in gedetailleerde gevalsstudies een ingewikkeld systeem van straf en beloning ten aanzien van braken. Het stoppen met laxeren en braken verliep daarbij echter veel moeizamer dan na het simpele contract dat in de hier beschreven behandeling met de patiënten is gesloten. Onze resultaten suggereren dat laxeren en braken inderdaad bewust genomen maatregelen zijn die men op grond van nieuwe overwegingen kan terugdraaien. De cognitieve kant lijkt hier belangrijker te zijn dan de conditioneringskant.
- Bij de conservatoriumstudente was er een overgang van veertig laxeertabletten per vreetbui (gemiddeld viermaal per week) naar nagenoeg nul (zij ging tweemaal in de fout). De meningen van medici over het gevaar van ernstige obstipatie na een dergelijk snel stoppen met laxantia zijn verdeeld. Bij het stoppen met grote hoeveelheden laxantia beveelt Vandereycken (persoonlijke mededeling) in navolging van Mitchell en Boutacoff (1986) aan om een colon–onderzoek te laten uitvoeren. Wanneer er op grond hiervan aanwijzingen zijn voor een aangetaste darmfunctie dan wordt, teneinde obstipatie te voorkomen, de patiënte aangeraden de eerste weken na het stoppen met de chemische laxantia natuurlijke laxantia te gebruiken. Het dieet wordt hieraan aangepast.
- In de vier beschreven gevallen gaat het om volwassen vrouwen, waarbij de behandeling individueel kon zijn. Geen van de patiënten woonde in een gezin dat een belangrijke invloed op de stoornis uitoefende. Als dat wel het geval is, kan de behandeling worden uitgebreid met gezinsinterventies (Root et al., 1986; Van Schothorst & Van Furth, 1991; Waller, Slade & Calam, 1990; Wooley & Lewis, 1987). Die kunnen betrekking hebben op belastende factoren in het algemeen, op de houding in het gezin ten aanzien van eten en op de controle die ten aanzien van de aangemelde patiënte wordt uitgeoefend. De door ons behandelde 25–jarige bejaardenverzorgster woonde overigens niet alleen. Hoewel haar echtgenoot vanaf het begin bij de behandeling aanwezig was, kan men haar behandeling toch ‘als individueel’ karakteriseren. Het programma verschilde niet principieel van dat van de drie anderen, die wel alleen woonden. Haar problemen dateerden al van lang voordat zij haar partner kende en de onderlinge verhouding oefende geen invloed uit op haar klachten. Zijn aanwezigheid in de eerste zitting was gewenst om dit te kunnen vaststellen. Daarna bleef hij meekomen omdat beiden het plezierig vonden als hij op de hoogte bleef van de aard van de behandeling en omdat hij haar hierin misschien tot steun kon zijn.
- Hoewel onze behandeling uitgaat van ‘het verslavingsmodel’, is de behandeling breder dan die van Jansen (1992) die ook op dit model is gebaseerd. Jansen pleit ervoor om geen zelfcontrole in de behandeling in te bouwen. Het nastreven van zelfcontrole zou volgens haar voornamelijk vermijding impliceren en de mogelijkheid verkleinen om de koppeling van de cues en de respons te doorbreken. Het is ons niet duidelijk hoe haar patiënten zonder zelfcontrole voorkómen dat er incidenteel toch vreetbuien optreden, waardoor de koppeling juist weer wordt versterkt. Misschien bevat haar instructie aan de proefpersonen wel degelijk adviezen ter zelfcontrole, die echter niet expliciet worden weergegeven. In ons model ligt het accent aanvankelijk op het leren van zelfcontrole. In dat stadium is stimuluscontrole een nuttig element. Wanneer er genoeg zelfcontrole is opgebouwd wordt de stimuluscontrole opgeheven en gaat de patiënte zich blootstellen aan de cues die de neiging tot vreten altijd opriepen. Hierbij volstaan we niet met externe cues (het begeerlijke voedsel) maar ook de interne cues, zoals het oproepen van situaties die voorheen (bijv. in depressieve buien) aanleiding gaven tot vreetbuien. Tegen onze opstelling lijkt weinig in te brengen. De kans dat patiënten de fout in gaan zal er waarschijnlijk door afnemen en de kans op positieve resultaten zal er waarschijnlijk alleen maar door toenemen. De follow–up, die in drie van de vier gevallen meer dan een jaar bedroeg, geeft wat dat betreft reden tot optimisme. Maar zolang beide studies de pilot–fase nog niet zijn ontgroeid, is bij beide voorzichtigheid geboden ten aanzien van de conclusies. Een experimentele vergelijking van ‘alleen cue–exposure’ met het bredere model ligt in de mogelijkheden, maar dan dient ervoor te worden gezorgd dat er in de ‘cue–exposure’ geen impliciete instructie tot zelfcontrole insluipt.
- Men kan zich natuurlijk afvragen welke elementen van dit multidimensionele model het meest bijdragen aan het behandelingsresultaat. Dit onderzoek geeft daarvoor geen uitsluitsel. Wel waren er bij de door ons beschreven patiënten enige overeenkomsten in de antwoorden op de vraag welke elementen van de behandeling voor hen het belangrijkste waren geweest. Allen vonden de beslissing om niet meer te corrigeren door middel van braken of laxeren van groot belang. Zij hechtten bovendien veel waarde aan het kaartje met de zelfinstructie. Dit leverde vaak een afdoende middel ter zelfcontrole, terwijl het tevens een goede invloed had op hun zelfbeeld. Gezien het lage zelfbeeld dat bulimia–patiënten meestal hebben (Noorden–bos, 1991; Spanjers, 1989) is dit een belangrijk gegeven. Dat een simpel kaartje met positieve zelfinstructie grote effecten kan hebben, is in een gecontroleerd experiment aangetoond door Gest en De Vries (1991). Vierentwintig studenten, die in het laagste kwartiel van de zelfbeeld–schalen van de NPV scoorden, werden geïnstrueerd om een maand lang dagelijks positieve zelfverbalisatie uit te voeren, met behulp van een kaartje. In tegenstelling tot de 26 proefpersonen uit de controlegroep gingen zij sterk significant vooruit op alle voorspelde metingen.
- Het ligt voor de hand om in de toekomst onderzoeken uit te voeren waarin, uitgaande van de basiselementen, verschillende behandelingsvormen worden vergeleken: bijvoorbeeld met of zonder positieve zelfverbalisatie. Of met of zonder het verbod op laxeren en braken. Een interessante onderzoeksvraag is ook in hoeverre het behandelen van de depressie noodzakelijk is, of dat de behandeling ook succes heeft zonder expliciet aandacht te besteden aan de depressie en dat deze vanzelf verdwijnt wanneer de bulimische verschijnselen verdwijnen. Wanneer we afgaan op de huidige literatuur mogen we aannemen dat dergelijk onderzoek niet snel tot eenduidige resultaten zal leiden, er zijn immers veel studies die wijzen op het mogelijk samengaan van diverse etiologische factoren en de noodzaak van breedspectrum–behandelingen (Cox & Merkel 1989; Ten Klooster, 1993; Wilson, 1989). Misschien is het wel verstandig om niet al te snel te starten met vergelijkende onderzoeken, maar eerst grotere aantallen patiënten volgens een brede ‘half–geprotocolleerde’ aanpak te behandelen en deze patiënten naderhand systematisch te interviewen over hun indrukken met betrekking tot het belang van de onderdelen. Wanneer we ons realiseren hoeveel jaren er experimenten zijn gedaan om na te gaan wat essentieel is in de behandeling van angststoornissen, kunnen we ons ten aanzien van de bulimia nervosa prepareren op nog flink wat jaren experimenteren.
Summary
It is suggested that binge eating should be conceived as an addiction, in contrast with vomitting and the use of laxatives, which is conceived as the outcome of a ‘rational’ decision by the patient who wants to prevent weight gain. Accordingly, to stop vomitting and to stop using laxatives is a prerequisite in the treatment contract. A treatment model of ten sessions is presented with this starting point, in which the patients, subsequently, are helped to break the conditioned link of cues and binge eating by means of a selfmanagement program. Four BN–patients have been treated according to this protocol, with a highly succesful outcome. Binge eating was reduced to zero and the depression–scores which were reduced considerably, were maintained in a one–year follow–up. One of the treatments is described in detail. In the discussion, implications for different theoretical models are considered and suggestions are given for future research lines.
Referenties
American Psychiatric Association (1987). Diagnostic and statistical manual of mental disorders, Third Edition, Revised. Washington DC: APA.
Arrindell, W. A. & Ettema, J. H. M. (1986). SCL –90, handleiding bij een multidimensionele psychopathologie–indicator . Lisse: Swets & Zeitlinger.
Cox, G. L. & Merkel, W. T. (1989). A qualitative review of psychosocial treatments for bulimia. The Journal of Nervous and Mental Disease, 177, 77–84.
Dijkstra, P. (1974). De zelfbeoordelingsschaal voor depressie van Zung. In: H. M. van Praag & H. G. M. Rooymans (red.), Stemming en ontstemming, theorie en praktijk bij de diagnostiek en behandeling van depressie. Amsterdam: Erven Bohn.
Duinker–Joustra, N. (1988). Calorieëntabel . Helmond: Uitgeverij Helmond.
Fairburn, C. G. & Beglin, S. J. (1990). Studies of the epidemiology of bulimia nervosa. American Journal of Psychiatry, 147, 401–408.
Garner, D. M., Fairburn, C. G. & Davis, R. (1987). Cognitive–behavioral treatment of bulimia nervosa: A critical appraisal. Behavior Modification, 11, 398–431.
Gest, A. & Vries, M. de (1991). De invloed van positieve zelfverbalisatie op zelfbeeld. Amsterdam: Vakgroep Klinische Psychologie, UvA.
Gest, A., Vries, M. de & Lange A. (1991). De ambulante behandeling van bulimia nervosa. Amsterdam: Vakgroep Klinische Psychologie, UvA.
Hoogduin, C. A. L. & Lange, A. (1990). Stoornissen in de impulscontrole. In: W. Vandereycken, C. A. L. Hoogduin & P. M. G. Emmelkamp (red.), Handboek Psychopathologie. Deventer: Van Loghum Slaterus.
Hsu, L. K. G. (1989). Experiental aspects of bulimia nervosa: Implications for cognitive behavioral therapy. Behavior Modification, 14, 50–65.
Jansen, A. (1990). Binge eating: Notes and data. Dissertatie. Maastricht: Datawyse.
Jansen, A. (1992). Bulimia nervosa en de bekoring van cue–exposure. Directieve Therapie, 127–149.
Jansen, A., Merckelbach, H. & van den Hout, M. (1992). Experimentele psychopathologie. Een inleiding. Assen: Van Gorcum.
Johnson, C. & Connors, M. E. (1987). The etiology and treatment of bulimia nervosa. New York: Basic Books.
Klooster, G. ten (1993). Een literatuurstudie naar verbanden tussen eetstoornissen en depressie. Tijdschrift voor Psychiatrie, 35 , 351–363.
Lange, A. (1987). Strategieën in directieve therapie . Deventer: Van Loghum Slaterus.
Lange, A. & Kiestra, J. (1991). Het veranderen van cognities door middel van zelfindoctrinatie. Directieve therapie, 11, 291–315.
Leitenberg, H., Gross, J., Peterson, J. & Rosen, J. C. (1984). Analysis of an anxiety model and the process of change during exposure plus response prevention treatment of bulimia nervosa. Behavior Therapy, 15, 3–20.
Leitenberg, H. & Rosen, J. (1989). Cognitive–behavioral therapy with and without exposure plus response prevention in treatment of bulimia nervosa: Comment on Agras, Schneider, Arnow, Raeburn, and Telch. Journal of Consulting and Clinical Psychology, 57, 776–777.
Levy, A. B., Dixon, K. N. & Stern, S. L. (1989). How are depression and bulimia related? American Journal of Psychiatry, 146, 162–169.
Lieshout, T. van (1978). Behandeling van een cliënte met hyperrexia nervosa. Tijdschrift voor Psychotherapie, 4, 273–287.
Mitchell, J. E. & Boutacoff, L. I. (1986). Laxative abuse complicating bulimia: Medical and treatment implications. International Journal of Eating Disorders, 5 (2), 325–334.
Noordenbos, G. (1991). Eetstoornissen. Preventie en therapie . Lochem: De Tijdstroom.
Norré, J. & Vandereycken, W. (1989). Beschrijving en behandeling van bulimia nervosa. In: K. van der Velden (red.), Directieve therapie 3. Deventer: Van Loghum Slaterus.
Palmer, R. L., Oppenheimer, R., Dignon, A., Chaloner, D. A. & Howells, K. (1990). Childhood sexual experiences with adults reported by women with eating disorders: An extended series. British Journal of Psychiatry, 156, 699–703.
Pirke, K. M., Vandereycken, W. & Ploog, D. (red.) (1988). The psychobiology of bulimia nervosa. Berlijn: Springer–Verlag.
Posobiec, K. & Renfrew, J. W. (1988). Succesful selfmanagement of severe bulimia: A case study. Journal of Behavior Therapy & Experimental Psychiatry, 19, 63–68.
Root, M. P. P., Fallon, P. & Friedrich, W. N. (1986). Bulimia, a systems approach to treatment. New York: Norton.
Schothorst, I. van & Furth, E. van (1991). Bulimia: een systeemtherapeutische aanpak. In: F. Boekhorst, T. Compernolle, J. Hendrickx, & A. van der Pas, Handboek Gezinstherapie, (studenteneditie). Houten: Bohn Stafleu van Loghum.
Sohn, L. (1985). Anorexic and bulimic states of mind in the psycho–analytic treatment of anorexic/bulimic patients and psychotic patients. Psycho–analytic Psychotherapy, 1, 49–56.
Spanjers, T. (1989). Hier ben ik. Over anorexia en bulimia nervosa. Amsterdam: An Dekker.
Vanderlinden, J., Norré, J. & Vandereycken, W. (1989). De behandeling van boulimie, een gids voor de therapeutische praktijk . Deventer: Van Loghum Slaterus.
Velden, K. van der & Hoogduin, K. (1990). Cadeautjes en eerherstel. In: K. van der Velden (red.), Directieve therapie 2. Deventer: Van Loghum Slaterus.
Waller, G., Slade, P. & Calam, R. (1990). Who knows best? Family interaction and eating disorders. British Journal of Psychiatry, 156, 546–550.
Wilson, G. T. (1989). Treatment outcome in bulimia. Advances in Behaviour Research and Therapy, 11, 161–174.
Wijk, K. van (1989). De behandeling van een vrouw met bulimia nervosa en verslaving aan een laxeermiddel. Directieve Therapie, 9, 78–86.
Wooley, S. C. & Lewis, K. G. (1987). Multi–family therapy within an intensive treatment program for bulimia. In: J. E. Harkaway (red.), Eating disorders. The family therapy collections, Vol. 20. Rockville: Aspen Publishers.
