DT-36-1-4.pdf 572.08 KB 621 downloads
Het gebruik van cliëntfeedback bij een cognitieve gedragstherapie ...Het gebruik van cliëntfeedback bij een cognitieve gedragstherapie
Een casusbeschrijving
Pauline Janse
Deze casusbeschrijving is een verslag van de behandeling van een cliënte met een posttraumatische-stressstoornis en depressie, waarin gebruikmakend van cliëntfeedback de cognitieve gedragstherapie is vormgegeven. Een voorbeeld van een feedback informed treatment dus. Onder cliëntfeedback wordt hier verstaan: het meten van de uitkomsten van de behandeling, en van hoe cliënte de therapie en het contact met de therapeut ervaart. De cliëntfeedback wordt elke sessie gemeten en besproken, om zo goed mogelijk aan te sluiten bij de cliënte en zodoende te voorkomen dat zij voortijdig stopt met de behandeling of dat de behandeling niet effectief is. Deze casus laat zien dat hoewel het belangrijk is om evidence-based te werken, dit ook inhoudt dat het mogelijk is om goed geïnformeerd en daarmee beargumenteerd enigszins van het behandelprotocol af te wijken om de behandeling te laten slagen.
Therapeuten blijken helaas vaak niet goed in staat om te voorspellen welke cliënten dreigen uit te vallen of te verslechteren (Hannan et al., 2005; Hatfield, McCullough, Frantz, & Krieger, 2010). Zij hebben eerder de neiging hun eigen effectiviteit te overschatten (Parker & Waller 2015; Walfish, McAllister, O’Donnell, & Lambert, 2012). Het klinisch oordeel van de therapeut is helaas niet altijd betrouwbaar. Zo blijkt uit recent onderzoek met 6591 cliënten en 170 therapeuten dat therapeuten naarmate zij meer ervaring krijgen niet effectiever worden, maar zelfs wat minder effectief, ook wanneer gecontroleerd wordt voor cliëntkenmerken (Goldberg et al., 2016). Kennelijk hebben of ontwikkelen therapeuten blinde vlekken als het gaat om het succesvol behandelen van cliënten.
Feedback vragen aan cliënten over de behandeling lijkt een goede manier om het effect van de behandeling te vergroten of om verslechtering te voorkomen. De aloude uitspraak ‘meten is weten’ kan therapeuten helpen de feedback te krijgen die zij nodig hebben om problemen of stagnatie te voorkomen. Meerdere studies hebben dit inmiddels aangetoond (Knaup, Koesters, Schoefer, Becker, & Puschner, 2009; Shimokawa, Lambert, & Smart, 2010). Door bij elke sessie de cliënt gestructureerd te bevragen over zijn beleving van het effect van de behandeling en de kwaliteit van het contact met de therapeut houdt de therapeut zo goed mogelijk aansluiting met zijn cliënt. Met de cliënt wordt besproken dat hij actief betrokken is bij het uitzetten van de koers van zijn therapie. Vooral voor cliënten die niet goed op koers liggen tijdens de behandeling, en dus risico lopen om geen profijt te hebben van therapie, blijkt feedback te helpen om de behandeling weer op de rails te krijgen (Shimokawa et al., 2010).
Een feedbacksysteem dat bijzonder gemakkelijk is in gebruik is het systeem van Partners for Change Outcome Management System (PCOMS; Miller, Duncan, Brown, Sorrell, & Chalk, 2006), welke gebruikmaakt van twee korte vragenlijsten: de Outcome Rating Scale (ORS) en de Session Rating Scale (SRS). Verschillende studies laten zien dat dit systeem de effectiviteit en efficiëntie van behandelingen kan vergroten (Miller et al., 2006; Reese, Norswothy, & Rowlands, 2009). Dit lijkt ook te gelden voor specifieke populaties, zoals stellen in relatietherapie, en soldaten in behandeling voor middelenmisbruik (Anker, Duncan, & Sparks, 2009; Reese, Toland, Slone, & Norsworthy, 2010; Schuman, Slone, Reese, & Duncan, 2014). Ook uit eigen onderzoek blijkt dat de efficiëntie van behandeling vergroot kan worden: dezelfde mate van verbetering kan bereikt worden in twee tot drie sessies minder (Janse, de Jong, van Dijk, Hutschemaekers, & Verbraak, in press).
Het gebruik van cliëntfeedback tijdens de behandeling vraagt een zekere flexibiliteit van een therapeut. De indruk uit onderzoek naar deze vorm van cliëntfeedback is dat therapeuten het lastig kunnen vinden om een geprotocolleerde behandeling te combineren met deze flexibiliteit (Janse et al., in press). Een voorbeeld hiervan is een therapeut die met exposure aan de slag wil gaan bij een cliënt met een paniekstoornis, waarbij de cliënt bij het bespreken van de SRS aangeeft toch graag eerst wat zaken uit het verleden te verwerken voordat hij met de exposure kan beginnen. Er is op zo’n moment een gebrek aan overeenstemming tussen cliënt en therapeut over de theory of change en het behandelplan. De consciëntieuze therapeut wil graag een effectieve behandeling bieden en volgens het protocol werken, maar wil ook graag de relatie met de cliënt goed houden. Wanneer de SRS niet zou zijn besproken bij aanvang van de therapie, zou de therapeut wellicht gelijk gestart zijn met het protocol en pas een aantal sessies later merken dat dit niet aanslaat of dat cliënt niet gemotiveerd is. De therapeut zal nu gelijk en duidelijk moeten bespreken met de cliënt wat zijn doelen zijn, bespreken waarom cliënt het verleden wil verwerken, hoe dit samenhangt met de huidige klachten en moeten onderhandelen over in te zetten interventies. Het resultaat kan zijn dat hiermee eventueel afgeweken wordt van het behandelprotocol door toevoeging van andere interventies, wat voor de therapeut die gewend is om protocollair te werken lastig kan zijn. Het voordeel is echter dat de cliënt een behandeling op maat krijgt en gemotiveerd achter het behandelplan staat.
Hoewel de meeste therapeuten erkennen dat het belangrijk is om de therapeutische relatie en de voortgang van de behandeling te bespreken, is een vaak gehoorde opmerking dat het niet nodig is om dit ook te meten. Veel therapeuten denken dat zij goed aanvoelen hoe de cliënt de behandeling of het contact met de therapeut ervaart. Maar uit onderzoek blijkt dat er lage correlaties gevonden worden tussen de percepties van de therapeut en die van de cliënt (Hafkenscheid, Duncan, & Miller, 2010). Lang niet alle cliënten zullen assertief genoeg zijn om uit zichzelf te zeggen dat zij ontevreden zijn, of zullen het bij navraag misschien makkelijk wegwimpelen. Door de cliënt uit te nodigen om via een vragenlijst ook eventuele negatieve feedback te geven en duidelijk te maken dat het een veilige omgeving is om dit te doen, kan voorkomen worden dat zaken onuitgesproken blijven. Het meten van de therapeutische relatie kan helpen deze feedback uit te lokken en concreet te maken. Door daarnaast als therapeut ook regelmatig een meetinstrument in te vullen over hoe de therapeutische relatie wordt ervaren, kan de therapeut zich sneller bewust maken van eventuele belemmerende emoties die hij in het contact ervaart en die het therapeutisch proces kunnen verstoren (Hafkenscheid, 2014). Belangrijk is om de beleving van de cliënt (en therapeut) dan wel nagenoeg elke sessie te meten en te bespreken. Juist in de eerste vijf sessies wordt de meeste vooruitgang geboekt in behandelingen (Lewis, Simons, & Kim, 2012). Wanneer pas na een aantal gesprekken gemeten wordt, kan dit al te laat zijn om stagnatie te voorkomen.
Met de volgende casusbeschrijving over een door mij behandelde cliënte wil ik laten zien dat evidence-based interventies goed gecombineerd kunnen worden met feedbackinstrumenten, om zodoende een behandeling op maat te kunnen geven. Het artikel wil laten zien wat de meerwaarde kan zijn van het gebruik van dit systeem bij een gestructureerde cognitieve gedragstherapie.
Casus
Anamnese
Cliënte (46) heeft ten tijde van de intake last van de volgende klachten: angst, nachtmerries, flashbacks, somberheid, vermoeidheid en prikkelbaarheid. Deze klachten heeft zij sinds 2010. Zij is deels ziek gemeld van het werk, heeft zich sociaal teruggetrokken van vrienden en familie, en geniet niet meer van activiteiten. Zij geeft verder aan dat zij al heel lang niet genoeg voor zichzelf opkomt, omdat zij anders bang is conflicten met anderen te krijgen.
Cliënte is bijna 25 jaar getrouwd geweest met een man die haar geestelijk en fysiek mishandelde. Zij heeft twee jongvolwassen kinderen, een zoon en een dochter, die eveneens door haar ex-man, niet fysiek, maar wel geestelijk zijn mishandeld. In 2010 is zij van hem gescheiden, nadat hij haar op een avond zeer ernstig had mishandeld, waarbij zij vreesde voor haar leven. Zij is toen het huis uitgevlucht, en heeft vrienden en politie ingeschakeld. Nadat zij en de kinderen weg waren gegaan, heeft hij haar nog enige tijd gestalkt, ondanks een straatverbod. In 2012 heeft zij een stabiele, goede relatie met haar huidige vriend gekregen. Haar zoon woont bij haar. Hij heeft gedragsproblemen, al gaat dit inmiddels steeds beter. Haar dochter woont op zichzelf. Zij is gediagnosticeerd met een borderline-persoonlijkheidsstoornis. Haar ex-man valt haar sinds zij een vriend heeft niet meer lastig. De kinderen hebben geen contact met hem.
Cliënte heeft eerder last gehad van psychische klachten. Rond haar negentiende had zij last van eetproblematiek en rond haar achtentwintigste had zij last van spanningsklachten. Zij is hiervoor niet in behandeling geweest. De klachten namen vanzelf af, hoewel zij aangeeft altijd in enige mate spanningsklachten te hebben gehouden. Zij geeft aan haar eigen emoties altijd opzij te hebben gezet voor de kinderen. Voorts heeft zij op haar drieëntwintigste haar eerste kindje verloren, dat dood werd geboren. Voor de verwerking hiervan heeft zij enkele gesprekken met een psycholoog gehad, welke een positief effect hadden.
De hulpvraag van cliënte is dat zij geen last meer wil hebben van angst en haar verleden. Zij wil heel graag weer verder met haar leven, haar werk weer oppakken en genieten van leuke activiteiten.
Bij de intake voldoet zij volgens de DSM-IV-TR aan een PTSS en een matig ernstige depressie.
Algemene indruk bij aanvang van de behandeling
Cliënte is een verzorgde vrouw met een slank postuur, afkomstig uit een naar eigen zeggen ‘volks’ gezin. Zij heeft een wat afstandelijke en gespannen houding. Zij wil uit angst voor de herinneringen niet over haar trauma’s praten, zegt bij navraag dat zij niet veel meer weet van wat er is gebeurd en raakt merkbaar geagiteerd wanneer de therapeut doorvraagt. Ook geeft zij in de eerste sessie aan wantrouwig naar anderen te zijn, en dat zij eerst nog wil kijken of het bij mij als therapeut ‘wel oké voelt’.
Methode
Behandelplan
Aansluitend bij haar hulpvraag is de Bern Checklist Behandeldoelen (Grosse Holtforth & Grawe, 2002) met cliënte besproken en zijn in overleg met cliënte de volgende behandeldoelen opgesteld. Haar voornaamste vijf behandeldoelen zijn:
- Traumatische ervaringen verwerken.
- Leren hoe ik mijn negatieve gedachten, gepieker en schuldgevoelens kan overwinnen.
- Loskomen van mijn negatieve stemming, verdriet en gevoel van innerlijke leegte.
- Weer meer daadkracht en energie krijgen.
- Leren om tegenover anderen meer mijzelf te blijven en mijn grenzen beter aan te geven.
De behandeling is een klachtgerichte cognitieve gedragstherapie die gebruikmaakt van EMDR-protocollen (de Jongh, ten Broeke, de Roos, & Hornsveld, 2015; ten Broeke, de Jongh, Hornsveld, & Beer, 2015) en een depressieprotocol (Bockting & Huibers, 2011), en bestaat uit de volgende elementen:
- EMDR ten aanzien van de traumatische gebeurtenissen die cliënte heeft meegemaakt;
- activering ten aanzien van de depressieve klachten;
- cognitieve therapie gericht op depressogene en angst-inducerende disfunctionele gedachten;
- assertiviteitstraining;
- begeleiding bij werkhervatting;
- terugvalpreventie;
Meetinstrumenten
Klachten
De Symptom Checklist- 90 –Revised (SCL-90-R; Derogatis, 1994) werd gebruikt om het algehele klachtenniveau te bepalen. De lijst bestaat uit 90 items en 9 subschalen te weten: angst, agorafobie, depressie, somatisatie, hostiliteit, wantrouwen, sensitiviteit, slaapproblemen en een schaal voor overige klachten. De interne consistentie van het instrument is goed (ɑ= 0.97), evenals de test-hertest-betrouwbaarheid (r= .82) (Arrindell & Ettema, 2003) en de beoordeling van de SCL-90 door de COTAN (Commissie Test-Aangelegenheden Nederland; Evers, van Vliet-Mulder, & Groot, 2000) van de psychometrische eigenschappen is voldoende tot goed.
De Hamilton Depressie Schaal (HDS; de Jonghe, 1994) is een semi-gestructureerd interview, bestaande uit 17items, waarbij de totaalscore op deze items een indicatie geeft van de ernst van de depressieve klachten. De COTAN heeft de betrouwbaarheid en de begripsvaliditeit als voldoende beoordeeld, de normen en de criteriumvaliditeit echter niet.
De Outcome Rating Scale (ORS; Miller & Duncan, 2004) meet het welbevinden. Het is een visueel analoge schaal, bestaande uit vier items: (1)individueel welbevinden, (2)relationeel welbevinden, (3)sociaal welbevinden (opleiding/werk) en (4)een algemene meting van het welbevinden. Hoe hoger de score op de ORS, hoe beter het welbevinden. Vervolgens kan de totaalscore van de ORS op drie manieren worden geïnterpreteerd. De eerste manier is om de score te vergelijken met een grenswaarde (cut-off-score). Deze grenswaarde is 24voor de Nederlandse versie van de lijst (Janse, Boezen-Hilberdink, van Dijk, Verbraak, & Hutschmaekers, 2014). Een score lager dan 24 is overeenkomstig met de scores van cliënten die in behandeling zijn voor psychische problematiek en betekent dat een relatief laag gevoel van welbevinden wordt ervaren. Daarnaast kan de score van de cliënt worden vergeleken met de verwachte scores tijdens het verloop van de behandeling, om zodoende te bekijken of het herstel van de cliënt op koers ligt of niet. Deze verwachte verloopscores zijn voor elke beginscore op de ORS bekend op basis van de gegevens van tienduizenden cliënten. Ten slotte kan worden gekeken of het scoreverschil tussen de metingen een statistisch betrouwbare verbetering is (Jacobsen & Truax, 1991). Voor de Nederlandse versie van de ORS is dit een scoreverandering van 9 punten (Janse et al., 2014). De hertest-betrouwbaarheid van de ORS is voldoende en de validiteit matig sterk (Hafkenscheid et al., 2010; Janse et al., 2014;). Daarom is het advies om eens per vijf sessies de scores te bevestigen met een instrument met een betere validiteit, zoals de SCL-90.
Werkalliantie
De Session Rating Scale (SRS; Miller & Duncan, 2004) meet de kwaliteit van de therapeutische relatie, oftewel werkalliantie. De lijst is gebaseerd op de definitie van Bordin (1979) van werkalliantie en is een visueel analoge schaal, bestaande uit vier items: (1)de kwaliteit van de emotionele band, (2)overeenkomst over doelen, (3)aanpak/werkwijze en (4)een algemene meting van de therapeutische relatie. Hoe hoger de score op de SRS, hoe beter de kwaliteit van de werkrelatie. De totaalscore op de SRS wordt alleen vergeleken met een cut-off-score, welke in Nederland 34 punten is (Janse et al., 2014). Boven deze waarde wordt de werkrelatie als voldoende beschouwd. De betrouwbaarheid van de SRS is voldoende gebleken, maar de validiteit is beperkt (Janse et al., 2014).
De Session Rating Scale (SRS) TherapeutenversieC (Hafkenscheid, 2014) meet hoe de therapeut zelf het behandelcontact heeft ervaren. De scores van de cliënt op de SRS kunnen worden vergeleken met die van de therapeut, zodat de therapeut beter op de hoogte is van eventuele discrepanties tussen de beleving van de cliënt en die van de therapeut, en dit sneller bespreekbaar kan maken. Van dit instrument zijn nog geen psychometrische gegevens bekend.
Scoringsprogramma
FIT-Outcomes (Bargmann, 2011) is een web-based instrument voor het toepassen van het PCOMS-systeem. De algoritmes van het programma zijn gebaseerd op 427.744 metingen van de ORS, die afgenomen zijn door 2354 therapeuten. Het geeft de scores op de ORS en SRS van de cliënt weer, en vergelijkt ze met de verwachte scores tijdens de behandeling. Het systeem vergelijkt de scores met de scores van duizenden andere cliënten wereldwijd. Het systeem geeft voorts aan of de scores van de cliënt op koers liggen (in het groene gebied vallen), zich in de ‘gevarenzone’ bevinden (geel gebied) of duidelijk afwijken van de verwachte scores en dus niet op koers liggen (rood gebied).
Resultaten
Behandelverloop: interventies
Omdat cliënte bij aanvang van de behandeling het meeste last had van angst en nachtmerries over de mishandelingen die zij had ondergaan, werd gestart met traumaverwerking (EMDR). Vanwege de EMDR bestond de behandeling uit zestien dubbele sessies, die ieder twee uur duurden, waarna er in de afrondingsfase nog vier enkele sessies plaatsvonden, gericht op terugvalpreventie. De zestien dubbele sessies werden naast de traumaverwerking ingevuld (1)met interventies gericht op het verbeteren van de copingvaardigheden ten aanzien van het omgaan met angst en herbelevingen, (2)met activering in het kader van de behandeling van de depressieve klachten, (3)met cognitieve therapie gericht op negatieve disfunctionele gedachten, (4)met experiëntiële technieken om emotioneel corrigerende ervaringen op te doen, (5)met voorbereiding op gedragsveranderingen, en (6)met het invullen en bespreken van de ORS en de SRS. Per sessie werd (1)circa een uur aan EMDR besteed (of wanneer hiervan afgeweken werd: een uur aan experiëntiële technieken), (2)een half uur aan coping, activering of cognitieve therapie, en (3)de overige tijd aan bespreking van de ORS/SRS. De EMDR- en depressieprotocollen werden naast elkaar uitgevoerd, waarbij traumaverwerking uitsluitend tijdens de sessies werd uitgevoerd, maar cliënte thuis als huiswerk aan activering en cognitieve therapie werkte.
Sessies 1-6: Start van de EMDR en stabilisatie
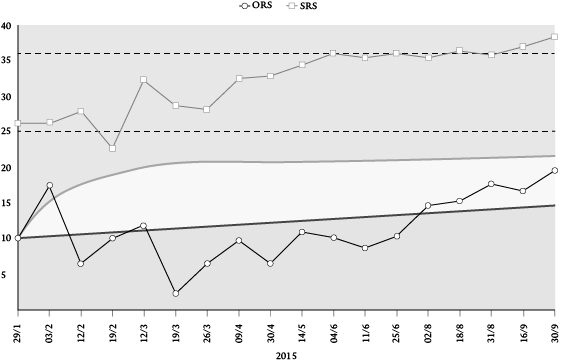
Tijdens elke sessie werden de ORS en SRS ingevuld door cliënte, en werden haar scores besproken. Cliënte stelde zich bij aanvang van de behandeling terughoudend op. Ze gaf bij het evalueren van de eerste sessie aan dat zij nog niet zoveel vertrouwen in de behandeling had en in mij als therapeut. Dit is terug te zien in de lage scores op de SRS (zie figuur 1). Bij het bespreken hiervan bleek dat zij bang was voor wat de EMDR met haar zou doen en of ik wel genoeg veiligheid kon bieden. Hierop heb ik psycho-educatie over traumaverwerking gegeven en haar geprobeerd gerust te stellen. Cliënte was hierna bereid om te starten met de EMDR.
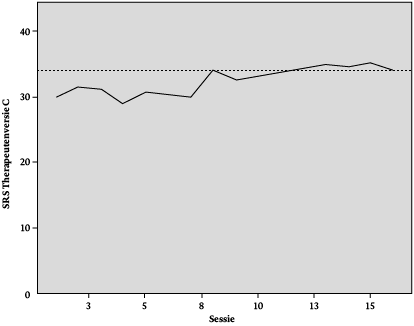
Cliënte had in eerste instantie moeite om specifieke aanknopingspunten (targets) te selecteren voor de EMDR-behandeling. Zij kon zich weinig herinneren van de traumatische ervaringen. Daarom werd gestart met het bewerken van een herbeleving die cliënte recentelijk had gehad, een situatie waarin het thema ‘machteloosheid’ getriggerd werd. De target betrof een van de eerste keren dat haar ex-man haar mishandelde. Het angstniveau (subjective units of distress, SUD) van deze target daalde na twee sessies van 8 naar 0. Tijdens de EMDR van deze target kwamen herinneringen van andere traumatische gebeurtenissen naar boven, welke voor cliënte zeer angstopwekkend waren. Cliënte vertelde dat zij met niemand eerder over de gebeurtenissen had gepraat. Na behandeling van deze eerste target werd in onderling overleg besloten om eerst die nieuw naar voren gekomen trauma’s nader te onderzoeken op aard, betekenis en emotionele impact, alvorens verder te gaan met de EMDR-procedure in strikte zin. Naast de diagnostische functie hiervan had het exploreren van de naar voren gekomen trauma’s ook een interactionele reden: de therapeutische relatie werd namelijk door de cliënte, en tevens door mij als therapeut, beoordeeld als onvoldoende. Dit laatste is terug te zien in de scores op de therapeutenversie van de SRS, de SRS C (zie figuur2). Hoewel er geen officiële grenswaarde is voor de therapeutenversie van de SRS, is te zien dat de scores tot sessie8 relatief laag waren (en onder de grenswaarde van 34 liggen die geldt voor de cliëntversie van de SRS). Ik voelde mij als therapeut gespannen vanwege de afstandelijkheid van cliënte. Zij gaf mij duidelijk het gevoel niet dichterbij te mogen komen. Door begripvol, rustig en stimulerend te luisteren naar haar pijnlijke verhalen hoopte ik haar vertrouwen te winnen, zodat de interventies vervolgens met meer kans op succes zouden kunnen worden ingezet.
Door eerst rustig stil te staan bij haar verhaal en haar te laten wennen aan het bij mij in behandeling zijn, konden vervolgens uit haar verhaal targets voor de vervolg-EMDR worden opgesteld. Zo vermoedde zij dat haar eerste kindje doodgeboren was door de stress die zij had ervaren, was een van haar honden zwaar mishandeld en had haar ex-man haar regelmatig verkracht. Omdat de herinneringen zo meer naar boven kwamen, namen haar klachten in eerste instantie toe. Dit is goed terug te zien in de scores op de ORS (figuur1). Zij voelde zich somber en werd minder actief. Zij meldde zich tijdelijk volledig ziek van werk en ging zich sociaal steeds meer terugtrekken. Bij het vertellen over de trauma’s werd zij enkele keren overspoeld door angst en zat zij buiten de zogenaamde window of tolerance (Ogden, Minton, & Pain, 2006): zij raakte zodanig in paniek dat cognitief functioneren niet meer goed mogelijk was. Het kostte veel moeite om haar weer tot rust te brengen. Bij het evalueren van de verslechtering op de ORS zei cliënte dat, hoewel zij wel hoop had gekregen dat het uiteindelijk beter zou gaan, zij ook al vrij snel merkte hoe zwaar de verwerking haar viel. Zij gaf aan dat zij tussen de sessies door veel last had van herbelevingen en haar emoties niet onder controle had. Daarop werd in overleg besloten dat de eerstvolgende sessies in het teken zouden staan van het versterken van de draagkracht om de traumaverwerking aan te kunnen, oftewel stabilisatie (zie voor een beschrijving van stabilisatie: Spierings, 2008). Dit gebeurde door positieve kwaliteiten van de cliënte als bron in te zetten (resource development and installation, RDI; Leeds & Shapiro, 2000), een veilige plek imaginair te creëren, relaxatietraining en activering. Hoewel er discussie bestaat of stabilisatie wel nodig is alvorens te starten met EMDR (Bicanic, de Jongh, & ten Broeke, 2015) en stabilisatie niet in het oorspronkelijke behandelplan stond, bleek ze bij deze casus wel nodig te zijn. Door eerst met stabilisatie aan de slag te gaan, kreeg cliënte wat meer vertrouwen in de therapie en in mij als therapeut, en verbeterde langzaam de therapeutische relatie. De SRS laat vanaf sessie5 een stijging zien (zie figuur1). De therapeutenversie van de SRS laat dan nog geen stijging zien. Ik merkte dat de verhalen die cliënte vertelde over de mishandelingen mij aangrepen en dat ik zelfs boosheid naar haar voelde omdat zij dingen had laten gebeuren (als het ging over haar ongeboren kind en mishandelde hond). Omdat ik zelf net zwanger was (waarvan zij overigens toen nog niet op de hoogte was) en een groot dierenliefhebber ben, besefte ik dat zij voor mij gevoelige thema’s besprak. Wat mij verder hielp was mijn empathie naar haar toe: het besef dat zij zichzelf al genoeg bestraft had en enorm heeft geleden onder de mishandelingen. Tijdens het bespreken van de werkrelatie heeft cliënte geen enkele keer aangegeven dat zij mij als
afkeurend heeft ervaren, waar ik ook mijn best voor heb gedaan.
Na vier sessies aandacht te hebben besteed aan stabilisatie en nadat haar vermogen tot affectregulatie was verbeterd, werd besproken hoe wij verder zouden kunnen gaan met de behandeling, aangezien de scores op de ORS nog niet waren verbeterd. In samenspraak werd besloten om verder te gaan met de EMDR. Omdat cliënte nog altijd vermijdend was ten aanzien van haar trauma’s en ik geschrokken was doordat zij tijdens de eerdere sessies overspoeld was geraakt door de angst, was ik wat terughoudend geworden ten aanzien van de EMDR. Bij het bespreken van het item op de SRS over aanpak en werkwijze van de therapie stelde cliënte de vraag: ‘Ik krijg het idee dat je denkt dat ik het niet aankan. Is dat ook zo?’ Mijn reactie was dat ik door haar eerdere reactie inderdaad wat voorzichtig was. Hierop reageerde zij: ‘Het ergste heb ik al in het echt meegemaakt, en de herinneringen komen toch wel elke dag weer naar boven. Dus als ik hier ben, moet ik er ook maar gewoon doorheen. Als het maar beter wordt.’ Haar feedback was voor mij een aansporing om door te zetten met de traumabehandeling.
Sessies 7-16: Vervolg EMDR, cognitieve therapie en experiëntiële technieken
Vervolgens werden de te behandelen traumatische herinneringen (targets) in goed overleg op een volgorde van oplopende moeilijkheid gezet. Eén voor één zouden we daar de EMDR op gaan inzetten. Desondanks was het tijdens de uitvoering van de EMDR soms nog vaak onderhandelen met cliënte over de EMDR, omdat zij de EMDR-behandeling als zeer zwaar en intensief ervoer. Tijdens vier van de sessies gaf zij aan geen EMDR te willen, omdat zij zich erg slecht voelde. Ook na milde aansporing bleef dit zo. In het kader van een goede werkrelatie wilde ik cliënte het gevoel van controle geven: als zij tijdens een sessie echt geen EMDR wilde, zou ik haar die uiteraard niet opleggen en haar weerstand respecteren. Zoals eerder beschreven, bespraken wij hoe wij tijdens die sessies op een andere manier aan haar klachten konden werken. Juist door een aantal keer af te wijken van het strikt opvolgen van het protocol en behandelplan, zonder de behandeldoelen uit het oog te verliezen, verbeterde de therapeutische relatie en ging de score op de SRS verder omhoog. Tijdens de sessies waarin werd afgeweken van het protocol en behandelplan, oefenden we met het uitdagen van negatieve gedachten en experiëntiële technieken, zoals een meerstoelentechniek, imaginatie (de veilige plek bestendigen, imaginatie van verandering in gedragspatronen) en rollenspellen. De experiëntiële technieken werden toegepast omdat cliënte weinig heil zag in het uitschrijven van gedachten, en huiswerk van cognitieve therapie niet goed uitvoerde (‘Ik weet wel dat het niet klopt, maar het voelt niet zo’, en: ‘Het schrijven geeft mij alleen maar een slecht gevoel’). Echter, toen het uitdagen van gedachten in de vorm van een meerstoelentechniek werd geoefend (waarbij zij als gezonde volwassene tegen haar kritische, negatieve kant inging), raakte zij emotioneel ook meer overtuigd dat haar negatieve gedachten niet klopten, wat haar motiveerde om thuis toch aan huiswerk te werken. Ook werd aandacht besteed aan assertiviteit en is tweemaal een rollenspel gedaan in de sessie om die te oefenen. Het activeren kwam tijdens elke sessie aan de orde. Dit ging steeds beter. Cliënte begon na acht sessies ook haar werk weer deels te hervatten. Zoals eerder beschreven, zei cliënte regelmatig bij het evalueren van de sessies dat zij ambivalent tegenover de EMDR stond: enerzijds gaf zij aan dat zij wist dat het moest gebeuren om van haar trauma’s af te komen (‘Ik weet dat ik er doorheen moet’), anderzijds gaf zij eerlijk toe het liefst te willen vermijden.
Cliënte gaf aan het erg fijn te vinden dat zij inspraak had, en dat er ook aandacht was voor andere problemen en andere manieren om aan haar doelen te werken. Cliënte heeft meerdere keren bij het bespreken van de SRS gezegd dat door de combinatie van inspraak hebben, uitleg krijgen en aangemoedigd worden om moeilijke dingen aan te gaan, zij zich juist veilig voelde en steeds meer vertrouwen had gekregen in mij en in de behandeling. Tijdens de sessies waarbij het lukte om met EMDR verder te gaan, gaf zij aan dat ik haar, hoewel zij de EMDR van tevoren eigenlijk niet had gewild, toch weer zover had gekregen, maar dat zij daar dan geen spijt van had. Wanneer de sessies niet elke keer waren geëvalueerd, zou het risico zijn gelopen dat cliënte door haar wantrouwen of subassertiviteit zich niet zou hebben uitgesproken over de therapie, en ik gefrustreerd zou zijn geraakt, omdat ik de indruk zou hebben gekregen dat zij niet mee wilde werken aan de EMDR. Door over haar beleving van onze sessies en haar proces te horen, nam mijn begrip voor haar toe en verbeterde ons contact. Dit is ook terug te zien in figuur2: de scores op de SRSC nemen toe na sessie 7/8.
Sessies 17-20: Terugvalpreventie
Na zestien (dubbele) sessies waren de ergste trauma’s behandeld (vier targets), waarna cliënte zich steeds beter ging voelen en steeds minder herbelevingen ervoer. Op de ORS is te zien dat er van een verbetering in welbevinden sprake is vanaf sessie 14. Cliënte had haar werk toen weer hervat en ging ook weer meer sociale contacten aan. De laatste vier sessies werd aandacht besteed aan verdere activering en terugvalpreventie. Terugvalpreventie hield in dat risicosituaties voor terugval werden besproken en dan met name hoe hiermee om te gaan. Bij het evalueren van de positieve verandering op de ORS werd vanwege de verbetering in klachten en mijn zwangerschapsverlof in overleg de behandeling afgerond. Tijdens de laatste sessies is veel aandacht besteed aan het afscheid, omdat cliënte aangaf inmiddels gehecht te zijn geraakt aan mij als therapeut en angst voor terugval ervoer. Cliënte heeft hierna nog enkele follow-up-gesprekken bij een collega gehad.
Resultaat van de behandeling
Alle aandacht voor coping en activering ten spijt bleven de depressieve klachten tijdens de eerste fase van de behandeling hoog. Pas nadat de trauma’s met EMDR behandeld waren, namen de klachten af. Dit is goed te zien in de stijging van de ORS tijdens de laatste sessies en de afname van het klachtenniveau op de SCL-90 (tabel1). Ook op de HDS is te zien dat de depressieve klachten afnamen. Bij aanvang was de score 25 (een indicatie van ernstig depressieve klachten) en bij de laatste sessie 14punten (matig ernstig depressieve klachten).
De uiteindelijke verbetering op de ORS bedroeg 9.5 punten, een statistisch betrouwbare verandering. Klinisch significante verandering, oftewel herstel, werd niet bereikt: de score op de ORS bleef lager dan 24 en daarmee binnen het klinische bereik. Hoewel ook op de SCL-90 de klachten aan het einde van de behandeling nog steeds hoog waren in vergelijking met de normale populatie, werd ook op de SCL-90 een grote verbetering gezien: deze daalde in totaal 116 punten (tabel 1). De scores op de SRS waren de laatste vijf sessies boven de grenswaarde van 34, wat aangeeft dat de therapeutische relatie goed was. De verbetering op de SRS was 10.3 punten: een psychometrisch betrouwbare verbetering in de kwaliteit van de werkalliantie.
| Schalen SCL-90 | Bij aanvang | Na 5 sessies | Na 10 sessies | Na 20 sessies |
|---|---|---|---|---|
| * Normering gebaseerd op de normale populatie | ||||
| Totaal | 282 (zeer hoog*) | 206 (zeer hoog*) | 201 (zeer hoog*) | 166 (hoog*) |
Conclusie
Deze casus toont aan dat een behandeling met evidence-based interventies als EMDR goed te combineren is met feedback informed treatment. De cliënte in kwestie stond in eerste instantie niet erg positief tegenover de therapie en de therapeut. Juist door te luisteren naar hoe cliënte de behandeling ervoer en met haar te onderhandelen, te balanceren tussen ruimte geven aan de cliënte en tegelijkertijd focus te blijven houden in de behandeling, heeft de behandeling een positief effect gehad. Er is afgeweken van het EMDR- en depressieprotocol door de tijd te nemen voor stabilisatie, hoewel dit niet in het oorspronkelijke behandelplan stond, en door het toepassen van experiëntiële technieken wanneer cliënte geen EMDR wilde. Het flexibel omgaan met de wensen en het tempo van de cliënte ervoer zij als prettig, en dit is terug te zien in de verbetering op de SRS. In plaats van strak vast te houden aan de protocollen, en daarmee het risico te lopen dat cliënte met de behandeling zou stoppen, heeft de therapeut zich enigszins aangepast aan het tempo van de cliënte, met als resultaat een prettige samenwerking en een positieve behandeluitkomst.
Een beperking bij deze casusbeschrijving is dat cliënte weliswaar een significante verbetering heeft doorgemaakt, maar niet volledig hersteld is als wordt gekeken naar de SCL-90. Ondanks een verbetering van 116punten op de SCL-90, blijft haar eindscore in vergelijking met de gemiddelde Nederlander hoog. Ook de Hamilton Depressie Schaal laat een grote afname in depressieve klachten zien, maar bij afsluiting zijn de klachten desondanks nog matig ernstig. Mogelijk dat er nog verdere verbetering optreedt na afloop van de behandeling, wanneer cliënte haar leven nog meer gaat oppakken, hoewel een andere beperking van deze casusbeschrijving is dat er geen follow-up-meting is gedaan om dit te onderzoeken.
Desalniettemin heeft er een grote verbetering plaatsgevonden tijdens deze behandeling. Cliënte gaf bij afscheid aan ondanks haar bedenkingen bij aanvang zeer tevreden te zijn over het proces en de inspraak die zij hierin had. Wanneer de beleving van de cliënte niet elke sessie was gemeten, was het risico geweest dat er niet op tijd aanpassingen aan het behandelplan waren gemaakt, waardoor cliënte de behandeling mogelijk had stopgezet. Dit pleit dus voor het gebruik van cliëntfeedback als therapeutische interventie, oftewel voor ‘sturend monitoren’, naast ‘volgend monitoren’ ten behoeve van benchmarking (Hafkenscheid & van Os, 2014). De praktijk laat zien dat deze twee doelen van monitoren hand in hand kunnen gaan, wanneer dit zorgvuldig wordt geïmplementeerd (Verbraak, Theuws, & Verdellen, 2015). Helaas blijkt uit gerandomiseerd onderzoek dat cliëntfeedback vaak niet actief gebruikt wordt. Dat is erg jammer, omdat dit leidt tot slechtere behandeluitkomsten dan wanneer de feedback wel actief door de therapeut gebruikt wordt (de Jong, van Sluis, Nugter, Heiser, & Spinhoven, 2012; Shimokawa et al., 2012). Hoewel negatieve feedback krijgen niet plezierig is voor een therapeut, is het erkennen van onze blinde vlekken belangrijk voor het zo goed mogelijk kunnen behandelen van cliënten. Dat laatste is toch onze belangrijkste taak: goed behandelen van onze cliënten. Vasthouden aan onze eigen ideeën over eigen vaardigheden zonder die te ijken, maar ook het blind volgen van een protocol terwijl de praktijk anders vraagt, draagt hier niet aan bij. Zoals Mark Twain schreef: It ain’t what you don’t know that gets you into trouble, it’s what you know for sure that just ain’t so.
Referenties
American Psychiatric Association (2000). Diagnostic and statistical manual of mental disorders (4th edition, text revised). Washington, DC: American Psychiatric Association.
Anker, M., Duncan, B. L., & Sparks, J. A. (2009). Using client feedback to improve couple outcomes: A randomized clinical trial in a naturalistic setting. Journal of Consulting and Clinical Psychology, 77, 693-804.
Arrindell, W. A. & Ettema, J. H. M. (2003). SCL-90: Handleiding bij een multidimensionele psychopathologie-indicator [SCL-90, Manual for a multidimensional indicator of psychopathology]. Lisse: Swets & Zeitlinger.
Bargmann, S. (2011). FIT-Outcomes: Feedback Informed Treatment [web-based applicatie]. Denemarken: Hoersholm.
Bicanic, I. A. E., de Jongh, A., & ten Broeke, E. (2015). Stabilisatie in traumabehandeling bij complexe PTSS: Noodzaak of mythe? Tijdschrift voor Psychiatrie, 57, 332-339.
Bockting, C. L. H., & Huibers, M. J. H. (2011).Protocollaire behandeling van patiënten met een depressieve stoornis. In G. P. J. Keijsers, A. van Minnen, & C. A. L. Hoogduin (Eds.),Protocollaire behandelingen voor volwassenen met psychische klachten.(Vol. 1, pp. 251-288). Amsterdam: Boom.
Bordin, E. S. (1979). The generalizability of the psychoanalytic concept of the working alliance. Psychotherapy: Theory, Research & Practice, 16, 252-260.
de Jongh, A., ten Broeke, E., de Roos, C., & Hornsveld, H. (2015). Werkwijze voor het werken met EMDR vanuit de klachten (‘linksom’). Verkregen op 18juni 2015 van http://emdr.nl/ledengedeelte/protocollen.htm
de Jong, K., Van Sluis, P., Nugter, M.A., Heiser, W.J., Spinhoven, P. (2012). Understanding the differential impact of outcome monitoring: therapist variables that moderate feedback effects in a randomized clinical trial. Psychotherapy Research, 22, 464-474.
de Jonghe, F. (1994). Leidraad voor het scoren van de Hamilton Depression Rating Scale. Amsterdam: Benecke.
Derogatis, L. R. (1994). Symptom Checklist 90-R: Administration, scoring, and procedures manual (3rd ed.). Minneapolis, MN: National Computer Systems.
Evers, A., van Vliet-Mulder, J.C., & Groot, C. J. (2000). Documentatie van tests en testresearch in Nederland, Deel I en II: Testbeschrijvingen. Amsterdam/Assen: NIP/Van Gorcum.
Goldberg, S. B., Rousemanier, T., Miller, S. D., Whipple, J. L., Nielsen, S. L., Hoyt W. T., & Wampold, B. (2016).Do psychotherapists improve with time and experience? A longitudinal analysis of outcomes in a clinical setting. Journal of Counseling Psychology, 63, 1-11.
Grosse Holtforth, M., & Grawe, K. (2002). Bern inventory of treatment goals: Part 1: Development and first application of a taxonomy of treatment goal themes. Psychotherapy Research, 12, 79-99.
Hafkenscheid, A. (2014). De therapeutische relatie. Utrecht: De Tijdstroom.
Hafkenscheid, A., Duncan, B. L., & Miller, S. D. (2010). The Outcome and Session Rating Scales: A cross-cultural examination of the psychometric properties of the Dutch translation. Journal of Brief Therapy, 7, 1-12.
Hafkenscheid, A. & van Os, J. (2014). Naar een deugdelijke ROM.Maandblad voor de Geestelijke Volksgezondheid, 69, 20-28.
Hannan, C., Lambert, M. J., Harmon, C., Nielsen, S. L., Smart, D. W., Shimokowa, K., & Sutton, S. (2005). A lab test and algorithms for identifying clients at risk for treatment failure. Journal of Clinical Psychology, 61, 155-163.
Hatfield, D., McCullough, L., Frantz, S., & Krieger, K. (2010). Do we know when our clients get worse? An investigation of therapists’ ability to detect negative client change. Clinical Psychology & Psychotherapy, 17, 25-32.
Jacobson, N.S. & Truax, P. (1991). Clinical significance: A statistical approach to defining meaningful change in psychotherapy research. Journal of Consulting and Clinical Psychology, 59, 12-19.
Janse, P. D., Boezen-Hilberdink, L., van Dijk, M. K., Verbraak, M. J. P. M., & Hutschemaekers, G. J. M. (2014). Measuring feedback from clients: The psychometric properties of the Dutch Outcome Rating Scale and Session Rating Scale. European Journal of Psychological Assessment, 30, 86-92.
Janse, P. D., de Jong, K., van Dijk, M., Hutschemaekers, G., & Verbraak, M. (In press). Improving efficiency of cognitive behavioral therapy by using formal client feedback. Psychotherapy Research.
Knaup, C., Koesters, M., Schoefer, D., Becker, T., & Puschner, B. (2009). Effect of feedback of treatment outcome in specialist mental healthcare: Meta-analysis. The British Journal of Psychiatry 195, 15-22.
Leeds, A. M., & Shapiro, F. (2000). EMDR and resource installation: Principles and procedures for enhancing current functioning and resolving traumatic experiences. In J. Carlson & L. Sperry (Eds.), Brief therapy Strategies with individuals and couples. Phoenix, AZ: Zeig/Tucker.
Lewis, C. C., Simons, A. D., & Kim, H. K. (2012). The role of early symptom trajectories and pretreatment variables in predicting treatment response to cognitive behavioral therapy.Journal of Consulting and Clinical Psychology, 80, 525-534.
Miller, S. D., & Duncan, B. L. (2004). The Outcome and Session Rating Scale. Administration and scoring manual. Chicago, IL: Institute for the Study of Therapeutic Change.
Miller, S. D., Duncan, B. L., Brown, J., Sorrell, R., & Chalk, M. B. (2006). Using formal client feedback to improve retention and outcome: Making ongoing, real time assessment feasible. Journal of Brief Therapy, 5, 5-22.
Ogden, P., Minton, K., & Pain, C. (2006). Trauma and the body: A sensorimotor approach to psychotherapy. New York, NY: Norton.
Parker, Z. J., & Waller, G. (2015). Factors related to psychotherapists’ self-assessment when treating anxiety and other disorders. Behaviour Research and Therapy, 66, 1-7.
Reese, R. J., Norsworthy, L. A., & Rowlands, S. R. (2009). Does a continuous feedback system improve psychotherapy outcome? Psychotherapy Theory, Research, Practice, Training, 46, 418-431.
Reese, R.J., Toland, M.D., Slone, N.C., & Norsworthy, L.A. (2010). Effect of client feedback on couple psychotherapy outcomes. Psychotherapy: Theory, Research, Practice, Training, 47, 616-630.
Schuman, D. L., Slone, N. C. Reese, R. J.& Duncan, B. (2014). Efficacy of client feedback in group psychotherapy with soldiers referred for substance abuse treatment. Psychotherapy Research, 25, 396-407.
Shimokawa, K., Lambert, M. J., & Smart, D. W. (2010). Enhancing treatment outcome of patients at risk of treatment failure: Meta-analytic and mega-analytic review of a psychotherapy quality assurance system.Journal of Consulting and Clinical Psychology, 78, 298-311.
Spierings, J. (2008). Stabilisatie: Een gestructureerd programma voor taxatie en interventie. In E. ten Broeke, A. de Jongh, & H. J. Oppenheim, Praktijkboek EMDR. Amsterdam: Harcourt.
ten Broeke, E., de Jongh, A., Hornsveld, H., & Beer, R. (2015). Resource development and installation (RDI) protocol. Verkregen op 18juni 2015 van http://emdr.nl/ledengedeelte/protocollen.htm
Walfish, S., Mcalister, B., O’Donnell, P. & Lambert, M. (2012). An investigation of self-assessment bias in mental health providers. Psychological Reports, 110, 1-6.
Verbraak, M., Theuws, S., & Verdellen, C. (2015). ROM en benchmarken: Een voorbeeld van een geïntegreerde aanpak. Directieve Therapie, 35, 115-131.
