DT-34-2-3.pdf 605.59 KB 1400 downloads
Complexe obesitas tussen psychologie en geneeskunde ...Obesitas is een chronische ziekte (WHO, 2000). In de Nederlandse richtlijnen wordt obesitas beschreven als een overmatige vetstapeling in het lichaam die aanleiding geeft tot gezondheidsrisico’s (CBO, 2008). De definitie laat zien dat de auteurs van de richtlijn obesitas als een somatische aandoening beschouwen. Dit is in lijn met de meeste internationale richtlijnen (DAG, 2007; NICE, 2006; NIH, 1998). Conform de definitie behoort obesitas daarmee tot het brede terrein van de geneeskunde. Het zijn dan ook vooral diëtisten en (voedings)artsen die obesitas professioneel behandelen. Psychologische behandeling wordt zelden en dan alleen als ondersteuning van de fysieke behandeling toegevoegd (CBO, 2008; NICE, 2006; NIH, 1998; Shaw, O’Rourke, Del Mar & Kenardy, 2005).
Obesitas is meestal het directe gevolg van een ongezonde leefstijl, maar in sommige gevallen leiden psychologische factoren en psychiatrische stoornissen tot veranderingen van eet- en bewegingsgedrag en induceren daarmee overgewicht of zelfs obesitas (Herpertz, 2003; Marcus & Wildes, 2009). Deze specifieke subvorm van obesitas wordt ook wel ‘psychogene obesitas’ genoemd (Bastin, 2011; Herpertz & Saller, 2001). Patiënten met deze vorm van obesitas gebruiken eten als vorm van emotieregulatie, hebben zonder blijvend succes meerdere afvalpogingen gedaan, zijn sterk lijngericht, beoordelen zichzelf in hoge mate op basis van hun lichaamsomvang en -gewicht, en ze eten regelmatig meer dan fysiologisch noodzakelijk is (van der Merwe, 2007; Vandereycken, 2002). Comorbide hebben zij vaak angst- en stemmingsklachten (Daansen & Bosch, 2012).
De eerst aangewezen interventies voor de behandeling van obesitas zijn voedings- en bewegingadviezen (CBO, 2008). Indien zij echter niet tot de noodzakelijke gedragsverandering leiden, kan er sprake zijn van complexe obesitas. Dit is het geval bij ernstige, de gezondheid bedreigende obesitas, bij een verschil tussen de nagestreefde en effectief bereikte gewichtsreductie en bij aanwezige comorbide psychopathologie of de beschreven psychogene obesitas (Daansen, 2013; Hainer, Toplak & Mitrakou , 2008, NICE, 2006; Rydén et al., 2004; Sharma & Kushner, 2009).
Feitelijk bevindt zich complexe obesitas op de scheidslijn tussen geneeskunde en psychologie. Het is vooral een verzekeringstechnisch probleem of het in de somatische of in de geestelijke gezondheidszorg behandeld moet worden. De combinatie van somatische factoren en de rol van psychologische factoren in het ontstaan, voortbestaan c.q. terugvallen in oud ongezond eetgedrag na lifestyle-interventies, maakt het noodzakelijk de behandeling van complexe obesitas op beide deelaspecten te richten. Een succesvolle behandeling vereist een multidisciplinaire benadering, waarvan medisch(-diëtistische) en psychologische (cognitief-gedragstherapeutische) disciplines de kern uitmaken (Bosch, Daansen & Braet, 2004; Daansen, 2010; Jansen et al., 2009). De wetenschappelijke discipline behavioral medicine biedt daarvoor een theoretisch kader (Bosch & Daansen, 2006).
In dit artikel willen we ingaan op de diagnostiek, de etiologie en pathogenese van obesitas. We beschrijven de theoretische uitgangspunten van de behavioral medicine en positioneren de multidisciplinaire behandeling in dit model.
Diagnostiek en gezondheidsrisico’s
De diagnostiek van overgewicht en obesitas is gemakkelijk. Men gebruikt daarvoor antropometrische maten: lichaamslengte, lichaamsgewicht en omvangmetingen. Voor de veelgebruikte huidplooimeting wordt een kaliper gebruikt, een soort knijptang waarmee men het subcutane vet meet. Feitelijk kan op elk deel van het lichaam gemeten worden, maar meestal wordt voor de triceps gekozen. Voor elke leeftijd en sekse zijn er normen. Er bestaan veel twijfels over de betrouwbaarheid van deze meetmethode, zodat het gebruik ervan is af te raden (Mei et al., 2007). Een andere meetmethode is het berekenen van de taille-heupverhouding (waist-to-hip-ratio, WHR). Deze methode wordt gebruikt om de regionale vetverdeling te bepalen, waarbij een onderscheid gemaakt kan worden tussen ‘gevaarlijk’ en ‘ongevaarlijk’ vet. Abdominale of androïde obesitas, de zogenaamde ‘appelvorm’, komt vooral bij mannen voor. Deze herbergt grotere gezondheidsrisico’s dan de perifere of gynoïde obesitas, de peervorm, die meer op de heupen zit en waar vooral vrouwen last van hebben.
Men berekent de quotiënt tussen taille en heupomvang. Als de waarde bij vrouwen > 0.85 en bij mannen > 1.0 is, spreekt men van ‘abdominale obesitas’; ligt de waarde eronder dan noemt men het ‘perifere obesitas’ (NIH, 1998). Vaak wordt alleen de tailleomvang gemeten. Als normaal geldt een buikomvang van ≤ 94 cm voor mannen en ≤ 80 cm voor vrouwen; de buikomvang is vergroot bij een omvang van 94-102 cm respectievelijk 80-88 cm en de kritische waarden zijn voor mannen > 102 cm en voor vrouwen > 88 cm (Lean, Han & Morrison 1995; NIH, 1998; van Binsbergen et al., 2010). De buikomvang is goed te gebruiken om gezondheidsrisico’s te bepalen (Srikatanhan, Seeman & Karlamangla, 2009).
De meest gebruikte en in de Nederlandse richtlijnen aanbevolen methode voor het bepalen van obesitas is de Body Mass Index (BMI) (CBO, 2008). Men berekent de index door het lichaamsgewicht in kilogram te delen door het kwadraat van de lichaamslengte in meters (BMI = kg/m 2). De Wereldgezondheidsorganisatie heeft een classificatie opgesteld voor gewicht, lopend van ondergewicht tot ernstige obesitas (WHO, 2000). Een BMI van 18.5 tot 24.9 noemt men normaal gewicht. Men spreekt van overgewicht als de BMI tussen de 25 en 29.9 ligt en van obesitas vanaf een BMI van 30. Obesitas wordt onderverdeeld in niveau I (BMI 30-34.9), niveau II (BMI 35-39.9) en niveau III (BMI > 40). De behandeling van obesitas is geïndiceerd vanwege de comorbide gezondheidsrisico’s. Medici adviseren vanwege de ernstige gezondheidsrisico’s bij een BMI ≥50 gewichtsreducerende (bariatrische) chirurgie (CBO, 2008).
| Classificatie | bmi (kg/m 2) | Risico op comorbiditeit |
|---|---|---|
| Normaal gewicht | 18.5-24.9 | Gemiddeld |
| Overgewicht | 25-29.9 | Licht verhoogd |
| Obesitas | ||
| – niveau i | 30-34.9 | Verhoogd |
| – niveau ii | 35-39.9 | Ernstig |
| – niveau iii | ≥40 | Zeer ernstig |
Gevolgklachten bij obesitas zijn diabetes mellitus type 2, hypertensie, slaapapneu, enkele vormen van kanker, hart- en vaatziekten, gewrichtsklachten en beroertes (Despres, 2001; Must et al., 1999; Pi-Sunyer,1993; Seidell, de Beer & Kuipers, 2008). Hoewel obesitas vooral de algemene gezondheidstoestand nadelig beïnvloedt, laat grootschalig prospectief onderzoek ook zien dat met een stijgend gewicht de levensverwachting afneemt (Faeh, Braun, Tarnutzer & Bopp, 2011; Flegal, Graubard, Williamson & Gail, 2005; Fontaine, Redden, Wang, Westfall & Allison, 2003). In de Verenigde Staten sterven naar schatting jaarlijks 300.000 mensen aan de gevolgen van obesitas (Allison, Fontaine, Manson, Stevens & Vanitallie, 1999). In Nederland zullen naar verwachting de komende tien jaar 7.000 tot 17.000 mensen overlijden aan de indirecte gevolgen van obesitas. Bij een ongunstig scenario kan dit cijfer in twintig jaar zelfs tot 65.000 oplopen (Bemelmans, Hoogenveen, Visscher, Verschuren & Schuit, 2004). Overgewicht vereist geen behandeling (WHO, 2000). Het is wel een risicofactor voor de ontwikkeling van obesitas. Feitelijk is het alleen een cosmetisch probleem, ook al kan het tot psychologische klachten leiden.
In de DSM-IV wordt obesitas uitsluitend op as III geclassificeerd. In de DSM-5 mogen overgewicht (!) en obesitas als classificatie gebruikt worden als zij klinische aandacht behoeven. Enige uitleg wanneer dat het geval is, wordt niet gegeven. Volgens deze psychiatrische nosologie valt obesitas dus niet onder de eetstoornissen. Dit is in de meeste gevallen correct, maar niet altijd (Daansen, 2010; Vandereycken, 2002). Sommige patiënten met complexe obesitas dreigen niet de behandeling te krijgen die ze nodig hebben, omdat zorgverzekeraars de behandeling van obesitas in de ggz niet mogen vergoeden. Zij kunnen zich beroepen op de DSM-IV en -5. In de nieuwste versie van het classificatiesysteem wordt een psychische klacht gedefinieerd ‘als een syndroom dat gekarakteriseerd kan worden door een klinisch significante verstoring van de cognities, emotieregulatie of gedrag van een individu, die uitdrukking is van een disfunctie van psychologische, biologische of ontwikkelingsprocessen die aan het psychisch functioneren ten grondslag liggen’ (APA, 2013). Psychogene obesitas voldoet aan deze definitie. Deze subvorm van obesitas doet in veel opzichten aan een eetstoornis en vooral aan de eetbuistoornis denken: in beide gevallen eten mensen snel, eten alleen uit schaamte over de hoeveelheden, stellen maaltijden uit, hebben schuldgevoelens of eten zonder fysieke hongergevoelens (Daansen & Bosch, 2012; Wilfley, Bishop, Wilson & Agras, 2007). Eigenlijk is alleen de hoeveelheid eten en de mate van ervaren controleverlies diagnostisch onderscheidend tussen een eetbuistoornis en psychogene obesitas. Kenmerkend voor een eetbuistoornis zijn de consumptie van zeer grote hoeveelheden gepaard gaande met een gevoel van controleverlies, terwijl bij obesitas mensen frequenter kleinere hoeveelheden eten en niet altijd controleverlies ervaren. Het eerste wordt ‘objectieve eetbuien’ genoemd, terwijl men in het laatste geval van ‘subjectieve’ spreekt (Fairburn & Wilson, 1993). Het onderscheid tussen beide vormen van eetbuien wordt door onderzoek nauwelijks ondersteund en door velen als weinig zinvol gezien (Uher & Rutter, 2012). Wel eten obese mensen met objectieve eetbuien meer calorieën dan obese patiënten zonder eetbuistoornis (Wonderlich, Gordon, Mitchell, Crosby & Engel, 2009). Terwijl psychogene obesitas conform de DSM-5-criteria dus niet als eetstoornis wordt beschouwd, is het wel opvallend dat de criteria voor de eetbuistoornis in de DSM-5 verlaagd zijn naar een eetbui per week gedurende drie maanden. Feitelijk is het onderscheid tussen psychogene obesitas en de eetbuistoornis gradueel: het wordt uitsluitend bepaald door de omvang van de eetbui binnen een discrete periode en niet door de psychologisch onderliggende mechanismen en psychische beleving. Kortom, het is bevreemdend dat de somatisch en psychisch ernstig invaliderende complexe obesitas, die het gevolg is van chronisch ongecontroleerd eetgedrag, in de DSM-5 niet onder de psychiatrische stoornissen is opgenomen, terwijl bijvoorbeeld de tabakgerelateerde stoornis wel onder de rubriek middelenmisbruik en verslaving valt. Toch is er een nooduitgang: klinisch kan complexe obesitas als eetstoornis NAO worden beschouwd en als zodanig worden geclassificeerd.
Prevalentie
De puntprevalentie van overgewicht en obesitas is wereldwijd schrikbarend hoog. Naar schatting hebben meer dan 1.5 miljard mensen overgewicht, waarvan ongeveer een kwart zelfs obees is. In de Verenigde Staten heeft bijna tweederde van de bevolking overgewicht en is een derde obees (Ogden et al., 2006; Yanovski & Yanovski, 2011). Tussen 1980 en 2002 verdubbelde bij volwassenen de prevalentie en bij kinderen verdrievoudigde zij zich (Flegal et al., 2005; Hedley et al., 2004). In Europa varieert de prevalentie bij mannen van 4 tot 28% en bij vrouwen van 6 tot 36% (Berghöfer et al., 2008; Word Obesity, 2014). In Nederland had in 2009 meer dan de helft van de volwassen bevolking matig overgewicht: vier op de tien mannen (41.3%) en drie op de tien vrouwen (29.3%).
Obesitas kwam bij ruim 11% van de bevolking voor. De verdeling tussen mannen en vrouwen is nagenoeg gelijk: 10.2% respectievelijk 12.2% (CBS, 2009). Naar schatting heeft 1.0 tot 1.5% morbide obesitas (BMI ≥ 40) (Gezondheidsraad, 2003).
Etiologie
Obesitas berust op een complex mechanisme in de vetcel dat van invloed is op hormonale processen in het lichaam (Hajer, van Haeften & Visseren, 2008; van Binsbergen et al., 2010). De ziekte is het directe gevolg van een positieve energiebalans. Er worden meer calorieën opgenomen dan verbrand. Een positieve energiebalans is voorwaarde voor de ontwikkeling van obesitas, maar de VERA-studie liet zien dat dit niet per se door een bovengemiddelde voedselintake veroorzaakt wordt (Heseker et al., 1994). In de meeste gevallen is er sprake van een combinatie van genetische, lichamelijke en psychologische factoren die samengaan met aspecten uit de omgeving en de levensstijl van het individu (Bray, 1998; Chagnon, Pérusse & Bouchard, 1997; Karam & McFarlane, 2007; Klok, Jakobsdottir & Drent, 2007).
Psychologische factoren
Stoornissen in de affectregulatie of een laag zelfbeeld verhogen het gevaar op obesitas (Herpertz, 2003; Marcus & Wildes, 2009). Omgekeerd leidt obesitas tot psychische klachten (Atlantis & Ball, 2008). Veel obese mensen worden gestigmatiseerd door het averechtse effect dat het ongezonde eetgedrag toeneemt en de lichamelijke activiteiten gereduceerd worden (Giel et al., 2012; Hilbert, Rief & Braehler, 2008; Neumark-Sztainer & Haines, 2004). Er ontstaat een cognitief-affectieve overbetrokkenheid met het uiterlijk, wat leidt tot minderwaardigheidsgevoelens en een negatief zelfbeeld (Vitoussek & Hollon, 1990). De overeenkomst met het transdiagnostich model van Fairburn voor eetstoornissen is frappant (Fairburn, 2008).
Veel obese mensen rapporteren een plotseling optredend en bijna onbedwingbaar verlangen naar eten; meestal in specifieke situaties. Na het werk rijden zij bijvoorbeeld langs het tankstation om een snack kopen. Dit verlangen wordt craving genoemd. Oorspronkelijk stamt dit begrip uit de verslavingsleer. Wickler (1948) beschreef voor het eerst dat bij drugsverslaafde personen externe prikkels plotseling het verlangen naar het middel opriepen. Het waren situaties waarin zij eerder blootgesteld waren aan drugsgebruik. Van oorsprong neutrale stimuli hebben een incentief-motivationele betekenis gekregen die zowel verwachtingen omtrent de beschikbaarheid van de drugs oproepen als ook herinneringen aan vroeger drugsgebruik (Weiss, 2005). Er treden spontaan onthoudingsverschijnselen op die het verlangen naar de drug aanwakkeren. Het effect van de drugs na gebruik is een sterke positieve reinforcer. Deze vorm van craving –niet te verwarren met craving die het gevolg is van een fysiologisch veroorzaakt onthoudingssyndroom– is het gevolg van klassieke en operante conditionering. Hetzelfde gebeurt bij ongewenst eetgedrag (Bosch et al., 2004; Jansen et al., 2008; Stuart, 1967). Ook daar wordt het plotselinge verlangen naar eten uitgelokt door bepaalde, van oorsprong neutrale ‘cues’ die geassocieerd raken met eten. Dit kunnen zowel externe als interne prikkels zijn. Externe prikkels zijn het zien of ruiken van voedsel, bepaalde situaties waar vaak eten genuttigd wordt. Eetgedrag dat op deze wijze uitgelokt wordt, noemt men ‘extern eten’.
Tot de interne prikkels behoren emoties en gedachten. Emoties zoals verdriet, verveling, maar ook positieve gevoelens roepen eetgedrag op (Stice, Nemeroff & Shaw, 1996). Dit voert ons naar het affectregulatiemodel; een andere populaire verklaring voor het ontstaan van snaaigedrag en eetbuien. Volgens dit model hebben eetbuien de functie negatieve gevoelens te verminderen of te vermijden (Deaver, Miltenberger, Smyth, Meidinger & Crosby, 2003; Engelberg, Steiger, Gauvin & Wonderlich, 2007; Wedig & Nock, 2010). Deze vorm van eten wordt ook wel ‘emotioneel eten’ genoemd. Het onvermogen om gevoelens te herkennen en te beschrijven zou mede ten grondslag liggen aan eetbuien (van Strien & Ouwens, 2007). Onderzoek laat inderdaad zien dat negatieve gevoelens triggers voor eetbuien kunnen zijn, maar er is minder evidentie dat daardoor negatieve emoties gereduceerd worden (Haedt-Matt & Keel, 2011). Veel studies meten in plaats van de daadwerkelijke consumptie van, de behoefte áán eten. Het probleem is niet noodzakelijkerwijs het niet kunnen herkennen en ervaren van negatieve emoties, maar het ontbreken van adequate copingstijlen (Evers, Stok & de Ridder, 2010). Waarschijnlijk zijn net als bij het externe eten ook bij emotioneel eten (negatieve) emoties via eerste en tweede orde klassieke conditionering gekoppeld aan eten en wordt het eetgedrag door het aangename kortetermijneffect van voedsel positief versterkt. Wellicht moet daarom het affectregulatiemodel in zijn huidige vorm worden aangepast.
De laatste jaren is de theorie van eetverslaving populair (Avena, Gearhardt, Gold, Wang & Potenza, 2012). Veel patiënten zijn van dit concept overtuigd en spreken ook zelf van een eetverslaving. Net zoals je aan psychotrope stoffen verslaafd kunt raken, zouden obese mensen verslaafd zijn aan eten en vooral aan suiker (Avena, Rada & Hoebel, 2007; Corwin, Avena & Boggiano, 2011). Eetbuien en vervolgens obesitas zouden volgens deze theorie een vorm van verslaving zijn, omdat beide ziekten soortgelijke hedonistische hersenactiviteiten oproepen, namelijk de activering van het dopaminerge beloningssysteem (Johnson & Kenny, 2010; Wilson, 2010). Studies op het gebied van de neuro-imaging laten zien dat mensen met obesitas en mensen die verslaafd zijn aan psychotrope middelen op elkaar gelijkende hersencircuits hebben, waarvan de disfuncties stereotiep gedrag en andere gedragstekorten kunnen verklaren (Volkow, Wang, Fowler, Tomasi & Baler, 2011). Echter, slechts een klein aantal personen met overgewicht heeft een overtuigend gedrags- of neurobiologisch profiel dat op een verslaving lijkt (Ziauddeen, Sadaf Fraooqi & Fletcher, 2012a). De zoektocht naar overeenkomsten tussen beide ziekten is interessant en opent in de toekomst wellicht de deur naar nieuwe behandelingen, maar op dit moment ontbreekt de wetenschappelijke evidentie om daadwerkelijk van een eetverslaving te mogen spreken (Ziauddeen, Sadaf Fraooqi & Fletcher, 2012b). Het beschreven leertheoretische model verklaart de craving op dit moment beter. Vermoed wordt dat de associatie tussen verslaving en obesitas door omgevingsinvloeden ontstaat in plaats van gemeenschappelijke genetische overeenkomsten (Gruscza et al., 2010). We leven in een toxische of ‘obesogene’ maatschappij (Battle Horgan & Brownell, 2002). Ondanks het biologisch substraat van obesitas zijn de omgevings- en psychologische variabelen waarschijnlijk belangrijker dan de genetisch-fysiologische (Wadden, Brownell & Forster, 2002). Eigenlijk is het de fatale combinatie van een zittende levensstijl en de toename van ongezonde voeding die leidt tot het ontstaan van obesitas (Jacobs, 2006).
Ten slotte zijn er aanwijzingen dat een psychologische factor als impulsiviteit een rol speelt in het ontstaan van obesitas (Davis, Strachan & Berkson, 2004; Guerrieri, Nederkorn & Jansen, 2008). Dit leidt tot de vraag naar een mogelijk verband tussen ADHD en obesitas. Recente studies laten zien dat niet alleen bij kinderen maar ook bij volwassenen ADHD en obesitas hand in hand kunnen gaan (Waring & Lapane, 2008; de Zwaan et al., 2011). Uit een Australische studie bleek dat zelfgerapporteerde ADHD-symptomen geassocieerd waren met obesitas: 41% van de 12.000 kinderen die dergelijke symptomen hadden, werden als volwassene obees, terwijl van de controlegroep (kinderen zonder ADHD-symptomen) maar 34% obees werden (Fuemmele, Østbye, Yang, McClernon & Kollins, 2011). De aard van het verband is niet helder (Altfas, 2002). Net als bij de verslavingshypothese zou dit veroorzaakt kunnen worden door de neurotransmitter dopamine. Mensen met ADHD hebben verlaagde dopaminespiegels. Elke activiteit die de dopaminespiegels verhoogt, zoals eten doet, is dus voor ADHD’ers aantrekkelijk (Campbell & Eisenberg, 2007). Toch is het wegens gebrek aan voldoende studies nog te vroeg om te concluderen dat impulsiviteit daadwerkelijk tot overgewicht en obesitas leidt (Guerrieri et al., 2007). Het is niet uit te sluiten dat de impulsieve eetbuien een mediator tussen ADHD en obesitas zijn (Davis et al., 2009; Pagoto et al., 2008).
Behavioral medicine
Bij de etiologie, de behandeling en het verloop van lichamelijke klachten speelt menselijk gedrag een centrale rol. Er is veel empirische evidentie voor deze stelling (Kaptein, Dekker, Smets & Vingerhoets, 2012). Gezond gedrag is een vereiste voor gezondheid. Van alle mensen heeft slechts een kleine minderheid een gezonde levensstijl. Naar schatting leeft in de Verenigde Staten slechts drie procent van de bevolking gezond, dat wil zeggen dat ze niet roken, een gezond gewicht hebben, genoeg lichaamsbeweging hebben en voldoende fruit en groente eten (Reeves & Rafferty, 2005).
Het onderzoek naar gezond en ongezond gedrag is onderwerp van de behavioral medicine. Behavioral medicine is een interdisciplinair onderzoeksgebied dat zich met de ontwikkeling en integratie van psychosociale, biomedische en gedragsmatige kennis bezighoudt die relevant is voor gezondheid en ziekte, en de toepassing daarvan voor preventie, etiologie, diagnostiek, behandeling en rehabilitatie (Schwartz & Weiss, 1978). Volgens Kaptein et al. (2012) is de behavioral medicine een aparte discipline in de geestelijke gezondheidszorg. De behavioral medicine houdt zich bezig met patiënten met lichamelijke ziekten vanuit theorieën en methoden die in een biopsychosociaal model passen. De auteurs plaatsen de twee assen ‘psychologie/geneeskunde’ en ‘lichamelijke/psychische problematiek’, waardoor vier kwadranten ontstaan. Hiermee kan de positionering van behavioral medicine verduidelijkt en van andere disciplines van de geestelijke gezondheid afgegrensd worden. Linksboven bevindt zich de klinische psychologie die zich bezighoudt met psychische problemen op basis van psychologische theorieën en methoden; rechtsboven de psychiatrie, wier behandeling vooral op theorieën en methoden stoelt die een biomedisch accent hebben, zoals de farmacotherapie. De gezondheidspsychologie, die zich links onderaan bevindt, richt zich op het onderzoek naar primaire en secundaire preventie van gezondheidsklachten, terwijl rechts onderaan behavioral medicine staat. Zij richt de focus op (de behandeling van) patiënten met lichamelijke klachten en beziet deze vanuit een biopsychosociaal model.
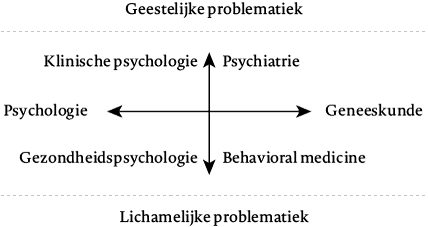
Vanwege de combinatie van medisch-somatische en psychologische factoren is de behavioral medicine bij uitstek het wetenschappelijke kader waarbinnen de behandeling van complexe obesitas kan plaatsvinden (Bosch & Daansen, 2006). Beide aspecten zijn bij complexe obesitas van toepassing. Tegelijkertijd sluit het perspectief van de behavioral medicine terecht de behandeling van niet-complexe behandeling door psychologen uit, omdat psychologische mechanismen minder van toepassing zijn. Zelfhulp en lifestyle-interventies zijn daarvoor als eerste aangewezen (CBO, 2008). Complexe obesitas daarentegen vereist een multidisciplinaire behandeling bestaande uit somatiek, diëtiek en psychologie.
Het medische aspect komt naar voren in de noodzaak voor medische screening. Dit omvat een algemeen lichamelijk onderzoek en op indicatie enkele specifieke lichamelijke onderzoeken: cholesterolgehalte, urinezuur en op indicatie ecg, glucosetolerantietest, 24 uur bloeddrukmeting of slaapapneumeting (DAG, 2007). Het gewichtsverloop moet in kaart worden gebracht inclusief het maximale en minimale gewicht. Als de patiënt een significant lager gewicht vertoont dan voorheen, kan dat duiden op lijngedrag. Ook moeten enkele endocriene disfuncties uitgesloten worden (Atkinson, 2002). Het diëtistisch onderzoek is onderdeel van de paramedische zorg en valt theoretisch onder de geneeskunde. Het dieetmanagement omvat een reductie van de dagelijkse calorieopname en de opbouw van een gezond eetpatroon met meerdere eetmomenten. Meestal wordt dit onderdeel uitbesteed aan een diëtist. Fairburn adviseert zowel bij de behandeling van obesitas als bij de behandeling van eetstoornissen dit onderdeel door de hoofdbehandelaar zelf te laten uitvoeren om splitsing te vermijden (Cooper, Fairburn & Hawker, 2003; Fairburn, 2008). Tot het psychologisch onderzoek behoren het levenslooponderzoek, het onderzoek naar psychiatrische comorbiditeit en psychiatrische klachten in de familie. Ook hier komt het gewichtsverloop aan bod. Onderzocht wordt wat de redenen zijn voor de wens voor gewichtsverlies, eetgewoonten, ideaal en streefgewicht, eetgedrag, type eter (extern eten, lijngericht of emotioneel eten) en de visie van de patiënt op zijn klachten (Cooper et al., 2003; Daansen, 2010, 2011).
Cognitieve gedragstherapie
De psychologische behandeling moet zich primair richten op gedragscontrole en zelfwaardering. Cognitieve gedragstherapie is daarvoor in combinatie met op voedings- en bewegingsverandering gerichte lifestyle-interventies een effectieve behandelvorm (Cooper & Fairburn, 2001; Cuntz, Leibbrand, Ehrig, Shaw & Fichter, 2001; Fabricatore, 2007; Milsom, Middleton & Perri, 2011; Nauta, 2001; Stahre & Haellström, 2005; Tsiros et al., 2008; Wilfley et al., 2007). Cognitieve gedragstherapie is de enige psychologische behandeling waarvoor evidentie is en deze wordt in de verschillende richtlijnen aanbevolen (CBO, 2008; NICE, 2006). In de Nederlandse richtlijnen is het de enig aanbevolen vorm van psychologische behandeling (CBO, 2008). Cognitief-gedragstherapeutische interventies helpen voedselkeuze en fysieke activiteiten van obese patiënten positief te beïnvloeden en ondersteunen daarmee een gewichtsreductie (Butryn, Webb & Wadden, 2011; Gohner et al., 2012). Ook kan de zelfregulatie en zelfdeterminatie versterkt worden. Dat is voor mensen die de neiging hebben tot overgewicht van groot belang (Johnson, Pratt & Wardle, 2012; Teixeira Silva, Mata, Palmeira & Markland, 2012).
In de cognitief-gedragstherapeutische protocollen voor obesitas van Cooper et al. (2003) en Daansen (2011) vinden we het perspectief van de behavioral medicine terug. Zij richten zich op de somatiek, diëtetiek, beweging en psychologische in stand houdende factoren en mechanismen. Zij voldoen daarmee ook aan de eisen die in de verschillende richtlijnen worden genoemd, namelijk een combinatie van levensstijlinterventies met eventueel psychologische interventies. Het is gewenst dat cognitieve gedragstherapie de volgende interventies omvat: monitoring, stimuluscontrole, veranderen van eetgedrag en cognitieve herstructurering. Problem-solving is een goede aanvulling op cognitieve gedragstherapie voor gewichtsstabilisatie (CBO, 2008).
Een succesvolle behandeling van obesitas staat of valt met de formulering van realistische behandeldoelen. Een gewichtsreductie van tien tot vijftien procent wordt als zodanig beschouwd (CBO, 2008). Zelfs voorkoming van verdere gewichtsstijging kan als succesvolle behandeling beschouwd worden (Rössner, 1992). Het bereiken van gewichtsreductie is meestal niet het probleem. Dit lijkt paradoxaal te zijn, toch is dat niet het geval. Bijna alle obese patiënten die zich tot de hulpverlening wenden, hebben meerdere pogingen tot afvallen ondernomen. Het probleem is handhaving van het lagere gewicht, permanente gedragsverandering en acceptatie van het gegeven dat men ook na succesvolle behandeling nog bijna altijd obees is. Dit wordt veroorzaakt door onder andere biologische tegenregulatiemechanismen die de gewichtsafname bemoeilijken (Mathus-Vliegen, 2003). Na aanvankelijk succes mislukken de pogingen uiteindelijk toch en stijgt het gewicht weer geleidelijk. Dit komt vaak omdat lichaamsvorm en -gewicht in te grote mate de zelfwaardering blijven bepalen. Vaak zijn obese mensen na enkele jaren weer even zwaar als, of zelfs zwaarder dan tevoren (Bond, Phelan, Leahy, Hill & Wing, 2009; Turk et al., 2009). Naast de vanzelfsprekende en noodzakelijke gewichtsreductie van ongeveer tien tot vijftien procent zijn de bevordering van gezondheidsgedrag (gezond eet- en bewegingsgedrag), het versterken van zelfmanagement en stressmanagement en verhoging van levenskwaliteit belangrijke behandeldoelen (DVAG, 2010; NICE, 2006). Het gaat om een gewichtsverlies dat op korte termijn (één jaar na aanvang therapie) is behaald en vervolgens op de langere termijn (minstens vier jaar) wordt behouden (CBO, 2008).
Naast de fysiologische tegenregulatie is het ontbreken van een blijvende verandering van het eetgedrag op lange termijn een andere reden voor terugval. Een belangrijke oorzaak daarvoor is te vinden in het false hope syndrome (Polivy, 2001; Polivy & Herman, 2002). Een tijdlang kan men caloriegereduceerd eten op basis van veel zelfdiscipline, maar dat is niet lang vol te houden. Gevoelens van controle en optimisme behoren vaak tot de eerste fasen van zelfmodificatie, maar verdwijnen snel. Complicerend is dat obese personen vaak onrealistische verwachtingen hebben over de bereikbare gewichtsreductie en onderschatten hoeveel moeite de verandering kost, hoeveel inspanning ze moeten leveren, hoeveel tijd daarvoor vereist is en wat de verwachte voordelen van de gedragsverandering zijn. Ook bagatelliseren ze eerdere mislukte afvalpogingen. Na het beëindigen van het dieet gaat men weer op de oude voet verder met het gevolg dat de verloren kilo’s er weer snel aankomen.
De cognitief-gedragstherapeutische behandeling berust op een cognitieve conceptualisatie van de processen die obesitas in stand houden en is gericht op de verandering van de cognitieve en gedragsmatige mechanismen (Cooper et al., 2003). Cognitieve therapie helpt patiënten realistische doeleinden voor gewichts- en gedragsverandering te formuleren, het gedrag te veranderen en negatieve gedachten te corrigeren. Ook helpt het om, als zij hun doelen niet bereiken, terugval te voorkomen (Foster, Markis & Bailer, 2005; Werrij et al., 2009). Het is nuttig om een gedragsketen op te stellen waarbij precies wordt nagegaan wat aan het ongewenst eten voorafging, zoals welke gevoelens en gedachten er waren en wat de gevolgen van het eten waren (Daansen, 2011; Safer, Telch & Chen, 2009). Verschillende gedragstherapeutische en cognitieve technieken kunnen gebruikt worden, zoals cue-exposure, stimuluscontrole en stimulusresponsinterventies of cognitieve herstructurering. Bij ‘cue-exposure’ worden patiënten blootgesteld aan de ‘cue’ zonder dat ze mogen eten. Extinctie is het gevolg (Jansen, 1998). Bij de zelfcontrole-interventies leert de patiënt ‘hoge-risicosituaties’ te onderkennen. Men kan interveniëren aan de stimuluskant of aan de responskant. Voorbeelden van het eerste zijn ‘eten van een klein bord’ of ‘alleen aan tafel eten’. Bij de stimulusresponsinterventies leert de patiënt alternatief gedrag te ontwikkelen. Dit kan zowel bij extern als bij emotioneel eten (Daansen, 2011). Met behulp van cognitieve herstructurering kunnen ‘foute’ aannamen over eten worden bewerkt. Tot de disfunctionele gedachten behoren overtuigingen zoals: ‘Succes is afhankelijk van dun zijn.’ ‘Ik heb alleen maar zelfvertrouwen als ik dun ben.’ ‘Je bent alleen maar aantrekkelijk als je dun bent’, maar ook eetgerelateerde assumpties zoals: ‘Eten helpt je beter te voelen’ bij negatieve gevoelens of faciliterende gedachten als: ‘Ik pak maar een klein beetje.’ ‘Ik heb nu toch al gegeten dus mijn dag is al toch al verpest’ of ‘Ik pak het programma morgen weer op’ (Cooper et al., 2003; Daansen, 2011). Specifieke aandacht verdient het negatieve lichaamsbeeld. Net als bij patiënten met een eetstoornis is het lichaamsbeeld bij obese mensen nauw geassocieerd met de zelfwaardering. Veel obese patiënten schamen zich voor hun gewicht en hebben negatieve voorspellingen omtrent hun verschijning. Dit kan tot body avoidance of body checking leiden (Cooper et al., 2003). Bij body avoidance worden situaties vermeden waarin men zich van het lichaam bewust is, bijvoorbeeld bij dansen, wegen of in spiegels kijken. Bij body checking gebeurt het tegenovergestelde. Zowel body avoidance als body checking zijn sterke in stand houdende gedragsfactoren.
Op kleine schaal wordt dialectische gedragstherapie toegepast voor de regulering van eetbuien bij boulimia nervosa ofwel de eetbuienstoornis (Daansen, 2006; Glisenti & Strodl, 2012; Safer et al., 2009; Safer, Robinson & Jo, 2010; Wisniewksy & Kelly, 2003). In tegenstelling tot de genoemde cognitief-gedragstherapeutische behandelingen wordt bij deze methodiek niet met diëtistische interventies gewerkt, maar uitsluitend met interventies die gericht zijn op gedrags- en emotieregulatie. Deze behandeling valt dus eerder onder de klinische psychologie dan onder de behavioral medicine. Uit een kleine, niet-gecontroleerde studie bij obese emotionele eters blijkt dat deze vorm van behandeling nagenoeg geen effect heeft op gewichtsreductie, maar wellicht wel bijdraagt aan gewichtshandhaving bij emotionele eters (Roosen, Safer, Adler, Cebolla & van Strien, 2012). Omdat gewichtsreductie een noodzakelijke doelstelling van elke obesitasbehandeling is, lijkt dialectische gedragstherapie vooralsnog geen goed alternatief voor de cognitieve gedragstherapie te zijn, maar wellicht wel een goede aanvulling op bestaande protocollen als interventie om terugval te voorkomen.
Discussie
De behandeling van obesitas is geen standaardprocedure. Er moet altijd rekening gehouden worden met leeftijd, sekse, gewicht, gezondheidsrisico’s, metabole karakteristieken en psychosociale factoren (Hainer et al., 2008). De behandeling is afhankelijk van BMI, tailleomvang, psychiatrische comorbiditeit en eerdere pogingen tot gewichtsreductie. In de Nederlandse richtlijnen is een stroomdiagram voor de indicatiestelling opgenomen. Men start met levensstijlinterventies en pas later kan psychologische behandeling overwogen worden. Diëtetiek alleen heeft bij (complexe) obesitas zelden voldoende effect (Bond et al., 2009; Mann et al., 2007). Ook de toevoeging van psychologische behandeling is geen garantie voor succes op lange termijn (Cooper et al., 2010). Een cognitieve conceptualisatie kan helpen het juiste aangrijpingspunt te kiezen. Bijna altijd zal de directe klacht de ingang zijn (Daansen, 2010). Bij de behandeling van eetstoornissen leidt een focale cognitief-gedragstherapeutische aanpak gericht op de specifieke eetpathologie in de meeste gevallen tot betere resultaten dan een meer brede benadering waarbij ook de onderliggende problemen als basaal laag zelfbeeld of ernstige stemmingswisselingen, van begin af aan in de behandeling wordt geïntegreerd (Fairburn et al., 2009). Dit moet pas op indicatie gebeuren. Hetzelfde geldt voor de behandeling van obesitas. Een focale klachtgerichte behandeling heeft bij start van de behandeling de voorkeur. Slechts een klein gedeelte van alle obese patiënten kan na een intensieve multidisciplinaire behandeling zelfstandig een gewichtsreductie van het nagestreefde percentage van tien procent handhaven, hetgeen op het chronische verloop van deze ziekte wijst (Christiansen, Bruun, Madsen & Richelsen, 2007; Daansen & Bosch, 2012). Onderhoudsbehandelingen zijn onmisbaar om een goed succes op lange termijn te waarborgen.
Gewichtsreductie leidt niet alleen tot verbetering van de individuele gezondheid, maar kan ook bijdragen aan de kostenbeheersing in de zorg, omdat minder geld hoeft te worden uitgegeven aan de meestal veel duurdere behandeling van de vervolg- of comorbide klachten. In de Verenigde Staten bedroegen de kosten door obesitas in 2009 147 miljard dollar (CDC, 2012). Dit geeft aan dat behandeling, ondanks de bescheiden resultaten, hoe dan ook noodzakelijk is. De psychologische discipline kan daar een bijdrage aan leveren.
Helaas blijven veel vragen nog onbeantwoord. Bijna alle verklaringsmodellen en theorieën, van het verslavingsmodel, ADHD, het affectregulatiemodel, het emotionele eten tot de cognitieve modellen zijn, ondanks hun heuristische mogelijkheden en klinische evidentie, nog onvoldoende wetenschappelijk onderbouwd. Dit geldt ook voor de behandelingen. Op dit moment is en blijft cognitieve gedragstherapie, zoals in de internationale richtlijnen staat, de eerste keuze voor psychologische behandeling. Er zijn weinig redenen om hiervan af te wijken. Wel zijn meer inzicht en effectievere behandelingen dringend noodzakelijk. Er is nog veel werk aan de winkel!
Referenties
Allison, D.B., Fontaine, K.R., Manson, J.E., Stevens, J. & Vanitallie, T.B. (1999). Annual deaths attributed to obesity in the United States. Journal of American Medical Association, 282, 1530-1538.
Altfas, J. (2002). Prevalence of attention deficit/hyperactivity disorder among adults in obesity treatment. BMC Psychiatry, 2, 9. doi:10.1186/1471-244X-2-9
APA (American Psychiatric Association). (2013). Diagnostic and statistical manual of mental disorder, Fifth edition. Arlington, Va: American Psychiatric Association.
Atkinson, R. (2002). Medical evaluation of obesity. In: T.A. Wadden & A.J. Stunkard (Eds.), Handbook of obesity (pp. 173-185). New York: Guilford Press.
Atlantis, E. & Ball, K. (2008). Association between weight perception and psychological distress. International journal of obesity, 32, 715-721.
Avena, N.M., Gearhardt, A.N., Gold, M.S., Wang, G.-J. & Potenza, M.N. (2012). Tossing the baby out with the bathwater after a brief rinse? The potential downside of dismissing food addiction based on limited data. Nature Review Neuroscience, 13, 514.
Avena, N.M., Rada, P. & Hoebel B.G. (2007). Evidence for sugar addiction: Behavioral and neurochemical effects of intermittent, excessive sugar intake. Neuroscience and Biobehavioral Reviews, 32, 20-39.
Bastin, J. (2011). Psychogene Essstörung und Adipositas –wenn Nahrung und Körper die Mutter ersetzen. Abstract: Adipositas, Herausforderung für unser Land. Greifswald: Adipositas-Netzwerk.
Battle Horgan, K. & Brownell, K.D. (2002). Confronting the toxic environment: Environmental public health actions in a world crisis. In: T.A. Wadden & A.J. Stunkard (Eds.), Handbook of obesity treatment (pp. 95-106). New York: Guilford Press.
Bemelmans, W.J.E., Hoogenveen, R.T., Visscher, T.L.S., Verschuren, W.M.M. & Schuit, A.J. (2004). Toekomstige ontwikkelingen in overgewicht: Inschatting effecten op de volksgezondheid. Bilthoven: RIVM rapport 260301003/2004.
Berghöfer, A., Pishon, T., Reinhold ,T., Apovian C.M., Sharma, A.M. & Willich, S.M. (2008). Obesity prevalence from a European perspective: A systematic review. BMC Public Health, 8, 200. doi: 10.1186/1471-2458-8-200
Bond, D.S., Phelan, S., Leahy, T.M., Hill, J.O. & Wing, R.R. (2009). Weight-loss maintenance in successful weight losers: Surgical vs non-surgical methods. International Journal Obesity, 33, 173-180.
Bosch, J.D. & Daansen, P.J. (2006). Obesitas. In: A. A. Kaptein, R. Beunderman, J. Dekker & A.J.J.M. Vingerhoets (red.), Psychologie en geneeskunde: Behavioural Medicine (pp. 303-320). Houten: Bohn Stafleu van Loghum.
Bosch, J., Daansen, P. & Braet, C. (2004). Cognitieve therapie bij obesitas. Houten/Diegen: Bohn Stafleu van Loghum.
Bray, G.A. (1998). Classification and evaluation of the overweight patient. In: G.A. Bray, C. Bouchard & W.P.T. James (Eds.), Handbook of obesity (pp. 831-855). Basel/New York: M. Dekker Inc.
Butryn, M.L., Webb, V. & Wadden, T.A. (2011). Behavioral treatment of obesity. Psychiatric Clinics of North America, 34, 841-859.
Campbell, B.C. & Eisenberg, D. (2007). Obesity, attention deficit-hyperactivity disorder and the dopaminergic reward system. Collegium Antropologicum, 31, 33-38.
CBO (2008). Richtlijn Diagnostiek en behandeling van obesitas bij volwassenen en kinderen. Utrecht: CBO.
CBS (2009). POLS, gezondheid en welzijn. Permanent onderzoek leefsituatie, gezondheid en welzijn. CBS statline
. http://statline.cbs.nl/statweb/. Geraadpleegd 10-10-2011.
CDC (Center for Disease control).(2012). Adult obesity. https://www/cdc.gov/vitalsigns/AdultObesity. Geraadpleegd 22-11-2012.
Chagnon, Y.C., Pérusse, L. & Bouchard, C. (1997). Familial aggregation of obesity, candidate genes and quantitative trait loci. Current Opinion in Lipidology, 8, 205-211.
Christiansen, T., Bruun, J.M., Madsen, E.L. & Richelsen, B. (2007).Weight loss maintenance in severely obese adults after an intensive lifestyle intervention: 2- to 4-year follow-up. Obesity, 15, 413-420.
Cooper, Z., Doll, H.A., Hawker, D.M., Byme, S., Bonner, G., Eeley. E., et al. (2010). Testing a new cognitive behavioral treatment for obesity: A randomized controlled trial with three-year follow- up. Behavior Research and Therapy, 48, 706-713.
Cooper, Z. & Fairburn, C.G. (2001). A new cognitive behavioral approach to the treatment of obesity. Behaviour Research and Therapy, 39, 499-511.
Cooper, Z., Fairburn, C.G. & Hawker, D.M. (2003). Cognitive behavioral treatment of obesity. New York/Londen: Guilford Press.
Corwin, R.L., Avena, N.M. & Boggiano, M.M. (2011). Feeding and reward: Perspectives from three rat models of binge eating. Physiology & Behavior, 104, 87-97.
Cuntz, U., Leibbrand, R., Ehrig, C., Shaw, R. & Fichter, M.M. (2001). Predictors of post-treatment weight reduction after in-patient behavioral therapy. International Journal of Obesity & Related Metabolic Disorders: Journal of the International Association for the Study of Obesity, 25 Suppl 1, S99-S101.
de Zwaan, M., Gruß, B., Müller, A., Philipsen, A., Graap, H., Martin, A., Glaesmer, H. & Hilbert, A. (2011). Association between obesity and adult attention deficit/hyperactivity disorder in a German community- based sample. Obesity Facts, 4, 204-211.
Daansen, P. (2006). Eetbuien en affectregulatie: Het gebruik van dialectisch-gedragstherapeutische principes bij de behandeling van eetstoornissen. Tijdschrift voor Directieve Therapie, 26, 79-89.
Daansen, P. (2010). Obesitas: Voer voor psychologen. De Psycholoog, 45, 11-20.
Daansen, P. (2011).Protocollaire behandeling van obesitas. In: G. Keijsers, A. van Minnen & K.. Hoogduin (red.), Protocollaire behandelingen voor volwassenen met psychische klachten (pp. 453-478). Amsterdam: Boom.
Daansen, P.J. (2013). Adipositas aus der Perspektive der Verhaltensmedizin. Verhaltenstherapie & Verhaltensmedizin, 34, 122-144.
Daansen, P.J. & Bosch, J.D. (2012). Obesitas. In: A.A. Kaptein, R. Beunderman, J. Dekker & A.J.J.M. Vingerhoets (red.), Psychologie en geneeskunde. Behavioural medicine (pp. 191-206). Houten: Bohn Stafleu van Loghum.
DAG (Deutsche Adipositas Gesellschaft). (2007). Adipositas – Prävention und Therapie. München: DAG.
Davis, C., Patte, K., Levitan, R.D., Carter, J., Kaplan, A.S., Zai, C., et al. (2009). A psycho-genetic study of associations between the symptoms of binge eating disorder and those of attention deficit (hyperactivity) disorder. Journal of Psychiatric Research, 43, 687-696.
Davis, C., Strachan, S. & Berkson, M. (2004). Sensitivity to reward: Implications for overeating and overweight. Appetite, 42, 131-138.
Deaver, C.M., Miltenberger, R.G., Smyth, J., Meidinger, A. & Crosby, R. (2003). An evaluation of affect and binge eating. Behavior Modification, 27, 578-599.
Despres, J.P. (2001). Health consequences of visceral obesity. Annals of Medicine, 33, 534-541.
DGAV (2010). S3-Leitlinie: Chirurgie der Adipositas. http://www.adipositasgesellschaft.de/fileadmin/PDF/Leitlinien/ADIP-6-2010.pdf.
Engelberg, M.J., Steiger, H., Gauvin, L. & Wonderlich, S.A. (2007). Binge antecedents in bulimic syndromes: An examination of dissociation and negative affect. International Journal of Eating Disorders, 40, 531-536.
Evers, C., Stok, M. & de Ridder, D. (2010). Feeding your feelings: Emotion regulation strategies and emotional eating. Personality and Social Psychology Bulletin, 36, 792-804.
Fabricatore, A.N. (2007). Behavior therapy and cognitive-behavioral therapy of obesity: Is there a difference? Journal of the American Dietetic Association, 10, 92-99.
Faeh, D., Braun, J., Tarnutzer, S. & Bopp, M. (2011). Obesity but not overweight is associated with increased mortality risk. European. Journal of Epidemiology. doi: 10.1007/s10654-011-9593-2
Fairburn, C.G. (2008). Cognitive behavior therapy and eating disorders. New York: Guilford Press.
Fairburn, C.G., Cooper, Z., Doll, H.A., O’Connor, M.E., Bohn, K., Hawker, D.M., … Palmer, R.L. (2009). Transdiagnostic cognitive-behavioral therapy for patients with eating disorders: A two-site trial with 60-week follow-up. American Journal of Psychiatry, 9, 311-319
Fairburn, C.G. & Wilson, G.T. (Eds.). (1993). Binge eating: Nature, assessment and treatment. New York: Guilford Press.
Flegal, K.M., Graubard, B.I., Williamson, D.F. & Gail, M.H. (2005). Excess deaths associated with underweight, overweight, and obesity. Journal of the American Medical Association, 293, 1861-1867.
Fontaine,K.R., Redden, D.T., Wang,C., Westfall, A.O. & Allison, D.B. (2003). Years of life lost due to obesity. Journal of the American Medical Association,289, 187-193.
Foster, G.D., Markis, A.P. & Bailer, B.A. (2005) Behavioral treatment of obesity. American Journal of Clinical Nutrion, 82, 230S-235S.
Fuemmele, B.F., Østbye, T., Yang, C., McClernon, F.J. & Kollins, S.J. (2011). Association between attention-deficit/hyperactivity disorder symptoms and obesity and hypertension in early adulthood: A population-based study. International Journal of Obesity, 35, 852-862.
Gezondheidsraad. (2003). Overgewicht en obesitas. www.gezondheidsraad.nl/nl/adviezen/overgewicht-en-obesitas. Geraadpleegd, 27-12-2012.
Giel, K.E., Zipfel, S., Alizadeh, M., Schäffeler, N., Zahn, C., Wessel, D., … Thiel, A. (2012). Stigmatization of obese individuals by human resource professionals: An experimental study. BMC Public Health, 12, 525.
Glisenti, K. & Strodl, E. (2012). Cognitive behaviour therapy and dialectical behaviour therapy for treating obese emotional eaters. Clinical Case Studies, 11. doi: 10.1177/153460112441701G
Gohner, W., Schlatterer, M., Seelig, H., Frey, I., Berg, A. & Fuchs, R. (2012). Two-year follow-up of an interdisciplinary cognitive-behavioral intervention program for obese adults. Journal of Psychology, 146, 371-391.
Gruscza, R., Krueger, R.F., Racette, S.B., Norberg, K.E., Hipp, P.R. & Bierut, L.J. (2010). The emerging link between alcoholism risk and obesity in the United States. Archives of General Psychiatry, 67, 1301-1308.
Guerrieri, R., Nederkorn, C. & Jansen, A. (2007). The effect of an impulsive personality on overeating and obesity: Current state of affairs. Psychological topics, 17, 265-268.
Haedt-Matt, A.A. & Keel, P.K. (2011). Revisiting the affect model of binge eating: A meta-analysis of studies using ecological momentary assessment. Psychological Bulletin, 137, 660-681.
Hainer, V., Toplak, H. & Mitrakou, A. (2008). Treatment modalities of obesity. Diabetes Care, 31, S269-S277.
Hajer, G.R., van Haeften, T.W. & Visseren, F.L.J. (2009). Adipose tissue dysfunction in obesity, diabetes, and vascular diseases. European Heart Journal, 29, 2959-2971.
Hedley, A.A., Ogden, L.C., Johnson, C.L., Carroll, M.D., Curtin, L.R. & Flegal, K.M. (2004). Prevalence of overweight and obesity among US children, adolescents, and adults 1992-2002. Journal of the American Medical Association, 291, 2847-2850.
Herpertz, S. (2003). Psychotherapie der Adipositas. Deutsches Ärzteblatt, 100, 1367-1373.
Herpertz, S. & Saller, B.(2001). Psychosomatic aspects of obesity. Psychotherapie, Psychosomatik medizinische Psychologie, 51, 336-349.
Heseker, H., Adolf, T., Eberhardt, W., Hartmann, S., Herwig, A., Kübler, W. et al. (1994). VERA-Schriftenreihe: Lebensmittel- und Nährstoffaufnahme in der BRD (1985-1989) (Band XII). Niederkleen: Wissenschaftlicher Verlag.
Hilbert, A., Rief, W. & Braehler, E. (2008). Stigmatising attitudes toward obesity in a representative population-bases sample. Obesity, 16, 1529-1534.
Jacobs, D.R. (2006). Fast food and sedentary lifestyle : A combination that leads to obesity. American Journal of Clinical Nutrition, 83, 189-190.
Jansen, A. (1998). A learning model of binge eating, cue reactivity and cue exposure. Behaviour Research and Therapy, 36, 257-272.
Jansen, A., Nederkorn, C., Roefs, A. Martijn, C., Havermans, R. & Mulkens, S. (2009). Waarom obesitas in de GGZ behandeld moet worden. GZ-Psycholoog, 1, 38-44.
Jansen, A., Vanreyten, A., van Balveren, T., Roefs, A., Nederkorn, C. & Havermans, R. (2008). Negative affect and cue-induced over-eating in non-eating disordered obesity. Appetite, 51, 635-640.
Johnson, F., Pratt, M. & Wardle, J. (2012). Dietary restraint and self-regulation in eating behavior. International Journal of Obesity, 36, 665-674.
Johnson, P.M. & Kenny, P.J. (2010). Dopamine D2 receptors in addictions-like reward dysfunctions and compulsive eating in obese rats. Nature Neuroscience, 13, 635-641.
Kaptein, A.A., Dekker, J., Smets, E. & Vingerhoets, J.J.M. (2012). Behavioural medicine –Geneeskunde en psychologie: een introductie. In: A. A. Kaptein, R. Beunderman, J. Dekker & A.J.J.M. Vingerhoets (red.), Psychologie en geneeskunde: Behavioural medicine (pp. 1 -14). Houten: Bohn Stafleu van Loghum.
Karam, J.C. & MacFarlane, S.I. (2007). Secondary causes of obesity. Therapy, 4, 641-650.
Klok, M.D., Jakobsdottir, S. & Drent, L. (2007). The role of leptin and ghrelin in the regulation of food intake and body weight in humans, a review. Obesity Review, 8, 21-34.
Lean, M.E., Han, T.S. & Morrison, C.E. (1995). Waist circumference as a measure for indicating need for weight management. British Medical Journal, 311, 158-161.
Mann, T., Tomivama, A.J., Westling, E., Lew, A.M., Samuels, B. & Chatman, J. (2007). Medicare’s search for effective obesity treatments: Diets are not the answer. American Psychologist, 62, 220-233.
Marcus, M.D. & Wildes, J.E. (2009). Obesity: Is it a mental disorder? International Journal of Eating Disorders, 42, 739-753.
Mathus-Vliegen, E.M.H. (2003) Voeding en gezondheid – streefgewicht bij obesitas niet realistisch; wel gezondheidswinst door matige stabiele gewichtsreductie. Nederlands Tijdschrift voor Geneeskunde, 47, 1168-1172.
Mei, Z., Grummer-Strawn, L.M.,Wang, J., Thornton, J.C., Freedman, D.S., Pierson, R.N. et al. (2007). Do skinfold measurements provide additional information to Body Mass Index in the assessment of body fatness among children and adolescents? Pediatrics, 119, e1306 -e1313.
Milsom, V.A., Middleton, K.M. & Perri, M.G. (2011). Successful long-term weight loss maintenance in a rural population. Clinical Interventions In Aging, 6, 303-309.
Must, A., Spadano, J., Coakley, E.H., Field, A.E., Colditz, G. & Dietz W.H. (1999). The disease burden associated with overweight and obesity. Journal of American Medical Association, 282, 1523-1529.
Nauta, H. (2001). Nothing to lose: Cognitive and behavioral therapy for obesity and binge eating disorder. Academisch Proefschrift. Maastricht: Universiteit Maastricht.
Neumark-Sztainer, D. & Haines, J. (2004) Psychosocial and behavioural consequences of obesity. In: J.K. Thomson (Ed.). Handbook of eating disorders and obesity (pp. 349-371). Hobroken, N.Y: Wiley.
NICE (National Institute of Clinical Excellence). (2006). Obesity: guidance on the prevention, identification, assessment and management of overweight and obesity in adults and children. London: National Institute of Clinical Excellence.
NIH (National Institutes of Health). (1998). Guidelines on the identification, evaluation, and treatment of overweight and obesity in adults. Bethesda, Md: NIH.
Ogden, C.L., Carrol, M.D., Curtin, I.R., McDowell, M.A., Tabak, C.J. & Flegal, K.M. (2006). Prevalence of overweight and obesity in the United States, 1999-2004. Journal of the American Medical Association, 295, 1549-1555.
Pagoto, S.L., Curtin, C., Lemon, S.C., Bandini, G., Schneider, K.L., Bodenlos, J.S. et al. (2008). Association between attention deficit/hyperactivity disorder and obesity in the US population. Obesity, 17, 539-544.
Pi-Sunyer, F.X. (1993). Medical hazards of obesity. Annals of Internal Medicine, 119, 655-660.
Polivy, J. (2001).The false hope syndrome: Unrealistic expectations of self-change. International Journal of Obesity and Related Metabolic Disorders, 25, S80-84.
Polivy, J. & Herman, C.P. (2002). If at first you don’t succeed: False hopes of self-changes. American Psychologist, 57, 677-689.
Reeves, M.J. & Rafferty, A.P. (2005). Healthy lifestyle characteristics among adults in the United States, 2000. Archives of Internal Medicine, 165, 854-857.
Rössner, S. (1992).Factors determining the long outcome of obesity treatment. In: P. Björntrorp & B.N. Brodoff (Eds.), Obesity (pp. 712-717). Philadelphia: J.B. Lippincott Company.
Roosen, M.A. , Safer, D., Adler, S., Cebolla, A. & van Strien, T. (2012). Group dialectical behavior therapy adapted for obese emotional eaters: A pilot study. Nutrición Hospitalaria, 7, doi.org/10.3305/nh.2012.27.4.5843
Rydén, A., Sullivan, M., Torgerson, J.S., Karlsson, J., Lindroos, A.-K. & Taft, C. (2004). A comparative controlled study of personality in severe obesity: A 2-y follow-up after intervention. International Journal of Obesity, 28, 1485-1493.
Safer, D.L., Robinson, A.H. &, Jo, B. (2010). Outcome from a randomized controlled trial of group therapy for binge eating disorder: Comparing dialectical behavior therapy adapted for binge eating to an active comparison group therapy. Behaviour Therapy, 41, 106-120.
Safer, D.L., Telch, C.F. & Chen, E.Y. (2009). Dialectical behavior therapy for binge eating and bulimia. New York: Guilford Press.
Schwartz, G.E. & Weiss, S.M. (1978). Behavioral medicine revisited: An amended definition. Journal of Behavioral Medicine, 1, 249-251.
Seidell, J.C., de Beer, J.J. & Kuijpers, T. (2008). Richtlijn‚ diagnostiek en behandeling van obesitas bij volwassenen en kinderen. Nederlands Tijdschrift Geneeskunde, 152, 2071-2076.
Sharma, A.M. &, Kushner, R.F. (2009). A proposed clinical staging system for obesity. International Journal of Obesity, 33, 289-295.
Shaw, K., O’Rourke, P., Del Mar, C. & Kenardy J. (2005).Psychological interventions for overweight or obesity. Cochrane Database of Systematic Reviews, 18, CD003818
Srikatanhan, P., Seeman, T.E. & Karlamangla, A.S. (2009). Waist-hip-ratio as a predictor of all-cause mortality in high-functioning older adults. Annals of Epidemiology, 19, 724-731.
Stahre, L. & Haellström, T. (2005). A short-term cognitive group treatment program gives substantial weight reduction up to 18 months from the end of treatment: A randomized controlled trial. Eating and Weight Disorders, 10, 51- 58.
Stice, E., Nemeroff, C. & Shaw, H. (1996). A test of the dual pathway model of bulimia nervosa: Evidence for restrained eating and affect-regulating mechanism, Journal of Social and Clinical Psychology, 13, 129-149.
Stuart, E.B. (1967). Behavioral control of overeating. Behavior Research and Therapy , 5, 357-365.
Turk, M.W., Yang K., Hravnak, M., Sereika, S.M., Ewing, L.J. & Burke, L.E. (2009). Randomized clinical trials of weight loss maintenance: A review. Journal of Cardiovascular Nursing, 24, 58-80.
Teixeira, P.J., Silva, M.N., Mata, J., Palmeira, A.L. & Markland D. (2012). Motivation, self-determination, and long-term weight control. International Journal of Behavioral Nutrition & Physical Activity, 9-22.
Tsiros, M.D., Sinn, N., Brennan, L., Coates, A.M., Walkley, J.W., Petkov., J. et al. (2008). Cognitive behavioral therapy improves diet and body composition in overweight and obese adolescents. American Journal of Clinical Nutrition. 87, 1134-1140.
Uher, R. & Rutter, M. (2012). Classification of feeding and eating disorders: Review of evidence and proposals for ICD-11. World Psychiatry, 11, 80-82.
van Binsbergen, J.J., Langens, F.N.M., Dapper, A.L.M., van Halteren, M.M., Glijsteen, R., Cleyndert, G.A. et al. (2010). NHG-Standaard Obesitas. Huisarts en Wetenschap, 53, 609-625.
Vandereycken, W. (2002). Kenmerken . In: W. Vandereycken & G. Noordenbos (red.). Handboek eetstoornissen (pp. 17-30). Utrecht: De Tijdstroom.
van der Merwe, M.T. (2007). Psychological correlates of obesity in women. International Journal of Obesity, 31, suppl 2, S14-18.
van Strien, T. & Ouwens, M.A. (2007). Effects of distress, alexithymia and impulsivity on eating. Eating Behavior, 8, 251-257.
Vitoussek, K.K. & Hollon, S.D. (1990). The investigation of schematic content and processing of eating disorders. Cognitive Therapy and Research, 14, 214.
Volkow, N.D., Wang, G.J., Fowler, J.S., Tomasi, D. & Baler, R. (2012). Food and drug reward: Overlapping circuits in human obesity and addiction. Current Topics in Behavioral Neuroscience, 11, 1-24.
Wadden, T.A. , Brownell, K.A. & Foster, G.D. (2002). Obesity: Responding to the global epidemic. Journal of Consulting and Clinical Psychology, 70, 510-525.
Waring, M.E. & Lapane, K.L. (2008). Overweight in children and adolescents in relation to attention-deficit/hyperactivity disorder: Results from a national sample. Pediatrics, 122, 9-16.
Wedig, M.M. & Nock, M.K. (2010). The functional assessment of maladaptive behaviors: A preliminary evaluation of binge eating and purging among women. Psychiatric Research, 178, 518-524.
Weiss, F. (2005). Neurobiology of craving, conditioned reward and relapse. Current Opinion in Pharmacology , 5, 9-19.
Werrij, M.Q., Jansen, A., Mulkens, S., Elgersma, H.J., Ament, A.J.H.A. & Hospers, H.J. (2009). Adding cognitive therapy to dietetic treatment is associated with less relapse in obesity. Journal of Psychosomatic Research, 67, 315-324.
WHO (World Health Organization). (2000). Obesity: Preventing and managing the global epidemic. Report of a WHO Consultation on Obesity (WHO/NUT/NCD/89.1). Genève: WHO.
Wikler, A. (1948). Recent progress in research on the neurophysiologic basis of morphine addiction. American Journal of Psychiatry, 105, 329-338.
Wilfley, D., Bishop, M.E., Wilson, G.T. & Agras, W.S. (2007). Classification of eating disorders: Toward DSM-5. International Journal of Eating Disorders, 40S, S123–S129.
Wilfley, D.E., Tibbs, T.L., Van Buren, D.J., Reach, K.P., Walker, M.S. & Epstein, L.H. (2007). Lifestyle interventions in the treatment of childhood overweight: A meta-analytic review of randomized controlled trials. Health Psychology, 26, 521-532.
Wilson, G.T. (2010). Eating, disorders, obesity and addiction. European Eating Disorder Review, 18, 341-351.
Wisniewksy, L. & Kelly, E. (2003). The application of dialectical behavior therapy to the treatment of eating disorders. Cognitive and Behavioral Practice, 10, 131-138.
Wonderlich, S.A., Gordon, K.H., Mitchell, J.E., Crosby, R.D. & Engel, S.G. (2009). The validity and clinical utility of binge eating disorder. International Journal of Eating Disorders, 42, 687-705.
Word Obesity (2014). European Overweight & Obesity in Adults. http://www.worldobesity.org/aboutobesity/resources/obesity-data-portal/resources/charts/ Geraadpleegd 27.03.2014.
Yanovski, S. & Yanovski, J.A. (2011) Obesity prevalence in the United States –up, down or sideways? New England Journal of Medicine, 364, 987-989.
Ziauddeen, H., Sadaf Farooqi, I. & Fletcher, P. (2012a). Obesity and the brain: How convincing is the addiction model? Nature Reviews Neuroscience, 13, 279-286.
Ziauddeen, H., Sadaf Farooqi, I. & Fletcher, P. (2012b). Food addiction: Is there a baby in the bathwater. Nature Reviews Neuroscience, 13, 514.
