Samenvatting
Trauma’s kunnen naast angst ook andere emoties oproepen, waaronder posttraumatische woede. Trauma’s kunnen daarom een rol spelen bij het ontstaan en in stand blijven van agressieproblematiek. Bij cliënten die met agressieproblematiek worden aangemeld voor behandeling blijkt soms pas gedurende de behandeling dat er sprake is van een posttraumatische stressstoornis. Het is dan goed mogelijk om ook binnen een behandeling die primair gericht is op het verminderen van agressie aandacht te besteden aan trauma’s. In dit artikel worden verschillende interventies besproken die tijdens een agressiebehandeling toegepast kunnen worden om posttraumatische agressie te verminderen.
Bij cliënten die met agressieproblemen worden aangemeld bij de geestelijke gezondheidszorg (ggz), blijkt gedurende de behandeling nogal eens dat er tevens sprake is van een posttraumatische stressstoornis (PTSS; Van Dam & Van Tilburg, 2007; Dutton & Golant, 2000). Door cliënten met agressieproblematiek worden bij nader onderzoek veelvuldig trauma’s gerapporteerd en in diverse theoretische modellen wordt er een verband gelegd tussen traumatisering en agressieproblematiek (Dijkstra & Baeten, 2003; Kivisto, Moore, Elkins & Rhatigan, 2009; Riggs, Dancu, Gershuny, Greenberg & Foa, 1992; Taft, Schumm, Marshall, Panuzio & Holtzworth-Munroe, 2008). Echter, verschillende auteurs suggereren dat er bij de classificatie van PTSS vooral veel focus is op posttraumatische angst en dat er relatief weinig aandacht wordt geschonken aan posttraumatische boosheid (McHugh, Forbes, Bates, Hopwood & Creamer 2012; Jongedijk, 2008; Winkel, 2007). In de klinische praktijk wordt verhoogde arousal, die tot (posttraumatische) agressie leidt, niet altijd herkend als PTSS-symptoom, waardoor focus van behandeling uitsluitend op het verminderen van agressieproblematiek kan komen te liggen. Bovenstaande bevindingen onderstrepen het belang van goed assessment bij de start van de behandeling (Taft, Creech & Kachadourian, 2012).
In de meest gebruikte classificatiesystemen wordt PTSS wel degelijk in verband gebracht met agressie. In de DSM-IV-TR (American Psychiatric Association, 2001) wordt bij PTSS onder punt D als symptoom ‘irritatie of woede-uitbarstingen’ genoemd. In de ICD-10 (World Health Organisation, 1994) wordt bij de symptomen van PTSS genoemd dat acute uitbarstingen van angst, paniek of agressie kunnen voorkomen. Tevens wordt beschreven dat bij een kleine groep cliënten deze klachten chronische vormen aan kunnen nemen en na jaren een blijvende persoonlijkheidsverandering kunnen veroorzaken.
Ook uit empirisch onderzoek blijkt dat er een positieve samenhang bestaat tussen PTSS en agressie. Dit geldt voor oorlogsveteranen (De Jonge, Veeninga, Van den Hout & Hafkenscheid, 2007; Novaco & Chemtob, 2002), maar ook voor andere cliëntencategorieën met PTSS (Dijkstra & Baeten, 2003; Kivisto et al., 2009; Orth & Wieland, 2006; Riggs et al., 1992; Taft et al., 2008). Uit onderzoek naar jongeren die in detentie zaten vanwege een geweldsmisdrijf bleek dat 92.5% rapporteert één of meer trauma’s te hebben meegemaakt in zijn of haar leven en bleek dat 11.2% van deze jongeren gediagnosticeerd kon worden met PTSS (Abram et al., 2004). In een onderzoek bij vrouwen die in detentie zaten vanwege een geweldsmisdrijf bleek dat bij 37% de diagnose PTSS kon worden gesteld ten opzichte van 14% bij een controlegroep (Dixon, Howie & Starling, 2005). Agressie na traumatisering lijkt gemedieerd te worden door PTSS-symptomen; hoe meer PTSS-kenmerken iemand met agressieproblematiek vertoont, hoe meer agressie er blijkt te zijn (Dyer et al., 2009; Kivisto et al., 2009). Tussen traumatisering zonder PTSS-symptomen en agressie worden geen significante verbanden gevonden (De Jonge et al., 2007; Kivisto et al., 2009; McCarroll et al., 2003).
Ook bij onderzoek naar daders van huiselijk geweld zijn verbanden gevonden tussen traumatische ervaringen en agressie. Veel partnermishandelaars zijn zelf slachtoffer of getuige geweest van geweld gedurende hun jeugd (Warnaar & Wegelin, 2003). Blootstelling aan geweld tussen de ouders en streng (fysiek) gestraft worden in de kindertijd blijkt de kans op het plegen van partnergeweld op volwassen leeftijd sterk te vergroten. Fysieke mishandeling tijdens de kinderjaren vormt een sterk onafhankelijk risico voor het toebrengen van letsel aan de partner in de volwassen leeftijd (Ehrensaft et al., 2006).
Mechanismen in het ontstaan van agressie na trauma
De samenhang tussen trauma en agressie wordt in diverse modellen beschreven. In deze modellen spelen de perceptie van (vermeende) bedreigingen en fysiologische arousal een belangrijke rol (Frijda, 1986; Sluyter, 2011). De ervaren bedreiging leidt tot (een toename van) posttraumatische angst, dan wel woede, met vlucht- of vechtgedrag als gevolg (Chemtob, Novaco, Hamada, Gross & Smith, 1997; Winkel, 2007). Deze modellen worden ondersteund door onderzoek waaruit blijkt dat mensen met PTSS geneigd zijn om angst die wordt opgeroepen door posttraumatische intrusies te vermijden. Traumagerelateerde woede kan als een welkome aandachtsfocus fungeren, omdat woede als reactie op dreiging incompatibel is met angst. Daarmee kan woede een gevoel van hulpeloosheid onderdrukken (Chemtob et al., 1997; Feeney, Zoellner & Foa, 2000; Foa, Riggs, Massie & Yarczower, 1995).
In het ontstaan van agressie bij PTSS spelen diverse neuro-endocrinologische en fysiologische factoren een rol. Zowel verhoogde als verlaagde cortisolniveaus worden gemeten bij agressie en PTSS, evenals een verhoogde en verlaagde hartslag. Een verhoogde cortisolproductie en een verhoogde hartslag spelen een rol bij impulsieve agressie (Babcock, Green, Webb & Yerington, 2005; Edelstein, Yim & Quas, 2010; Kruk, Halász, Meelis & Haller, 2004; Murray-Close, Holland & Roisman, 2011; Patrick 2008; Taft et al., 2007). Deze verhoogde arousal vermindert de zelfcontrole, met een verhoogde kans op uitbarstingen als gevolg (Denson, DeWall & Finkel, 2012; DeWall, Baumeister, Stillman & Gailliot, 2007). Verlaagde cortisolproductie en een verlaagde hartslag spelen bij mensen met meer antisociale en psychopathische kenmerken een rol; er is dan eerder sprake van instrumentele agressie dan van impulsieve agressie. Naast cortisol spelen ook een verhoogde dopamineactiviteit en een verminderde serotonineactiviteit een rol bij mensen met PTSS en agressie. Zowel biologische aanleg als neuro-endocriene veranderingen ten gevolge van trauma’s en sociale ervaringen, of een combinatie van beide, spelen bij deze neurohormonale veranderingen een rol (Hollander & Rosen, 2000; Popova, 2006; Staner & Mendlewicz, 1998).
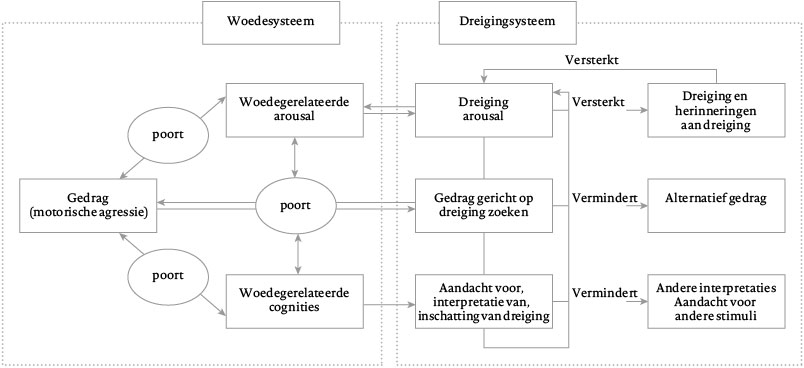
Naast veranderde arousal is er zowel bij agressieproblematiek als bij PTSS een verstoring in cognitieve sociale perceptie. Stimuli worden eerder dan bij controlegroepen als dreigend ervaren (Dill, Anderson, Anderson & Deuser, 1997; Olff, Langeland & Gersons, 2005). De rol van arousal en de interactie met gepercipieerde (sociale) dreiging bij de totstandkoming van agressie bij PTSS wordt het meest uitgebreid beschreven in een model van Chemtob et al. (1997) naar aanleiding van onderzoek bij oorlogsveteranen (zie figuur 1).
Het model van Chemtob beschrijft hoe een ‘survivalmodus’ wordt geactiveerd. Deze modus wordt aangestuurd door twee systemen: een woedesysteem en een dreigingsysteem. Beide systemen beïnvloeden elkaar sterk: wanneer iemand meer (posttraumatische) woede ervaart, zal hij ook meer dreiging ervaren en vice versa. In beide systemen zijn drie domeinen te onderscheiden, te weten arousal, cognitie en actie/gedrag. Wanneer het domein arousal in het dreigingsysteem wordt geactiveerd, bijvoorbeeld wanneer iemand zich aangekeken voelt in een café, zal automatisch ook het domein arousal in het woedesysteem worden geactiveerd; iemand zal zich kwaad gaan voelen over het aangekeken worden. Domeinen in eenzelfde systeem zullen elkaar ook onderling beïnvloeden: wanneer iemand zich aangekeken voelt en zich daarover kwaad voelt, zal hij zich fysiek al gaan voorbereiden op een eventuele aanval. Bij het woedesysteem fungeren tussen de domeinen ‘poorten’ die een drempel opwerpen tussen het ene domein en het andere. Voordat een domein het andere kan activeren moet de activiteit in het betreffende domein boven een bepaalde drempel uitkomen, vandaar dat iemand niet meteen tot agressief gedrag over zal gaan als hij in het café aangekeken wordt op een voor hem bedreigende manier, maar pas als het aankijken bijvoorbeeld langer aanhoudt. Hoe hoog de drempel binnen zo’n poort ligt om een volgend domein te activeren wordt beïnvloed door individuele verschillen, maar ook door eerdere leerervaringen, waarbij traumatische ervaringen een sterk negatieve invloed kunnen hebben op de ‘remkracht’ van deze poorten. Binnen het dreigingsysteem zorgt activatie van de verschillende domeinen ervoor dat de mogelijkheden tot het vertonen van alternatief gedrag in plaats van agressie en het anders interpreteren van stimuli worden verminderd, terwijl herinneringen aan eerder ervaren dreiging worden versterkt, bijvoorbeeld als iemand al eerder een vechtpartij in een café heeft meegemaakt. Ervaren dreiging en woede zullen elkaar dan steeds verder versterken, met agressief gedrag als gevolg. Arousal is bij mensen met PTSS verhoogd; mensen met PTSS ervaren sneller dreiging dan mensen zonder PTSS. Dit maakt dat correctieve of remmende gedachten vanuit het cognitieve systeem minder effect hebben op de drie verschillende domeinen van het dreigingsysteem, bijvoorbeeld bedenken dat iemand in het café je aankijkt omdat hij denkt je ergens van te kennen of bedenken dat agressief worden meer negatieve gevolgen zal hebben dan positieve. Bij mensen met een PTSS zullen ervaren dreiging en arousal elkaar dan steeds verder versterken, met agressief gedrag als gevolg.
Echter, geweldplegers rapporteren lang niet altijd bij aanvang van de behandeling dat er sprake is van PTSS-klachten (Van Dam & Van Tilburg, 2007; Dutton & Golant, 2000). Zo ook de cliënt in onderstaande casus.
Peter is een 52-jarige man die bij de ggz aangemeld wordt met agressieproblemen. Hij heeft zijn hele leven al last van een ‘kort lontje’. In het verleden is hij diverse keren met justitie in aanraking gekomen vanwege ernstige mishandeling. Aanleiding voor zijn aanmelding is dat hij onlangs op zijn werk een uitbarsting heeft gehad en bang is dat hij zijn baan zou kunnen verliezen als het nog een keer gebeurt. Op zijn werk heeft hij voortdurend het gevoel dat anderen op hem letten en erop uit zijn om hem onrechtvaardig te behandelen. Dit maakt hem erg gespannen. Hij probeert confrontaties uit de weg te gaan, maar kan het niet laten om op anderen te reageren met een stekelige opmerking. Als de ander daarop reageert, ontstaan er vaak stevige woordenwisselingen die soms in fysiek geweld ontaarden. Ook buiten het werk heeft hij hier last van. In het intakegesprek meldt hij dat hij een harde opvoeding heeft gehad, maar wil er verder niet te veel over kwijt. Als de kenmerken van PTSS worden nagevraagd, zegt hij geen last te hebben van trauma’s of beelden van vroeger die terug blijven komen.
In een casus als hiervoor wordt dan ook in de regel op basis van de beschikbare informatie, en aansluitend bij de hulpvraag van de cliënt, begonnen met het behandelen van de agressie.
De behandeling van agressie
De Ruiter & Veen (2005) hebben onderzoek verricht naar de effectiviteit van interventies bij relationeel en algemeen geweld en stellen vast dat er nog relatief weinig bekend is over de werkzaamheid van verschillende behandelingen en behandeltechnieken bij agressie. Hoewel er aanwijzingen zijn dat sommige interventies effectiever zijn dan andere, is er nog geen eenduidig evidence-based behandelprotocol. Wel zijn er aanwijzingen dat interventies die gericht zijn op gedragsmodificatie effectiever zijn dan interventies die gericht zijn op het vergroten van inzicht. De meeste behandelprogramma’s voor agressieproblematiek bevatten daarom cognitief-gedragstherapeutische technieken gericht op stimulusherkenning en het aanleren van alternatief gedrag, zoals stimulusvermijding, communicatievaardigheden en emotieregulatie (Bernard, Appelo, Scholing & Kok, 2003; Deneer 2004; Hornsveld, 2004; Murphy & Eckhardt, 2005; Van Dam & Van Tilburg, 2007; Van Dam, Van Tilburg, Steenkist & Buisman, 2009).
Binnen GGZ Westelijk Noord Brabant is het behandelprogramma Niet meer door het lint ontwikkeld, een cognitief-gedragstherapeutisch behandelprotocol voor agressie dat zowel groepsgewijs als individueel kan worden toegepast (Van Dam & Van Tilburg, 2007; Van Dam, Van Tilburg, Steenkist & Buisman, 2008; Van Dam et al., 2009). Als groepsprogramma betreft het een behandelprotocol dat twaalf wekelijkse sessies van twee uur beslaat. Er wordt gewerkt met een werkboek (Van Dam et al., 2008). Behandeldoelen zijn stimulusherkenning, het onderscheiden van emoties ten behoeve van het vroegtijdig herkennen van uitlokkende factoren, het bijstellen van cognitieve vertekeningen van het gedrag van anderen, het verlagen van spanning gericht op het ombuigen van de opbouwfase en het aanleren van probleemoplossingsvaardigheden en sociale vaardigheden. Technieken die daarbij worden gebruikt zijn onder andere ontspanningstechnieken, responspreventie (time-out), gedachteschema’s en communicatietraining. Het programma kan daarnaast op indicatie worden aangevuld met verschillende losse behandelmodules zoals PMT, partnerrelatietherapie, behandeling van verslavingsproblematiek enzovoort, zodat de behandeling per persoon op maat kan worden gemaakt. In het eerste uur van de wekelijkse sessies wordt er stilgestaan bij huiswerkopdrachten, wordt er psycho-educatie gegeven en worden er (cognitief-)gedragstherapeutische technieken geoefend. In het tweede uur van de groep is er een weekbespreking, waarin met alle groepsleden wordt besproken hoe de week is verlopen, wat er goed is gegaan en wat niet. De door de deelnemers ingebrachte geweldsincidenten worden besproken en in kaart gebracht aan de hand van in het werkboek beschreven technieken, zoals de agressieketen of het gedachteschema. Dit tweede uur is minder gestructureerd en doet naast cognitieve gedragstherapie ook een beroep op groepstherapeutische en motiverende gesprekstechnieken (Van Dam & Van Tilburg, 2007; Van Dam et al., 2009). Na elke ronde van twaalf weken wordt met de groepsdeelnemers geëvalueerd of de behandeldoelen voldoende zijn bereikt of dat deelname aan een volgende ronde geïndiceerd is. Dit maakt dat er meestal een gemengde groep is met nieuwe en meer ervaren deelnemers.
Gedragstherapeutische behandelprogramma’s voor agressie, zo ook de groep Niet meer door het lint, starten doorgaans met het in kaart brengen van alle factoren die leiden tot het agressieve gedrag in een zogenaamde ‘agressieketen’ (zie figuur 2).
Met behulp van de agressieketen worden uitlokkende stimuli, gedragingen, gedachten, gevoelens en in stand houdende factoren in kaart gebracht. Vervolgens wordt met de cliënt onderzocht op welke momenten in de gedragsketen er alternatief gedrag kan worden toegepast, zodat de keten niet meer uitmondt in het problematische gedrag. De keten van gebeurtenissen en gedragingen die leidt tot een gewelddadige uitbarsting heeft voor iedere cliënt een specifiek karakter, waarbij in verschillende situaties wel vaak dezelfde soort gedachten, gedragingen en aanleidingen een rol spelen. Daarom kan de agressieketen als hij eenmaal in kaart is gebracht bij nieuwe probleemsituaties weer worden gebruikt.
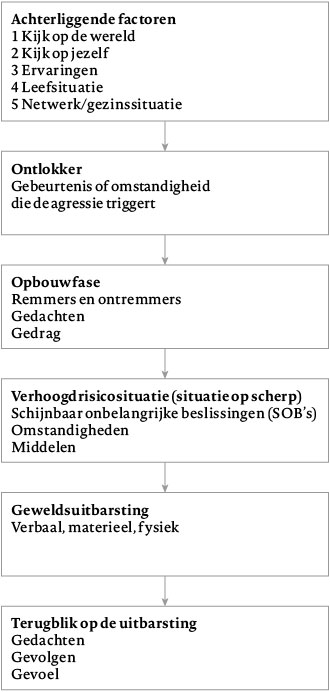
De keten (figuur 2) begint met het in kaart brengen van de achterliggende factoren. Hier kunnen doorslaggevende elementen uit de leergeschiedenis en levensomstandigheden van de cliënt worden beschreven. De elementen ‘kijk op de wereld’ en ‘kijk op jezelf’ betreffen cognitieve schema’s die zich in de loop van de tijd hebben ontwikkeld ten aanzien van anderen, wereldbeeld en zelfbeeld. Een voorbeeld van een cognitie bij ‘kijk op de wereld’ kan zijn: ‘Je kunt niemand vertrouwen’ of: ‘In de wereld geldt het recht van de sterkste.’ Een voorbeeld van een cognitie bij ‘kijk op jezelf’ kan zijn: ‘Ik ben altijd de pineut’ of: ‘Ik kan niet tegen onrecht.’ Onder ‘ervaringen’ vallen trauma’s of leerervaringen, bijvoorbeeld dat er in het ouderlijk gezin ook sprake was van huiselijk geweld. Bij ‘leefsituatie’ worden leefomstandigheden beschreven die van invloed kunnen zijn op het spanningsniveau van cliënten, zoals financiën en huisvesting. Ten slotte is er de invloed van een netwerk of gezin dat al dan niet steunend en rustgevend kan zijn. De ‘ontlokker’ verwijst naar de stimulus die de agressie opriep. Het kan gaan om (vermeend) onrecht, een opmerking, een verkeerde inhaalmanoeuvre van een medeweggebruiker enzovoort. Daarna volgt de ‘opbouwfase’ waarin remmers, ontremmers en gedachten een rol spelen. Onder ‘remmers’ en ‘ontremmers’ vallen factoren die geweld stimuleren of afremmen. Het kan gaan om gebruik van middelen zoals alcohol of de aanwezigheid van anderen die aanmoedigen tot geweld of juist proberen de gemoederen te kalmeren. Ook gedachten kunnen een kalmerende of juist agressieverhogende invloed hebben. Voorbeelden van agressieverhogende gedachten zijn: ‘Een ander heeft het recht niet mij zo te behandelen’, ‘Ik kan er niet tegen als iemand zo tegen mij doet’, ‘Ze zijn erop uit om me kapot te maken’, enzovoort. Gedrag kan ook een rol spelen in de opbouwfase, bijvoorbeeld een ander provoceren of beledigen, boos kijken enzovoort. Vervolgens kan een ‘verhoogdrisicosituatie’ ontstaan doordat er omstandigheden zijn die de kans op agressie vergroten, zoals aangesproken worden door iemand of gefrustreerd worden bij de uitvoering van taken. De aanwezigheid van middelen, zoals de beschikbaarheid van een wapen, kan van invloed zijn op het ontstaan van agressie. Een ander belangrijk onderdeel is de zogenaamde ‘schijnbaar onbelangrijke beslissing’ (SOB). Dit zijn kleine beslissingen om handelingen uit te voeren die op zichzelf niet zo belangrijk lijken, maar die de cliënt stuk voor stuk verder van een structurele oplossing, en dichter bij een delict kunnen brengen (Mulder, 1995). Voorbeelden zijn: iets gaan drinken in een café waar waarschijnlijk mensen zijn met wie je een conflict hebt, of zo langzaam gaan rijden op de linker rijbaan dat de kans op bumperkleven door een ander vergroot wordt. Tot slot wordt nagegaan wat de positieve en negatieve consequenties van de geweldsuitbarsting waren op de korte en lange termijn. Ook de eigen gevoelens en gedachten over het voorval kunnen hier beschreven worden.
Met behulp van de hierboven beschreven techniek wordt aandacht besteed aan belastende ervaringen in de leergeschiedenis. Cliënten leren bijvoorbeeld niet alleen voor welke ontlokkers zij gevoelig zijn, er wordt ook bekeken wat maakt dat zij daar zo gevoelig voor zijn. Op deze manier kunnen traumatische ervaringen van cliënten aan het licht komen.
Zoals beschreven in figuur 2 vindt er een opbouw plaats in spanning voordat er een uitbarsting plaatsvindt, waarbij triggers, cognities en emoties een belangrijke rol spelen.
Tijdens de fase ‘situatie op scherp’ (zie figuur 2) is de arousal reeds hoog en worden al dan niet bewust keuzes gemaakt voor het inzetten van gedrag dat rechtstreeks aanstuurt op een confrontatie. Deze fase sluit aan bij de door Chemtob et al. (1997) beschreven survivalmodus waarbij angst vervangen wordt door woede en innerlijke controle wegvalt, waarna de neiging om voor alternatief gedrag te kiezen vermindert en er voor de evaluatie van de situatie geen andere interpretaties meer mogelijk zijn dan een bedreigende. Ook rapporteren cliënten dat er op een dergelijk moment een soort tunnelvisie ontstaat, waarbij er gefocust wordt op de dreigingsbron en andere prikkels of stimuli niet meer worden opgemerkt. Remmen vallen weg en er wordt gedrag geïnitieerd dat rechtstreeks aanstuurt op een confrontatie.
Peter gaat deelnemen aan de groepsbehandeling Niet meer door het lint. Bij het in kaart brengen van zijn agressie-uitbarstingen valt op dat Peter voortdurend alert is op mogelijke bedreigingen. Hij zal in een openbare gelegenheid altijd op een punt gaan staan waar hij overzicht heeft en ervoor zorgen dat hij met zijn rug tegen een muur staat, zodat er zich geen mensen buiten zijn gezichtsveld kunnen bevinden. Als hij een mogelijke dreiging waarneemt, zorgt hij ervoor dat hij de ander ‘voor’ is, door als eerste te slaan. Peter heeft het idee dat anderen altijd hem moeten hebben en hij op de een of andere manier de pech heeft dat hij altijd in ruzies belandt. Nadat andere groepsleden in de groep wat meer over hun jeugd hebben verteld, gaat Peter ook wat meer over zijn jeugdervaringen vertellen. Als jongste van acht kinderen werd hij niet alleen door zijn vader mishandeld, maar ook door zijn oudere broers. Ook was de buurt waarin hij opgroeide erg gewelddadig en heeft hij zich vaak onveilig gevoeld, totdat hij anderen ‘voor’ was en hen in elkaar sloeg voordat ze hem iets konden doen. Peter vertelt dat als hij nu ergens is waar veel andere mannen zijn, hij nog steeds van binnen een angst voelt. Maar zegt hij: ‘Ook al heb ik angst, ik ben voor niemand bang’, waarmee hij bedoelt dat hij met iedereen door wie hij zich bedreigd voelt de confrontatie aan zal gaan. Peter vertelt dat hij de mishandelingen in zijn jeugd als traumatisch heeft beleefd en dat hij daar vaak nog aan terug moet denken. Soms ziet hij de beelden weer helder voor zich en voelt hij ook weer dezelfde angst als vroeger. Tot nu toe heeft hij geprobeerd om de herinneringen aan de mishandelingen zoveel mogelijk te vermijden door er niet over te praten. Dit was ook de reden dat hij in het intakegesprek niet over de trauma’s sprak. Ook heeft hij om de herinneringen aan het trauma te vermijden het contact met vader verbroken en komt hij niet meer in de buurt waar hij is opgegroeid. Doordat er in de groep over trauma’s van anderen werd gesproken, zijn zijn herinneringen sterker naar boven gekomen en lukt het hem niet meer goed om gedachten en gevoelens over het trauma te vermijden. Met behulp van deze extra informatie die gedurende de behandeling door Peter wordt prijsgegeven, stellen we vast dat Peter met zijn klachten aan de criteria voor PTSS voldoet.
Wat eerst behandelen, trauma of agressie?
Veel cliënten met agressieproblemen vertellen bij aanmelding niet of slechts in beperkte mate dat er ook sprake is van trauma’s (Van Dam & Van Tilburg, 2007). De vraag is dan of, wanneer in de loop van de behandeling blijkt dat er ook sprake van PTSS is, je de behandeling van het trauma in de agressiebehandeling kunt integreren of dat je de behandelfocus moet verleggen van agressie naar PTSS. Als al vanaf de aanmelding duidelijk is dat een cliënt zowel last heeft van een trauma als van agressieproblemen, is de vraag wat als eerste te behandelen: het trauma of de agressie. Omdat trauma en agressie elkaar beïnvloeden en de lijdensdruk van agressieproblemen niet alleen ligt bij de cliënt maar ook bij de (potentiële) slachtoffers, is het van belang om niet alleen de voorkeur van de cliënt leidend te laten zijn bij deze keuze, maar ook als behandelaar een juiste behandelindicatie te stellen. Voor zover ons bekend zijn er geen richtlijnen opgesteld ten aanzien van de volgorde van interventies voor trauma en agressie. Op basis van onze ervaring met de methodiek van Niet meer door het lint, zijn wij tot de volgende criteria gekomen die wij betrekken bij het bepalen van de behandelvolgorde.
Hulpvraag cliënt
Alhoewel om bovengenoemde redenen de hulpvraag van de cliënt niet de enige factor is om rekening mee te houden, is deze wel een belangrijke factor, aangezien aansluiten bij de hulpvraag motiverend zal zijn voor de cliënt. De drop-outpercentages van mannen die in behandeling zijn voor agressieproblematiek zijn hoog. Er worden cijfers gerapporteerd van tussen de dertig en veertig procent (Warnaar & Wegelin, 2005; Van Dam et al., 2009). Het aansluiten bij de motivatie van de cliënt is een belangrijke factor in het voorkomen van drop-out (Van Dam & Mulder, 2008; Murphy & Eckhardt, 2005; Murphy & Maiuro, 2009). Een methode om de motivatie te verhogen is het optimaal gebruikmaken van non-specifieke factoren. Deze methode is uitgewerkt door Frank (1973). Volgens Frank kunnen specifieke therapeutische interventies alleen maar positief uitpakken wanneer de cliënt zich behaaglijk voelt in de omgeving waarin hij therapie krijgt; de cliënt zich gehoord, begrepen en gewaardeerd voelt (en de therapeut zich ook op zijn gemak voelt bij de cliënt); de therapeut en de cliënt een bij het referentiekader van de cliënt aansluitend verhaal hebben gemaakt over wat er waarom aan de hand is en waar iets aan moet gebeuren; en er uit dat verhaal een therapeutische procedure voortvloeit die volgens de cliënt precies is wat hij nodig heeft. De vraag wat er eerst moet worden behandeld moet daarom zeker ook worden beantwoord aan de hand van welke behandeling het meest aansluit bij het verhaal van de cliënt over zichzelf en zijn problemen. Om de specifieke interventies succesvol te kunnen laten zijn, zal er ook een positieve uitkomstverwachting gecreëerd moeten worden over de behandeling.
Setting
De setting waarin een behandeling plaatsvindt, is van belang voor de behandelvorm die wordt gekozen: wanneer iemand is opgenomen in een (gesloten) klinische setting is er minder risico op geweld voor het systeem en de omgeving dan wanneer iemand ambulant in behandeling is. In een ambulante setting ligt starten met een agressiebehandeling, waarbij er eerst aandacht is voor stabilisatie en het versterken van controle, het meest voor de hand.
Recidivegevaar en kans op ernstig geweld
De inschatting – bij voorkeur ingeschat met behulp van een risicotaxatie-instrument zoals de B-SAFER voor huiselijk geweld (Kropp, Hart & Belfrage, 2005) of de HCR-V3 voor algemeen geweld (Douglas, Hart, Webster, Belfrage & Eaves, 2008) – dat er een grote kans op (herhaling van) ernstig geweld in de nabije toekomst is, is ook een indicatie dat beter eerst de aandacht gericht kan worden op stabilisatie en impulscontrole dan op het oproepen van emoties door de aandacht op trauma’s te richten.
Veiligheid van het systeem
De mate waarin de partner en/of andere mensen in de omgeving van de cliënt in staat zijn met de agressie om te gaan en geweld te voorkomen is ook een factor die meeweegt in het kiezen van de behandelfocus. Wanneer het systeem van de cliënt een eventuele toename van emoties in het kader van traumaverwerking op kan en wil vangen, dient dit wel goed voorbereid te worden voordat de traumaverwerking van start gaat.
Ernst trauma
Als de gevolgen van het trauma zeer ernstig zijn en de PTSS-klachten zeer sterk op de voorgrond staan, is het meer aangewezen om eerst aan het trauma te werken, zeker wanneer door posttraumatische reacties de cognitieve controle in veel situaties beperkt is. In verband met gevaar voor anderen moet dan wel overwogen worden in wat voor setting de traumaverwerking het beste kan plaatsvinden.
In ambulante behandelsettings zal er vaak voor gekozen worden om eerst aan de agressie te werken. Maar in deze primair op agressie gerichte behandelingen is het mogelijk om in de loop van de behandeling ook interventies in te passen die op het trauma gericht zijn.
Traumabehandeling in het kader van een agressiebehandeling
Op grond van onze ervaringen met de groepsbehandeling Niet meer door het lint (Van Dam & Van Tilburg, 2007; Van Dam et al., 2009) bieden we hier een overzicht van een aantal technieken gericht op traumaverwerking en omgaan met trauma die worden toegepast in dit behandelprogramma. Voor het toepassen van interventies gericht op trauma maken wij gebruik van een zogenaamde steppedcarebenadering. Soms is een minimale interventie voldoende om de invloed van het trauma op de agressie te verminderen, soms is er meer nodig en soms zijn de op trauma gerichte interventies die geïntegreerd zijn in de agressiebehandeling niet toereikend en moet er naast de agressiebehandeling ook een specifieke behandeling gericht op het trauma worden opgestart. Door diverse auteurs is beschreven dat er aan een aantal randvoorwaarden moet worden voldaan voordat met de behandeling van trauma kan worden begonnen (Van der Hart & Nijenhuis, 1999; Herman, 1993). Dit geldt ook als de behandeling van trauma plaatsvindt in het kader van een agressiebehandeling. Ten eerste moet er voldoende rust en stabiliteit zijn. In geval van crisissituaties of veel psychosociale onrust kan beter eerst aan stabilisatie gewerkt worden. Ten tweede moet de behandelrelatie door de cliënt als voldoende veilig worden beleefd. De volgende technieken kunnen worden gebruikt om trauma en de gevolgen ervan te behandelen in het kader van een agressiebehandeling.
Psycho-educatie
Voor mensen met agressieproblemen is het niet altijd duidelijk dat trauma’s aanleiding kunnen zijn voor agressie of dat deze agressie in stand houden of versterken. Psycho-educatie over de functie van emoties, en in het bijzonder boosheid en agressie, heeft als doel om duidelijk te maken wanneer boosheid of agressie functioneel is en wanneer disfunctioneel. Dit inzicht biedt aangrijpingspunten om gericht met de agressieproblemen aan de slag te gaan.
| T: | Mensen zijn uitgerust met verschillende emoties en bijpassend gedrag dat allemaal een bepaalde functie heeft. Angst zorgt er bijvoorbeeld voor dat je bepaalde situaties die gevaarlijk zijn uit de weg gaat. Omdat je bang bent om gewond te raken of dood te gaan, kijk je bijvoorbeeld uit met oversteken. Boosheid en agressie hebben ook een functie. In levensbedreigende situaties kan agressie ervoor zorgen dat je je eigen leven of dat van anderen redt. Boosheid kan de functie hebben dat je voor jezelf opkomt wanneer anderen over je grenzen willen gaan. Boosheid en agressie hebben dus een zelfbeschermende functie, maar dit moet wel in verhouding staan tot wat er aan de hand is. Agressie kan zijn doel voorbijschieten als iemand ook agressief wordt in situaties waarin geen bedreigingen aanwezig zijn, bijvoorbeeld als een opmerking van een ander ten onrechte niet goed begrepen wordt. Als je vroeger bedreigende situaties of geweld hebt meegemaakt, kan het zo zijn dat je extra alert bent op mogelijke bedreigingen in je omgeving. Dat is eigenlijk een gezonde reactie omdat je op die manier probeert te voorkomen dat je weer slachtoffer wordt. Doordat je zo alert bent, kan het voorkomen dat een situatie die voor anderen neutraal is, door jou als bedreigend wordt ervaren. Het is eigenlijk een soort ‘vals alarm’. Je stresssysteem reageert terwijl er geen reden voor is. Als je dan reageert met agressie of met non-verbaal imponerend gedrag door bijvoorbeeld anderen aan te staren of je spieren aan te spannen, zou het ook zo kunnen zijn dat anderen zich bedreigd voelen en zich daarom agressief opstellen. Zou dat bij jou ook een rol kunnen spelen? |
| P: | Ik weet het niet… |
| J (medegroepslid): | Ik vind dat je altijd heel dreigend overkomt. Door je manier van lopen en de manier waarop je naar ons kijkt, heb ik steeds het idee dat je ruzie wilt. (Ook andere mannen in de groep vertellen Peter dat ze hem als intimiderend ervaren vanwege zijn lichaamshouding en zijn manier van oogcontact maken.) |
| T: | Heeft de manier waarop Peter loopt en kijkt invloed op hoe jullie je naar Peter opstellen? |
| J: | Ik ken Peter nu, maar als ik hem niet kende, zou ik denken dat hij ruzie zocht en zou ik hem in de gaten houden. |
| P: | En dan zou ik weer denken dat jij ruzie met mij zoekt! |
| T: | Peter, hoe zou je erachter kunnen komen dat jouw manier van lopen en kijken maakt dat anderen ook naar jou kijken? |
| P: | Misschien kan ik proberen wat minder naar anderen te kijken? |
Als gedragsexperiment spreken we af dat Peter de volgende keer als hij in een café is, zich non-verbaal neutraler opstelt (door anderen niet indringend aan te kijken) en niet direct in te grijpen als hij zich angstig voelt. Doordat er nu minder confrontaties met anderen ontstaan, raakt Peter ervan overtuigd dat hij geneigd is te snel het gedrag van anderen als bedreigend te ervaren.
Verminderen van arousal
In het model van Chemtob et al. (1997) hebben we kunnen zien dat arousal een belangrijke rol speelt bij de informatieverwerking en het gedrag van getraumatiseerde mensen met agressieproblemen. Een hoge mate van arousal leidt tot minder cognitieve controle, waardoor cliënten minder goed in staat zullen zijn om cognitieve technieken toe te passen (Ten Broeke, De Jongh & Oppenheim, 2008). Een manier om arousal te verminderen is het zoveel mogelijk vermijden van stimuli (situaties of mensen) die de arousal oproepen. Deze vermijding kan tijdelijk zijn door het nemen van een ’time-out’ of door structurele vermijding van situaties, zoals bepaalde uitgaansgelegenheden.
Een andere interventie kan zijn de cliënt bewust te maken van diens eigen dreigende non-verbale gedrag als de arousal is toegenomen. Het komt vaak voor bij mannen met agressieproblemen dat als zij zich bedreigd voelen, ze zich imponerend naar anderen opstellen door lichaamshouding en oogcontact (Van Dam & Van Tilburg, 2007; Winkel, 2007). Dit kan vervolgens weer (agressieve) reacties bij anderen oproepen. Niet alle cliënten zijn zich daarvan bewust. Het aanpassen van het eigen non-verbale gedrag kan veelal voorkomen dat anderen zich agressief naar hen opstellen, waardoor ze steeds weer in hun angst voor dreiging en geweld bevestigd worden. Vervolgens kunnen ook ontspanningstechnieken en cognitieve therapie helpen om de arousal te verlagen en situaties realistischer in te schatten.
Bewerken van wantrouwen
Veel mannen met agressieproblematiek zijn erg wantrouwig naar anderen. Dit wantrouwen uit zich meestal ook in de therapeutische relatie. Niet alle informatie wordt gedeeld en cliënten kunnen afwijzend en boos reageren op opmerkingen van de therapeut. Meestal spelen gedachten over achterliggende motieven van de therapeut een rol. Het bespreken en onderzoeken van deze gedachten kan cliënten leren alternatieve verklaringen te zoeken voor de gedragingen van anderen. Als de agressiebehandeling in een groepssetting wordt gegeven zijn er nog meer mogelijkheden om interacties tussen groepsleden te onderzoeken en direct in de groep bij de andere groepsleden na te vragen of het wantrouwen terecht was (zie voor verbatim uitgewerkte voorbeelden: Van Dam & Van Tilburg, 2007).
Normale verwerking stimuleren
Het komt voor dat traumaverwerking niet op gang is gekomen doordat de betrokkene nog nauwelijks over het trauma heeft gesproken. De betreffende cliënt kan worden uitgelegd dat praten over het trauma en het uiten van gevoelens moeilijk kan zijn, maar ook kan leiden tot opluchting en vermindering van symptomen. Er kan in de (groeps)therapie ruimte gemaakt worden om over het trauma te praten, maar er kan ook samen met de cliënt onderzocht worden of er mensen zijn die hij in vertrouwen zou kunnen nemen. Hij kan gestimuleerd worden om met hen over het trauma te praten. Als dit moeilijk gaat, kan de cliënt ook gestimuleerd worden om over het trauma te schrijven.
Het valt op dat Peter nooit met anderen over zijn jeugdtrauma’s heeft gesproken. Nadat hij er eerst in de groep een paar keer over gesproken heeft, gaat hij er ook met zijn broers over praten. Dit levert veel herkenning op. Verschillende broers geven aan dat zij net als Peter last hebben van angst en agressie. Het praten lucht Peter op. Het beeld dat hij van zichzelf heeft, begint te veranderen. In plaats van een opgewonden standje dat altijd de pech heeft om in de verkeerde situatie terecht te komen ziet hij zichzelf nu als iemand die veel heeft meegemaakt en daarom moeite heeft anderen te vertrouwen.
Confrontatie met de agressor
Onderzoek uit de victimologie laat zien dat begeleide confrontatie van het slachtoffer met de dader onder bepaalde voorwaarden gunstige effecten kan hebben op de verwerking van het trauma en het ontstaan van posttraumatische woede (Winkel, 2007). Veel cliënten met agressieproblematiek zijn in hun jeugd in hun ouderlijk gezin slachtoffer geweest van huiselijk geweld (Dutton & Golant, 2000; Ehrensaft et al., 2006). Vaak is er geen contact meer met de agressieve ouder of wordt er niet meer over het geweld gesproken. Het aangaan van een gesprek met de toenmalige agressor kan leiden tot opluchting omdat de mishandeling erkend wordt, er excuses worden gemaakt of er begrip ontstaat voor de situatie van de agressor. Dit gesprek dient echter goed voorbereid te worden. Omdat de uitkomst van het gesprek niet vaststaat (de dader kan het geweld ook ontkennen of bagatelliseren), is het verstandig met de cliënt diverse scenario’s door te nemen en door te spreken (en te oefenen) hoe daar het beste mee omgegaan kan worden.
Peter heeft al jaren geen contact meer met zijn vader. Hij krijgt steeds meer vragen over de reden waarom zijn vader hem vroeger zo mishandeld heeft, maar is ook bang dat zijn vader het geweld zal bagatelliseren. In de groep bespreken we met Peter hoe hij dit gesprek met zijn vader het beste zou kunnen voeren en hoe hij zou kunnen reageren op de mogelijke reacties van zijn vader.
In het gesprek geeft zijn vader aan dat hij van zichzelf vindt dat hij vroeger dingen niet goed gedaan heeft. Hij vertelt ook dat hij van zijn kinderen vooral Peter moest hebben omdat die hem het meest aan zijn vader deed denken met wie hij een slechte band had en dat dat niet goed is geweest. Het gesprek heeft Peter opgelucht omdat zijn vader het geweld, weliswaar in bedekte termen, heeft erkend.
Specifieke op PTSS gerichte behandelingen
Als de op trauma gerichte interventies die geïntegreerd zijn in de agressiebehandeling niet voldoende effectief zijn in het verminderen van de ernst van het trauma en daarmee ook de posttraumatische woede, moet er naast (of na) de agressiebehandeling ook een specifieke behandeling gericht op het trauma worden opgestart. Voor de behandeling van PTSS worden traumagerichte cognitieve gedragstherapie en EMDR aanbevolen (Sluyter, 2011; Trimbos Instituut, 2011). Meestal is er bij deze cliëntenpopulatie als er gewerkt wordt met EMDR een indicatie voor het EMDR-protocol voor de behandeling van complexe PTSS of voor de methode rechtsom die zich met name richt op het zelfbeeld (Ten Broeke et al., 2008). EMDR is tevens geschikt voor het behandelen van PTSS naar aanleiding van zelf toegepast geweld (Veerbeek, 2010). Als specifieke technieken binnen de cognitieve gedragstherapie worden imaginaire exposure en schrijftherapie genoemd (Van Emmerik, Kamphuis & Emmelkamp, 2008; Van Minnen & Arntz, 2004; Van Minnen, Wessels & Hagenaars, 2005). Schematherapie is een therapievorm die eveneens kan worden ingezet bij blijvende PTSS-klachten na agressiebehandeling, voornamelijk wanneer er ook sprake is van persoonlijkheidsproblematiek. Het gebruik van schematherapie heeft als voordeel dat traumaverwerking in de therapie is ingebed. Veelvoorkomende schema’s bij agressieproblematiek zijn emotioneel tekort, veeleisendheid, wantrouwen en misbruik (Young, Klosko & Weishaar, 2005).
Gedurende de behandeling leert Peter steeds meer grip te krijgen op zijn agressie, door zich op tijd uit situaties terug te trekken en zich af te vragen hoe reëel de bedreiging was die hij ervoer. Het komt nauwelijks meer tot uitbarstingen, maar Peter blijft zich wel erg gespannen voelen in sociale situaties. Daarom wordt besloten om na het afronden van de agressiebehandeling een EMDR-behandeling op te starten. Na een kortdurende EMDR-behandeling is ook de spanning in sociale situaties verminderd en wordt de behandeling helemaal afgesloten.
Kortom, aangezien trauma een rol kan spelen bij het ontstaan en in stand houden van agressie, verdient in het kader van behandelingen die als doel hebben agressief gedrag te verminderen, de behandeling van trauma’s eveneens aandacht.
Referenties
Abram, K.M., Teplin, L.A., Charles, D.R., Longworth, S.L., McClelland, G.M. & Dulcan, M.K. (2004). Posttraumatic stress disorder and trauma in youth in juvenile detention. Archives of General Psychiatry, 61, 403-410.
American Psychiatric Association (2001). Diagnostische criteria van de DSM-IV-TR. Lisse: Swets & Zeitlinger.
Babcock, J.C., Green, C.E., Webb, S.A. & Yerington, T.P. (2005). Psychophysiological profiles of batterers: Autonomic emotional reactivity as it predicts the antisocial spectrum of behavior among intimate partner abusers. Journal of Abnormal Psychology, 114, 444-455.
Bernard, J., Appelo, M., Scholing, A. & Kok, F. (2003). De periodieke explosieve stoornis: Richtlijnen voor de behandeling. Directieve Therapie, 23, 9-24.
Broeke, E. ten, Jongh, A. de & Oppenheim, H.J. (2008). Praktijkboek EMDR. Amsterdam: Pearson.
Chemtob, C.M., Novaco, R.W., Hamada, R.S., Gross, D.M. & Smith, G. (1997). Anger regulation deficits in combat-related posttraumatic stress disorder. Journal of Traumatic Stress, 10, 17-36.
Dam, A. van & Mulder, N. (red.). (2008). Motivatie en mogelijkheden van moeilijke mensen. Houten: Bohn Stafleu van Loghum.
Dam, A. van & Tilburg, C.A. van (2007). Groepsgedragstherapie bij agressie: Gevalsbeschrijvingen uit de behandelkamer. Houten: Bohn Stafleu van Loghum.
Dam, A. van, Tilburg, C.A. van, Steenkist, P. & Buisman, M. (2008). Niet meer door het lint, werkboek. Houten: Bohn Stafleu van Loghum.
Dam, A. van, Tilburg, C.A. van, Steenkist, P. & Buisman, M. (2009). Niet meer door het lint, handleiding. Houten: Bohn Stafleu van Loghum.
Deneer, B. (2001). Groepstraining in agressiebeheersing. In: T.J.C. Berk, M.P Bolten, M. el Boushy, E. Gans, T.A.E. Hoijtink & G.H. te Lintelo (red.), Handboek groepspsychotherapie (pp. 14.3-14.36). Houten: Bohn Stafleu van Loghum.
Denson, T.F., DeWall, C.N. & Finkel, E.J. (2012). Self-control and aggression. Current Directions in Psychological Science, 21, 20-25.
DeWall, C.N., Baumeister, R.F., Stillman, T.F. & Gailliot, M.T. (2007). Violence restrained: Effects on selfregulation and its depletion on aggression. Journal of Experimental Social Psychology, 43, 62-76.
Dijkstra, S. & Baeten, P. (2003). Kinderen als getuige van geweld tussen hun ouders. Tijdschrift voor Psychotherapie, 29, 237-254.
Dill, K.E., Anderson, C.A., Anderson, K.B. & Deuser, W.E. (1997). Effects of aggressive personality on social expectations and social perceptions. Journal of Research in Personality, 31, 272-292.
Dixon, A., Howie, P. & Starling, J. (2005). Trauma exposure, posttraumatic stress and psychiatric comorbidity in female juvenile offenders. Journal of the American Academy of Child & Adolescent Psychiatry, 44, 798-806.
Douglas, K.S., Hart, S.D., Webster, C.D., Belfrage, H. & Eaves, D. (2008). Historical clinical risk management: Assessing risk for violence (Version 3). Vancouver, Canada: Simon Fraser University.
Dutton, D.G. & Golant, S.K. (2000). De partnermishandelaar, een psychologisch profiel. Houten: Bohn Stafleu van Loghum.
Dyer, K.F.W., Dorahy, M.J., Hamilton, G., Corry, M., Shannon, M., MacSherry, A., … McEhill, B. (2009). Anger, agression, and self-harm in PTSD and complex PTSD. Journal of Clinical Psychology, 65, 1099-1114.
Edelstein, R.S., Yim, I.S. & Quas, J.A. (2010). Narcissism predicts heightened cortisol reactivity to a psychosocial stressor in men. Journal of Research in Personality, 44, 565-572.
Ehrensaft, M.K., Cohen, P., Brown, J., Smailes, E., Chen, H. & Johnson, J.G. (2006). Intergenerationele overdracht van partnergeweld: Een prospectief onderzoek van 20 jaar. Gezinstherapie, 17, 253-287.
Emmerik, A.A. van, Kamphuis, J.H. & Emmelkamp, P.M. (2008). Treating acute stress disorder and posttraumatic stress disorder with cognitive behavioral therapy of structural writing therapy: A randomized controlled trial. Psychotherapy and Psychosomatics, 77, 93-100.
Feeney, N.C., Zoellner, L.A. & Foa, E.B. (2000). Anger, dissociation, and posttraumatic stress among female assault victims. Journal of Traumatic Stress, 13, 89-100.
Foa, E.B., Riggs, D.S., Massie, E.D. & Yarczower, M. (1995). The impact of fear activation and anger on the efficacy of exposure treatment for posttraumatic disorder. Behavior Therapy, 26, 487-499.
Frank, J.D. (1973). Persuasion and healing. Baltimore: John Hopkins University Press.
Frijda, N.H. (1986). The emotions. Cambridge: Cambridge University Press.
Hart, O. van der & Nijenhuis, E. (1999). Psychotherapie en hervonden herinneringen: Fasegerichte traumabehandeling tegenover recovered memory therapy (Deel 1). Tijdschrift voor Psychotherapie, 25, 126-136.
Herman, J.L. (1993). Trauma en herstel. Amsterdam: Wereldbibliotheek.
Hollander, E. & Rosen, J. (2000). Impulsivity. Journal of Psychofarmacology, 14, S39-S44.
Hornsveld, R. (red.). (2004). Held zonder geweld: Behandeling van agressief gedrag. Amsterdam: Boom.
Jonge, M. de, Veeninga, A., Hout, M. van den & Hafkenscheid, A. (2007). Als slachtoffers ook daders zijn: Agressie en dadergedrag bij veteranen en andere oorlogsgetroffenen met PTSS. Maandblad Geestelijke volksgezondheid, 62, 383-392.
Jongedijk, R.A. (2008). De gevolgen van psychotraumatische ervaringen: Meer dan PTSS alleen? Cogiscope, 01, 08, 13-17.
Kivisto, A.J., Moore, T.M., Elkins, S.R. & Rhatigan, D.L. (2009). The effects of PTSD symptomatology on laboratory-based agression. Journal of Traumatic Stress, 22, 344-347.
Kropp, P.R., Hart, S.D. & Belfrage, H. (2005). The brief spousal assault form for the evaluation of risk (B-SAFER): User manual. Vancouver, British Columbia: ProActive ReSolutions Inc.
Kruk, M.R., Halász, J., Meelis, W. & Haller, J. (2004). Fast positive feedback between the adrenocorical response and a brain mechanism involved in aggressive behavior. Behavioral Neuroscience, 118, 1062-1070.
McCarroll, J.E., Ursano, R.J., Newby, J.H., Liu, X., Fullerton, C.A., Norwood, A.E. & Osuch, E.A. (2003). Domestic violence and deployment in US army soldiers. The Journal of Nervous and Mental Disease, 191, 3-9.
McHugh, T., Forbes, D., Bates, G., Hopwood, M. & Creamer, M. (2012). Anger in PTSD: Is there a need for a concept of PTSD-related posttraumatic anger? Clinical Psychology Review, 32, 93-104.
Minnen, A. van & Arntz, A. (2004). Protocollaire behandeling van patiënten met een posttraumatische stressstoornis: Imaginaire exposure. In: G.P.J. Keijsers, A. van Minnen & C.A.L. Hoogduin (red.), Protocollaire behandelingen in de ambulante geestelijke gezondheidszorg II (2de, herziene druk, pp. 1-31). Houten: Bohn Stafleu van Loghum.
Minnen, A. van, Wessels, I. & Hagenaars, M. (2005). Intrusies bij de posttraumatische stressstoornis. Directieve Therapie, 25, 124-140.
Mulder, J. (1995). Het terugvalpreventiemodel als behandelingsmethode in een forensische dagbehandelingskliniek. Tijdschrift voor Psychotherapie, 21, 119-133.
Murphy, C.M. & Eckhardt, C.I. (2005). Treating the abusive partner: An individualized cognitive-behavioral approach. New York: The Guilford Press.
Murphy, C.M. & Maiuro, R.D. (2009). Motivational interviewing and stages of change in intimate partner violence. New York: Springer Publishing Company.
Murray-Close, D., Holland, A.S. & Roisman, G.I. (2012). Autonomic arousal and relational aggression in heterosexual dating couples. Personal Relationships, 19, 203-218.
Novaco, R.W. & Chemtob, C.M. (2002). Anger and combat-related posttraumatic stress disorder. Journal of Traumatic Stress, 15, 123-132.
Olff, M., Langeland, W. & Gersons, B.P.R. (2005). The psychobiology of PTSD: Coping with trauma. Psychoneuroendocrinology, 30, 974-982.
Orth, U. & Wieland, E. (2006). Anger, hostility, and posttraumatic stress disorder in trauma-exposed adults: A meta-analysis. Journal of Consulting and Clinical Psychology, 74, 698-706.
Patrick, C.J. (2008). Psychophysiological correlates of aggression and violence: An integrative review. Philosophical Transactions of the Royal Society B (Biological Sciences), 363, 2543-2555.
Popova, N.K. (2006). Form genes to aggressive behavior: The role of the serotonergic system. BioEssays, 28, 495-503.
Riggs, D.S., Dancu, C.V., Gershuny, B.S., Greenberg, D. & Foa, E.B. (1992). Anger and post-traumatic stress disorder in female crime victims. Journal of Traumatic Stress, 5, 613-625.
Ruiter, C. de & Veen, V. (2005). Terugdringen van recidive bij geweldsdelinquenten: Werkzame interventies bij relationeel, seksueel en algemeen geweld. Utrecht: Trimbos-instituut.
Sluyter, F. (2011). Posttraumatische stresstoornissen. Neuropraxis, 15, 41-48.
Staner, L. & Mendlewicz, J. (1998). Heredity and role of serotonin in aggressive impulsive behavior. Encéphale, 24, 355-364.
Taft, C.T., Creech, S.K. & Kachadourian, L. (2012). Assessment and treatment of posttraumatic anger and aggression: A review. Journal of Rehabilitation Research and Development, 49, 777-788.
Taft, C.T., Kaloupek, D.G., Schumm, J.A., Marshall, A.D., Panuzio, J. King, D.W. & Keane, T.M. (2007). Posttraumatic stress disorder symptoms, physiological reactivity, alcohol problems, and aggression among military veterans. Journal of Abnormal Psychology, 116, 498-507.
Taft, C.T., Schumm, J.A., Marshall, A.D., Panuzio, J. & Holtzworth-Munroe, A. (2008). Family-of origin maltreatment, posttraumatic stress disorder symptoms, social information processing deficits, and relationship abuse perpetration. Journal of Abnormal Psychology, 117, 637-646.
Trimbos-Instituut (2011). GGZ-Richtlijnen – Multidisciplinaire Richtlijn Angststoornissen (2de revisie). Utrecht: Trimbos-Instituut.
Veerbeek, H. (2010). De rol van EMDR bij behandeling van ernstig gewelddadig gedrag. Lezing netwerkavond Vereniging EMDR Nederland, 28 september 2010, Utrecht.
Warnaar, B. & Wegelin, M. (2003). Behandeling van partnermishandelaars. Directieve Therapie, 23, 63-81.
Warnaar, B. & Wegelin, M. (2005). Behandeling van daders van relationeel geweld. In: C. de Ruiter en M. Hildebrand (red.). Behandelingsstrategieën bij forensisch psychiatrische patiënten. Houten: Bohn Stafleu van Loghum.
Winkel, F.W. (2007). Post traumatic anger: Missing link in the wheel of misfortune. Lecture delivered on the official acceptance of the Intervict office of professor of Psychological Victimology at Tilburg University, October 17, 2007.
World Health Organisation (1994). International statistical classification of diseases and related health problems. Geneva: World Health Organisation.
Young, J.E., Klosko, J.S. & Weishaar, M.E. (2005). Schemagerichte therapie. Houten: Bohn Stafleu van Loghum.
