DT-26-2-162.pdf 779.40 KB 650 downloads
Dialectisch-gedragstherapeutische principes bij eetstoornissen ...Samenvatting
Kenmerkend voor patiënten met een borderline persoonlijkheidsstoornis zijn de intensiteit van hun emotionele reacties en de onvoorspelbaarheid van hun gedrag. Vaak laten ze een patroon zien van verhoogde impulsiviteit in de vorm van alcohol- en drugsgebruik, stelen of ander zelfbeschadigend gedrag. Dialectische gedragstherapie is een effectieve behandelvorm voor deze patiënten. Een kleine groep patiënten met een eetstoornis heeft klachten die lijken op die van borderline patiënten. Ook zij zijn impulsief, gebruiken psychotrope middelen, beschadigen zichzelf of zijn suïcidaal. In dit artikel beschrijven we dialectische gedragstherapie bij patiënten met een eetstoornis. We illustreren enkele technieken met een gevalsbeschrijving. Op grond van literatuurstudie en eerste eigen ervaringen stellen we dat het toevoegen van technieken uit de dialectische gedragstherapie aan de traditionele cognitieve gedragstherapie zinvol kan zijn bij een selecte groep van eetstoornispatiënten, namelijk die met borderline-achtige problematiek of een schijnbaar therapieresistente eetstoornis.
Inleiding
Volgens internationale richtlijnen is cognitieve gedragstherapie ‘state of the art’ voor de behandeling van eetstoornissen (APA, 2000). Bij de eetbuistoornis heeft tussen de 40 en 80% van de patiënten na afloop van de behandeling geen eetbuien meer of vertoont op z’n minst in vergelijking tot wachtlijstgroepen een significante daling (Dingemans, Bruna, & Van Furth, 2002; Johnson, Tsoh, & Varnado, 1996). Bij bulimia nervosa zijn de resultaten vergelijkbaar (Anderson & Maloney, 2001; Wilfley & Cohen, 1997; Wilson, Fairburn, & Agras, 1997). Zelfs bij anorexia nervosa herstelt bijna 50% van de patiënten na een cognitief-gedragstherapeutische behandeling en verbetert 30% gedeeltelijk (Steinhausen, 2002).
Deze resultaten zijn goed, maar niet goed genoeg. Nog steeds hebben sommige patiënten onvoldoende baat bij cognitieve gedragstherapie (Fairburn, Cooper, & Shafran, 2003; Wilson, 2005). Naarstig zoekt men naar alternatieve, nieuwe of gemodificeerde behandelvormen. Een voorbeeld is het transdiagnostisch model (Fairburn et al., 2003). Het model onderkent vier mechanismen die met de eetstoornis interfereren en verandering in de weg staan: extreem perfectionisme, een laag zelfbeeld c.q. lage zelfwaardering, stemmingsintolerantie en interpersoonlijke problemen. Een ander voorbeeld is de dialectische gedragstherapie, die zich in een toenemende populariteit mag verheugen. Deze op de cognitieve gedragstherapie berustende therapievorm is ontwikkeld voor de behandeling van suïcidaal en destructief gedrag en voor emotieregulatie bij borderline patiënten. Het indicatiegebied voor dialectische gedragstherapie is inmiddels verruimd. Onderzoek en casuïstiek zijn beschreven voor as-1-stoornissen, waarbij impulsiviteit of heftige emoties een grote rol spelen. Voorbeelden zijn middelengebruik, eetstoornissen of posttraumatische stressstoornissen (Becker & Zayfert, 2001; Palmer et al., 2003; Safer, Telch, & Agras, 2001a; Swenson, Torrey, & Koerner, 2002; Telch 1997; Van den Bosch, Verheul, Schippers, & Van den Brink, 2002; Wisniewsky & Kelly, 2003).
Directe aanleiding voor dit artikel is het stijgende aantal patiënten met dubbele problematiek, die zich de laatste jaren bij ons programma Eetstoornissen aanmelden. Vaak hebben zij een combinatie van een eetstoornis, meestal bulimia nervosa of een eetbuistoornis, en borderline-achtige klachten. In de meeste gevallen voldoen zij niet aan de diagnose borderline persoonlijkheidsstoornis, die verwijzing naar een gespecialiseerd centrum voor persoonlijkheidsproblematiek zou rechtvaardigen of zelfs noodzakelijk zou maken. Hun problematiek is dermate complex dat zij van de standaard gedragstherapeutische behandeling onvoldoende profijt hebben. De heftigheid van hun emoties en gedrag interfereert met het bekende dieetmanagement of met de cognitieve gedragstherapie. De patiënten hebben vaak eetbuien en de neiging om te purgeren, ze zijn suïcidaal en regelmatig verwonden ze zichzelf. In sommige gevallen gebruiken ze grote hoeveelheden alcohol of softdrugs. Bij ernstige borderline-achtige problematiek kan klinische opname zinvol zijn (Van Meekeren, Ingenhoven, & Van Luyn, 2003; Thunnissen & Muste, 2002). Zeker als dit gepaard gaat met een ernstige eetstoornis (APA, 2000). Maar voor klinische behandeling zijn deze patiënten vaak niet meer gemotiveerd: eerdere opnames hadden geen of onvoldoende resultaat. De behandeling werd afgebroken, ze werden weggestuurd of ze vielen al snel weer in hun oude, gestoorde gedrag terug. Ook de gangbare ambulante behandeling zet niet veel zoden aan de dijk. De patiënten zijn nauwelijks in staat zich aan een eetschema te houden, zelfcontroleprocedures voor het stoppen van eetbuien of purgeren worden niet of onvoldoende toegepast, het zelfdestructieve gedrag vermindert niet en de cognitieve herstructurering mislukt. Al gauw herhaalt zich de geschiedenis. Behandelaren zijn geneigd deze patiënten als ongemotiveerd en niet behandelbaar te beschouwen, terwijl de patiënten zichzelf verwijten niet hard genoeg te werken en het mislukken van de behandeling hun toch al negatieve zelfbeeld versterkt.
De resultaten met dialectische gedragstherapie bij borderline patiënten zijn goed (Van den Bosch et al., 2002, Koerner & Linehan, 2000). Het was voor ons daarom een uitdaging om bij eetstoornispatiënten met borderline-achtige problematiek of met persisterende eetbuien cognitieve gedragstherapie te combineren met deze relatief nieuwe vorm van behandeling. We baseerden ons daarbij op adviezen in literatuur en richtlijnen (Lieb, Zanarini, Schmahl, Linehan, & Bohus, 2004; National Institute for Clinical Excellence, 2004; Wilson, 2005). Een dergelijke integratie van beide therapievormen wordt al met succes toegepast bij posttraumatische stressstoornissen (Becker & Zayfert, 2001).
In dit artikel willen we stilstaan bij de vraag of dialectische gedragstherapie daadwerkelijk iets aan de standaard cognitieve gedragstherapie voor eetstoornissen kan toevoegen. Of moeten we haar gewoon beschouwen als een tijdelijke modegril?
Eetbuien en zelfbeschadigend gedrag
Heftige emoties, zelfbeschadigend gedrag en interpersoonlijke problemen zijn geen uitzonderingen bij patiënten met een eetstoornis. Ongeveer 30 à 40 % van alle purgerende eetstoornispatiënten vertoont zelfbeschadigend gedrag dat wordt uitgelokt door negatieve gedachten en bijbehorend negatief affect (Claes, 2004). Lacey was een van de eersten die deze patiënten als een aparte subpopulatie beschouwde (Lacey, 1993; Lacey & Evans,1986). Patiënten met ‘multi-impulsive bulimia’, zoals hij deze eetstoornis noemde, hadden een verhoogde impulsiviteit. Zij vertoonden excessief alcohol- of drugsgebruik, stelen, overdosering of automutilatie door snijden of verbranding en affectlabiliteit. Het verband tussen zelfbeschadiging, eetbuien en constructen als persoonlijkheidsstoornissen of multi-impulsive bulimia is nog onbekend (Wonderlich, Myers, Norton, & Crosby, 2002). Wel zijn er aanwijzingen dat comorbide persoonlijkheidsstoornissen en verhoogde impulsiviteit de behandeling van eetstoornissen compliceren en de behandelresultaten negatief beïnvloeden (Baker-Dennis & Sansone, 1997; Keel & Mitchell, 1997). Schattingen van de comorbiditeit van eetstoornissen en de verschillende persoonlijkheidsstoornissen lopen uiteen van 21% tot 77% (Rø, Martinsen, Hoffart, & Rosenvinge, 2004; Wonderlich, 1995). Ruim 10% van alle eetstoornispatiënten voldoet aan de criteria van een borderline persoonlijkheidsstoornis (Bolm & Herzog, 2004). Er lijkt vooral een overlap te bestaan tussen eetstoornissen van het eetbuientype en de borderline persoonlijkheidsstoornis. Bij vrouwelijke patiënten met bulimia nervosa loopt de comorbiditeit met de borderline persoonlijkheidsstoornis op tot bijna 16%, bij de eetstoornis NAO zelfs boven de 20% (Grilo et al., 2003). Omgekeerd kan bij de helft van alle borderline patiënten gedurende hun leven ook een eetstoornis worden gediagnosticeerd (Zanarini et al., 1998).
Dialectische gedragstherapie bij eetstoornissen
Klinische ervaringen met dialectische gedragstherapie bij bulimia nervosa en de eetbuistoornis zijn veelbelovend (Palmer et al., 2003; Safer, Telch, & Agras, 2001a; Telch, 1997; Wisniewsky & Kelly, 2003). Maar ook de weinige effectstudies schetsen een positief beeld. In een studie bij patiënten met een eetbuistoornis had dialectische gedragstherapie significant betere resultaten dan de wachtlijstgroep. Bijna 90% van de deelneemsters had na de behandeling van 20 weken geen eetbuien meer. Bij een follow-up na een half jaar was dat percentage weliswaar gedaald, maar nog steeds was 56% van de patiënten vrij van eetbuien (Telch, Agras, & Linehan, 2001). Soortgelijke resultaten worden ook in een studie bij patiënten (N=27) met bulimia nervosa gevonden. Van de groep die met dialectische gedragstherapie werd behandeld (N=14) hadden vier deelnemers na 20 weken geen eetbuien of purgeergedrag meer. Vijf patiënten hadden nog milde symptomen, maar reduceerden de eetbuien en het purgeergedrag met bijna 90%. De resterende vijf deelnemers voldeden na afloop van behandeling nog wel aan alle criteria van bulimia nervosa. Bij de wachtlijstgroep daarentegen was niemand klachtvrij. Twee patiënten hadden milde symptomen en twaalf patiënten waren niet verbeterd (Safer, Telch, & Agras, 2001b). Tot nu toe beperken zich de studies tot een vergelijking van dialectische gedragstherapie met wachtlijstgroepen. Studies waarbij dialectische gedragstherapie werd vergeleken met cognitieve gedragstherapie zijn me niet bekend.
Het dialectisch-gedragstherapeutisch model
Dialectische gedragstherapie is een behandelvorm die tot de derde generatie gedragstherapieën wordt gerekend (Hayes, Masuda, & De Mey, 2003). Ze is ontwikkeld voor de behandeling van volwassen patiënten met een ernstige borderline persoonlijkheidsstoornis. Kenmerken van deze patiënten zijn chronische suïcidaliteit, ernstige zelfbeschadiging, impulsiviteit en interactionele problemen (Linehan, 1993a). De dialectische gedragstherapie maakt gebruik van het al door Socrates en Plato gehanteerde filosofische principe van de dialectiek, dat we later bij Hegel terugvinden. Elke uitgangspositie (=these) roept het tegenovergestelde (=antithese) op. Gezamenlijk lossen zij op in een hoger, algemeen begrip of kennisbestand (=synthese).
De dialectische gedragstherapie combineert op verandering gerichte interventies uit de cognitieve gedragstherapie met acceptatietechnieken uit het Zen Boeddhisme. Pas door zonder oordeel te erkennen en te accepteren dat een situatie zo is als ze is, kun je enige distantie ontwikkelen en actief verandering bewerkstelligen.
Dialectische gedragstherapie is een intensieve en tijdrovende behandeling, die meestal in gespecialiseerde programma’s wordt aangeboden. De behandeling bestaat uit een combinatie van individuele psychotherapie en groepsvaardigheidstrainingen. Daarnaast vindt intensieve supervisie van de therapeuten plaats. Onderzoek heeft de effectiviteit van deze therapievorm bij ernstige borderline patiënten aangetoond. Frequentie en ernst van het zelfbeschadigende gedrag verminderden en de drop-outcijfers gingen omlaag, terwijl de integratie en het vermogen tot emotieregulatie werden bevorderd (Koerner & Linehan, 2000).
Biologische aanleg versus omgeving
Aan het model van de dialectische gedragstherapie ligt een biosociale theorie ten grondslag. Volgens deze theorie is de borderline persoonlijkheidsstoornis het gevolg van een biologische aanleg voor emotionaliteit en gebrekkige affectregulatie, die gepaard gaan met een invaliderende omgeving. De verhoogde sensitiviteit voor emotionele prikkels, de hoge intensiteit van affecten en de vertraging bij het terugkeren naar het uitgangspunt van het affect leiden tot acute spanningsmomenten, die de patiënt niet kan controleren (Bohus & Berger, 1996). Het parasuïcidale gedrag, zoals de zelfbeschadiging, de suïcidale communicatie en de impulsiviteit ook worden genoemd, zijn een poging om pijnlijke en desintegrerende affecten te beheersen (McMain, Korman, & Dimeff, 2001). Parasuïcidaal gedrag leidt direct tot een reductie van de opwinding en wordt daarmee negatief bekrachtigd.
Patiënten met een borderline persoonlijkheidsstoornis zijn vaak opgegroeid in een omgeving, waarin situatieadequate waarnemingen en emoties van het kind niet onderkend, verdraaid of bestraft werden. Linehan noemt dit een ‘invaliderende omgeving’ (Linehan, 1993a). Om daarmee om te gaan, leert het kind de meeste emoties te onderdrukken en vertrouwt het niet langer op de eigen gevoelens. Vervolgens probeert het kind in zijn omgeving aanwijzingen te vinden hoe het zich moet gedragen, hoe het moet denken en hoe het moet voelen. Bovendien leert het kind dat extreme gevoelsuitingen vaak de enige mogelijkheid zijn om een reactie van de omgeving te krijgen. Een consequentie van deze ontwikkeling is dat kwetsbare individuen een borderline persoonlijkheidsstoornis ontwikkelen. Het zijn individuen die in onvoldoende mate over adequate gedrag- en communicatievaardigheden beschikken, waarmee zij heftige affecten en affectieve uitingen zouden kunnen reduceren (Stiglmayr, 2001).
Acceptatie
Een centraal uitgangspunt van de dialectische gedragstherapie is het dialectische dilemma van validering en acceptatie van de patiënt, binnen een context van verandering. ‘Validering’ impliceert een therapeutische houding van volledige acceptatie van de patiënt. De reactie van de patiënt wordt serieus genomen en niet afgekeurd. De therapeut laat merken dat het gedrag binnen de context begrijpelijk is, maar tegelijkertijd wordt ook gewezen op de nadelen van het gedrag. In haar werk met borderline patiënten ontdekte Linehan dat cognitieve gedragstherapie, die te veel op verandering is gericht, onvoldoende werkte. Pogingen om te veranderen leidden tot een toename van de overweldigende arousal en resulteerden in emotionele blokkades of woede op de therapeut. Het negeren van de noodzaak tot verandering had echter vaak dezelfde consequenties. Patiënten interpreteerden dit als een ontkenning van hun lijden (Robins, Schmidt, & Linehan, 2004). De patiënt wordt opnieuw geïnvalideerd (Linehan, 1993a). Validering van de patiënt gebeurt natuurlijk bij bijna alle therapievormen, maar alleen binnen de dialectische gedragstherapie is het expliciet een kerninterventie (Becker & Zayfert, 2001). Het aanleren van mindfulness (aandacht) is een belangrijk onderdeel van de behandeling. Linehan beschrijft drie verschillende geestestoestanden; de ‘redelijke geest’, de ‘emotionele geest’ en de ‘wijze geest’. Bij de redelijke geest spelen emoties geen rol. Het denken is logisch en rationeel. Indien iemand vanuit de emotionele geest handelt, laat hij zich geheel leiden door zijn gevoel. De integratie van de redelijke en de emotionele geest noemt Linehan de wijze geest. De wijze geest voegt intuïtieve kennis toe aan de emotionele en redelijke geest. (Linehan, 1993a en b). Mindfulness is belangrijk voor het herkennen en benoemen van emoties, het accepteren van negatieve affecten en het reguleren van emoties. Mindfulnesstechnieken beogen niet cognities en emoties te veranderen, maar ze zonder oordeel te ervaren, te aanvaarden en weer los te laten. Dit gebeurt door het bewustzijn op lichamelijke sensaties te richten en de zintuigen te sensibiliseren (Daansen, 2005; Kabat-Zinn, 1994; Kristeller & Hallet, 1999; Segal, Williams, & Teasdale, 2002).
De behandeling zelf bestaat uit drie delen. De eerste fase richt zich op het bereiken van elementaire vaardigheden en stabiliteit. Dit wordt geconcretiseerd in vier subdoelen: het verminderen van (para)suïcidaal gedrag, het verminderen van therapieverstorend gedrag, het verminderen van gedrag dat de kwaliteit van het leven verstoort en het versterken van gedragsvaardigheden. In de tweede fase staat het verwerken van het verleden voorop. In de derde fase staat het zelfrespect centraal (Linehan, 1993a). De behandeling vindt plaats in een ambulante setting en bestaat uit intensieve individuele therapie en vaardigheidstrainingen in groepsverband.
Dialectische gedragstherapie bij eetbuien
Linehan (1993b) adviseert om de oorspronkelijke werkwijze waar nodig aan te passen. Dit heeft ertoe geleid dat dialectische gedragstherapie is uitgebreid naar andere settings, maar ook dat het indicatiegebied groter is geworden. Intussen wordt dialectische gedragstherapie toegepast bij klinische behandeling en deeltijdbehandeling (Bohus et al., 2000).
Het gangbare cognitief-gedragstherapeutische model voor bulimia nervosa kent grote betekenis toe aan de overwaardering van disfunctionele ideeën omtrent lichaam en gewicht (Fairburn, Marcus, & Wilson, 1993). Dieetmanagement, zelfcontroleprocedures en cognitieve herstructurering zijn wezenlijke bestanddelen van de behandeling. Het dialectisch-gedragstherapeutisch model voor eetbuien daarentegen gaat ervan uit dat een gebrekkige affectregulatie de belangrijkste instandhoudende factor van de eetpathologie is. Bruch, van huis uit psychodynamica, was een van de eersten die een verband legde tussen eetbuien en emoties (Bruch, 1973). Haar psychosomatische theorie heeft weliswaar intussen weinig aanhangers meer, maar haar idee dat eetbuien een functie hebben voor de emotieregulatie, is nooit opgegeven. Integendeel: er is inmiddels veel ondersteuning voor de veronderstelling dat negatieve emoties aan boulimisch gedrag voorafgaan (Agras & Telch, 1998; Bekker, Van de Meerendonk, & Mollerus, 2004; Chua, Touyz & Hill, 2004; Polivy & Herman, 1999; Polivy, Herman, & McFarlane, 1994; Stice & Agras, 1998; Vanderlinden et al., 2002). Bij volwassenen kunnen woede, angst, eenzaamheid, verdriet of lage zelfwaardering gemakkelijk ongewenst eten uitlokken (Agras & Telch, 1998; Ganley, 1988; Telch & Agras, 1994; Vanderlinden, 1998; Waller & Osman, 1998).
De rationale voor de toepassing van dialectische gedragstherapie bij eetstoornissen is de veronderstelling dat eetbuien dezelfde functie hebben voor eetstoornispatiënten als parasuïcidaal gedrag bij borderline patiënten (McCabe & Marcus, 2002; Telch, 1997). Interne of externe prikkels roepen op grond van de leergeschiedenis heftige negatieve emoties op. Bij het ontbreken van adequate copingvaardigheden kunnen zij intrusief in het bewustzijn dringen. Tijdens een eetbui is het bewustzijn beperkt, zodat de pijn wordt gereduceerd. Cognitieve activiteiten verschuiven van het ervaren van emoties naar concrete voedselgerelateerde zaken (Wiser & Telch, 1999).
Behandeling
Onze methodiek berust op het gemodificeerde model van Safer (Safer et al., 2001a; Safer & Wisniewsky, 2005). In afwijking van de werkwijze van Linehan bieden we geen aparte groepsmodules aan, maar bestaat de therapie geheel en al uit individuele psychotherapie. Wij voegen vooral technieken als expliciete validering en mindfulness toe aan de traditionele cognitieve gedragstherapie. Analoog aan Becker en Zyfert (2001) kan wellicht het beste gesproken worden van een ‘geïntegreerde vorm van dialectische gedragstherapie’ in tegenstelling tot het volledige programma zoals beschreven door Linehan (1993a en b). Redenen hiervoor zijn louter van praktische aard. Het is lastig om voldoende patiënten voor een dergelijke groepsbehandeling te indiceren. Wel is het mogelijk dat patiënten aan andere voor de problematiek relevante vaardigheidstrainingen deelnemen.
Pretherapie
Dialectische gedragstherapie bestaat uit een vorm van pretherapie en drie behandelfases die consequent worden opgevolgd. Tijdens de pretherapie vindt het diagnostisch onderzoek en assessment van de behandeldoelen plaats. Toegepast op de behandeling van eetbuien luiden deze (Wiser & Telch, 1999):
- Het overwinnen van het dialectische dilemma van rigide lijngedrag bij een tegelijkertijd afwezige eetstructuur;
- het beëindigen van gedrag dat interfereert met behandeling, zoals suïcidaliteit, zelfbeschadiging en eetbuien;
- het beëindigen van de reductie van de levenskwaliteit;
- het aanleren van mindfulness;
- het aanleren van bewust eten;
- de vermindering van de craving;
- het beëindigen van de capitulatie aan de craving.
Vervolgens presenteren we het affectregulatiemodel van de dialectische gedragstherapie. We leggen uit dat eetbuien en ander zelfbeschadigend gedrag een begrijpelijke en effectieve, maar problematische manier is om met heftige emoties om te gaan. Het ontbreken van adequate vaardigheden leidt tot impulsief gedrag. De verwachting is dat wanneer de patiënt leert het negatieve affect te verdragen en op een betere manier te reguleren, de eetbuien zullen verminderen (zie Figuur 1).
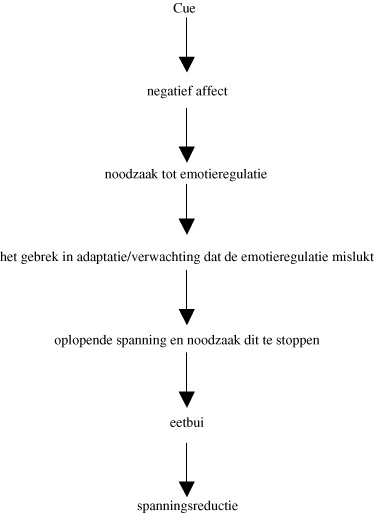
Een van de dialectische dilemma’s waarmee de patiënt wordt geconfronteerd, is de wens tot verandering zonder verandering. Patiënten willen weliswaar van de eetbuien en het purgeren af, maar de angst dat dit tot een toename van gewicht zal leiden, weerhoudt ze van het opbouwen van een regulier eetschema. Dialectische gedragstherapie maakt daarom steeds gebruik van technieken die gericht zijn op gedragsverandering, onder voorwaarde dat de moeilijkheden die met verandering en herstel gepaard gaan, worden gevalideerd. Een voorbeeld is de techniek van de ‘advocaat van de duivel’: ‘Hoe kun je een eetstoornis hebben en toch tevreden zijn?’ Ook bekende technieken uit het motivationeel interviewen (Miller & Rollnick, 1991), zoals uiten van empathie, het ontwikkelen van discrepantie en het vermijden van argumentatie, hebben binnen het kader van de dialectische gedragstherapie hun bruikbaarheid bewezen. Het is belangrijk het onderliggende concept voor de ‘symptoomkeuze’ te onderzoeken, zorgvuldig met weerstand om te gaan en te erkennen dat verandering moeilijk is. De therapeutische houding is vergelijkbaar met de therapeutische opstelling bij de behandeling van anorexia nervosa (Vitousek, Watson, & Wilson, 1998). Door te communiceren dat een respons binnen een context begrijpelijk is, wordt de patiënt gevalideerd. Confrontatie, advisering en overtuiging zijn zoals bij de meeste therapieën in deze fase af te raden.
De pretherapiefase wordt afgesloten met een contract, waarin de concrete behandeldoelen zijn opgenomen.
Parasuïcidaal gedrag
Het protocol van Linehan schrijft voor dat suïcidaal en parasuïcidaal gedrag als eerste worden aangepakt (Linehan, 1993a). Het is altijd het eerste gespreksonderwerp van elke zitting. Met behulp van zelfregistratie brengen patiënten de belangrijkste probleemgebieden in kaart. Naast zelfverwondend gedrag en middelenmisbruik rekenen we bij eetstoornispatiënten ook de gevolgen van het eet- en purgeergedrag en ander compenserend gedrag dat medisch ingrijpen noodzakelijk kan maken, tot het parasuïcidale gedrag. Voorbeelden zijn brachycardie, ernstig ondergewicht of een verstoorde elektrolytenhuishouding (Wisniewsky & Kelly, 2003). Het eetdagboek dat patiënten bijhouden, wijkt enigszins af van de bekende eetdagboeken die zich op het g-schema baseren. Het dagboek heeft een aantal kolommen. Daarin moeten patiënten dagelijks naast het aantal eetbuien, het alcoholgebruik en ander zelfbeschadigend gedrag en de gevoelens ook aangeven in hoeverre zij zich houden aan de behandeldoelen en wat voor vaardigheden men heeft toegepast. Het bijhouden van het dagboek geeft inzicht in het problematisch gedrag. Hierdoor kan een verband tussen de gebrekkige affectregulatie en het eetgedrag worden gelegd.
Elk parasuïcidaal gedrag en alle eetbuien worden met een gedragsketen geanalyseerd. Hiervoor is het noodzakelijk om de antecedente en consequente factoren die het gedrag instandhouden te identificeren. Dit is een combinatie van topografische analyse en functieanalyse, die veel gedragstherapeuten gebruiken. Startpunt, gedachten, gevoelens, lichamelijke sensaties en gedrag worden minutieus in kaart gebracht. Doel van deze analyse is zicht krijgen op prikkels en gebeurtenissen, die automatisch tot disfunctioneel gedrag leiden. De behandelaar stelt vragen over de omstandigheden waarin de eetbuien of ander parasuïcidaal gedrag hebben plaatsgevonden, hoeveel men gegeten heeft, hoe lang een eetbui duurde, wanneer men de drang voelde om te gaan eten, wanneer en hoe men het besluit nam om te gaan eten en wat het effect van het eten was (welke bekrachtiging). Ook kan men vaardigheidstekorten op deze wijze identificeren (Linehan, 1993a).
Vaardigheden
Veel tijd kost het aanleren van aandachtstechnieken (mindfulness). Door het observeren, beschrijven en participeren leert de patiënt zijn ervaringen en emoties te herkennen en te benoemen, en vervolgens er beter mee om te gaan. Het zou het kader van dit artikel overschrijden om alle technieken te beschrijven. Wij verwijzen hiervoor naar de originele literatuur van Linehan. Na het aanleren van mindfulness worden, teneinde het probleemoplossend vermogen te vergroten, ook zelfcontroleprocedures, cognitieve technieken en sociale vaardigheden uit de cognitieve gedragstherapie aangeleerd.
Gedurende de gehele behandeling besteden we veel aandacht aan het therapievermijdend gedrag. Hiertoe worden het niet-nakomen van therapieafspraken, het niet-invullen van de eetdagboeken, onvoldoende gewichtstoename of reductie van eetbuien en compensatoir gedrag gerekend. Ook van het therapievermijdend gedrag maken we uitgebreide gedragsanalyses. Steeds wordt de patiënt met de tegenstrijdigheid van haar gedrag ten opzichte van de behandelafspraken geconfronteerd. Tot het gedrag dat de levenskwaliteit vermindert, behoren het vermijden van voedselgerelateerde gebeurtenissen, excessief oefenen, het tellen van calorieën of interpersoonlijke problemen (Wiesniewsky & Kelly, 2003).
Chantal, een zelfbeschadigende patiënte
Chantal is 23 jaar als ze zich bij een afdeling Eetstoornissen aanmeldt. Ze is 1.67 lang en weegt op dat moment 45 kg. Ze heeft een BMI van 16 kg/m². Ongeveer drie tot vier keer per dag heeft ze een meestal subjectieve eetbui, die zij compenseert met zelfopgewekt overgeven en excessief overgeven. Soms overvalt de eetbui haar, maar meestal plant ze hem om onrust af te reageren. Bij heftige onrust slaat ze haar hoofd tegen de muur of snijdt ze zichzelf met een scheermesje in haar onderarm. Ze zegt dan dat ze dat heeft verdiend. Gemiddeld gebeurt dit tweemaal per week.
De anorexia nervosa begon toen Chantal 16 jaar oud was. Eerst had ze een restrictief subtype, maar geleidelijk verschoof het beeld naar het eetbuien/purgerende type. Het strenge lijnen lukte steeds minder. Ze kreeg last van eetbuien, gemiddeld drie à vier keer per week. De eetbuien werden gevolgd door zelfopgewekt overgeven. Toen Chantal 20 was, is zij negen maanden bij een gespecialiseerde instelling klinisch behandeld. Haar gewicht is in die tijd gestegen van 39 kg naar 45 kg. Tijdens de opname lukte het haar de eetbuien te stoppen, maar tijdens het verlof in de weekeinden ging het al weer gauw mis. Zonder de externe structuur van de kliniek lukte het haar niet om zich aan de afspraken te houden.
Terugkijkend geeft Chantal aan dat ze tijdens de opname weinig heeft geleerd. Er werd volgens haar uitsluitend gelet op gewichtsherstel en reductie van de eetbuifrequentie. Aan de toen ook al aanwezige persoonlijkheidsproblematiek werd volgens Chantal geen aandacht geschonken.
Weer thuis keerden de klachten in volle heftigheid terug. Chantal begon zich steeds wanhopiger te voelen. Ze was ervan overtuigd dat niemand haar begreep en dat ze nooit van haar klachten af zou komen. Ze begon zich te snijden en vertoonde suïcidaal gedrag. Tweemaal heeft ze met pillen een zelfmoordpoging ondernomen. Haar gewicht bleef al die tijd ongeveer 45 kg. Verdere behandeling werd door haar geweigerd. Ze heeft weinig vertrouwen in de hulpverlening die haar toch niet begrijpt. Omdat de eetbuien steeds erger worden (gemiddeld vier keer per dag), besluit ze na een jaar zich toch opnieuw te laten opnemen. Maar ook deze opname heeft niet het gewenste effect. De geschiedenis herhaalt zich. Na drie maanden wordt de behandeling afgebroken. Chantal krijgt te horen dat ze onvoldoende gemotiveerd is voor behandeling. De eetbuien en de zelfbeschadiging zijn onveranderd. Enkele maanden later meldt zij zich onder druk van haar ouders voor een derde keer aan, zij het bij een andere instelling.
Pretherapie bij Chantal
Uit de biografie is bekend dat Chantal de oudste uit een gezin van twee kinderen is. Haar ouders zijn gescheiden toen ze 5 jaar was. Van oma heeft ze gehoord dat vader vreemd ging. Qua gezinsstructuur was er sprake van een los-zandgezin. Men bemoeide zich weinig met elkaar en iedereen ging z’n eigen gang. Tussen haar 7de en 9de jaar is Chantal regelmatig door een oom seksueel lastiggevallen. Ze heeft geprobeerd dit aan haar moeder te vertellen, maar die geloofde haar niet. Chantal weet zich te herinneren dat ze zich sindsdien steeds vaker in haar schulp terugtrok. Ze zegt geen last meer te hebben van deze ervaringen.
Tijdens de pretherapeutische fase worden de behandelmogelijkheden besproken. Chantal wil vanwege de slechte ervaringen in geen geval nogmaals worden opgenomen en ze wil ook geen deeltijdbehandeling meer. Dat zou meer van hetzelfde zijn.
Dit is een eerste dialectisch dilemma. Op grond van de ernstige klachten en het ziektebeloop is intensieve behandeling geïndiceerd, maar tegelijkertijd moet de wens voor autonomie en zelfbeschikking gerespecteerd worden. We vragen Chantal waarom zij geen intensieve behandeling wil. Na enige aarzeling zegt ze dat ze het gevoel heeft dat het mislukken van de vorige behandelingen haar schuld is. Ze zou niet hard genoeg hebben meegewerkt. Maar ze vindt ook dat haar vorige behandelaren onvoldoende naar haar hebben geluisterd en weinig zicht hadden op haar onmacht. ‘Het was wel erg gemakkelijk om te zeggen dat ik niet gemotiveerd was!’ De therapeut geeft aan dat dit begrijpelijk is. Vervolgens onderzoekt de therapeut waarom Chantal zich toch opnieuw aanmeldt. De belangrijkste reden is dat Chantal ondanks alles hoopt haar eetstoornis te overwinnen. Ze is moe van het jarenlange vechten tegen de eetstoornis en de zelfbeschadiging. Ze hoopt eindelijk rust te krijgen en een normaal leven te kunnen gaan leiden.
Door expliciet te onderzoeken hoe Chantal het mislukken van de vorige behandeling heeft ervaren, wordt zij door de therapeut gevalideerd. De therapeut schenkt aandacht aan haar wens op herstel en aan haar angst dat dit nooit zal lukken, maar tegelijkertijd sluit de therapeut aan bij haar wens om te veranderen. In overleg besluiten we haar een individuele psychotherapie op basis van de dialectische gedragstherapie aan te bieden. Na een korte uitleg van het biosociale model en de werkwijze worden de behandeldoelen geformuleerd. Het beëindigen van het automutileren en het stoppen van de eetbuien en overgeven staan voorop.
Het aanleren van basisvaardigheden
De behandeling wordt gestart met een uitgebreide analyse van het eetgedrag en de zelfbeschadiging. Het invullen van het dagboek is het belangrijkste middel. Chantal schrijft alles op: alle eetbuien, maar ook haar drang naar eten en zelfbeschadigen. In een aparte kolom noteert zij de emoties. Uit het eetdagboek blijkt dat Chantal gaat eten om spanningen kwijt te raken. Ze is niet in staat de spanning verder te benoemen. Het zelfbeschadigend gedrag gebeurt wanneer Chantal helemaal over haar toeren is. Uit een ketenanalyse blijkt dat alleen thuis zijn, kritiek krijgen en werkconflicten aanleidingen zijn om te gaan eten. Met aandachtsoefeningen en met behulp van de werkbladen uit de handleiding voor emotieregulatie en het verdragen van crises (Linehan, 1993b) leert Chantal emoties te herkennen, te benoemen en te begrijpen, haar kwetsbaarheid voor onaangename gevoelens te reduceren en nieuwe positieve gevoelens op te roepen. Door de niet-veroordelende houding neemt ze afstand van de emoties en kan ze deze beter tolereren. Tegelijkertijd worden de aandachtstechnieken toegepast om het eten bewuster te maken en te vertragen. Chantal ontdekt verrassende dingen. Ze proeft het eten intensiever en merkt dat ze ook veel dingen eet, die ze eigenlijk helemaal niet lekker vindt. Ze leert het onderscheid tussen ‘hoofd- en buikhonger’ en ervaart voor het eerst een verzadigingsgevoel. Geleidelijk krijgt ze haar eetbuien steeds beter onder controle.
De behandeling verloopt niet lineair. Steeds is het een wisselen van de verschillende modules. Soms moet opnieuw aandacht worden geschonken aan de directe emotieregulatie, op andere momenten staat het aanleren van gedragsvaardigheden meer op de voorgrond. We zijn nu twee jaar verder. Chantal heeft al meer dan een jaar geen automutilerend gedrag vertoond. De eetbuien zijn bijna volledig verdwenen, hoewel de drang nog regelmatig bestaat. Gedrag dat de kwaliteit van haar leven aantast, is ook veranderd. Chantal is in staat zich aan een door de diëtiste opgesteld eetschema te houden. Hiermee is begonnen, nadat zij het zelfbeschadigen, de eetbuien en het purgeren had verminderd. Ze heeft weer contact gezocht met vroegere vriendinnen en overweegt een opleiding te gaan volgen. Na afsluiting van de eerste fase is het accent verschoven naar het verwerken van het verleden en het opbouwen van een nieuwe validerende omgeving. Nog regelmatig moet opnieuw kort bij de emotieregulatie worden stilgestaan. Dit is vooral het geval op momenten dat de pijn uit het verleden te heftig wordt of als er grote veranderingen op stapel staan. Chantal kan dan nog steeds in crisis raken. Haar gewicht is intussen gestegen naar 52 kg (BMI=18,7).
Discussie
Zoals uit de casus blijkt, zijn de eerste ervaringen met dialectische gedragstherapie bij patiënten die naast een eetstoornis ook zelfbeschadigend gedrag vertonen, positief. Chantal kon haar eetbuien en het andere parasuïcidale gedrag bijna volledig stoppen. De bevindingen van anderen worden daarmee bevestigd. Wat betekent dit voor onze uitgangsvraag?
Onze casus betrof een patiënte, die eerder zonder blijvend succes klinisch is behandeld. Chantal is een jonge vrouw met anorexia nervosa, purgerend type en parasuïcidaal gedrag. De eerdere behandelingen baseerden zich op het traditionele cognitief-gedragstherapeutische model en gaven volgens Chantal weinig aandacht aan haar persoonlijkheidsproblematiek, het parasuïcidale gedrag en haar manier van omgaan met emoties. Hierop richt zich dialectische gedragstherapie wel expliciet. Het centrale therapeutische aangrijpingspunt van de dialectische gedragstherapie is het aanleren van een adequate affectregulatie. Validering en mindfulness zijn daarbij essentiële technieken. Andere interventies behoren tot het repertoire van de cognitieve gedragstherapie.
Veel van de beschreven werkwijze zal wellicht bij de directieve therapeut of cognitief-gedragstherapeut de gedachte oproepen ‘dat doen wij toch ook allemaal!’ De dialectische gedragstherapie is echter in eerste instantie veel minder klachtgericht en maakt meer gebruik van validering en mindfulness. Daarin onderscheidt deze therapievorm zich van de standaard cognitieve gedragstherapie, die van meet af aan gericht is op verandering en op het herstructureren van disfunctionele gedachten over lichaam, gewicht en uiterlijk. De bij eetstoornissen veelal gebruikte motiveringstechnieken van het motivationeel interviewen zijn gericht op verandering en niet zozeer op het validerende aspect. We brengen in herinnering dat Linehan (1993a) erop heeft gewezen dat een te vroegtijdig inzetten van veranderingsgerichte technieken tot emotionele blokkades kan leiden en de kans op drop-out verhoogt. Het is daarom belangrijk bij gebruik ervan hier wel op te letten.
Hoe kunnen we de verbeteringen van de patiënte verklaren? De belangrijkste wijziging in vergelijking tot de eerdere behandeling was de toevoeging van dialectisch-gedragstherapeutische technieken. Het ligt dan ook voor de hand te concluderen dat het verschuiven van de therapeutische focus van ‘opgeven van de eetpathologie’ naar ‘leren omgaan met emoties’ en het gebruik van experientiële technieken heeft bijgedragen tot de verbetering. Experientiële technieken, zoals die inmiddels toegepast worden bij dialectische gedragstherapie, bij schemagerichte therapie (Young, 1999) en bij Acceptance and commitment therapy (Hayes, Strohsahl, & Wilson, 1999), lijken een goede aanvulling te zijn bij eetstoornispatiënten met borderline-achtige klachten. De technieken corrigeren de niet door redenering en logica te beïnvloeden assumpties, hetgeen bij as-2-problematiek vaak het geval is.
Toch is voorzichtigheid op z’n plaats. Het is de vraag of dialectische gedragstherapie alleen voldoende is om herstel te bewerkstelligen. Uit het onderzoek van Safer (Safer et al., 2001b) bleek dat cognities over lichaam, gewicht en uiterlijk niet veranderen. Toch is dit belangrijk. Cognities kunnen immers een uitlokkende factor voor eetbuien zijn. In een studie naar uitlokkende factoren werden negatieve emoties in combinatie met negatieve gedachten (depressieve gedachten en bezorgdheid over lichaam en uiterlijk) door patiënten het vaakst genoemd. Zij riepen de meeste spanning op (Vanderlinden et al., 2002). Wellicht is de emotionele reorganisatie van belangrijke emotionele inhouden bij patiënten met eetbuien een voorwaarde voor het ontwikkelen van nieuwe gedachten over zichzelf (Vanderlinden et al, 2002), maar is het op zichzelf niet voldoende. Dit is niet in tegenspraak tot het model van de dialectische gedragstherapie, dat dit in fase 2 en 3 tot onderwerp maakt. In het tot nu toe verrichte onderzoek is daar echter nog geen aandacht aan besteed.
Het is naar onze mening op dit moment dan ook te vroeg om onze uitgangsvraag te beantwoorden, of dialectische gedragstherapie een toegevoegde waarde bij de behandeling van eetstoornissen heeft. We weten niet of de verschillende eetstoornissen een aparte benadering vereisen. Wellicht vereist het meer egosyntone karakter van anorexia nervosa een meer validerende houding dan de egodystone bulimia nervosa of de eetbuistoornis. Wij hebben in de behandeling geen rekening gehouden met de specifieke diagnose. Bij onze overweging om te kiezen voor een dialectisch-gedragstherapeutische benadering stond centraal dat er parasuïcidaal gedrag aanwezig was, net als ernstige eetbuien en purgeren en het gegeven dat eerdere behandelingen geen effect hadden gesorteerd. We hebben niet expliciet rekening gehouden met het ondergewicht. Ook het weinige onderzoek geeft hier geen uitsluitsel over. Net als de klinische rapportage beperkt het onderzoek zich tot bulimia nervosa en de eetbuistoornis.
Overduidelijk is dat dialectische gedragstherapie bij eetstoornissen nog in de kinderschoenen staat. Standaardprotocollen ontbreken. De weinige empirische studies wijzen wel in de richting dat door dialectische gedragstherapie het zelfbeschadigende gedrag kan worden verminderd. Maar aangetekend dient te worden dat de studies zich beperken tot een vergelijking met wachtlijstgroepen. Goed gecontroleerde effectstudies, waarbij dialectische gedragstherapie met traditionele cognitieve gedragstherapie wordt vergeleken, zijn ons niet bekend. Vooralsnog blijft cognitieve gedragstherapie dan ook de eerste keuze, zeker wanneer men rekening houdt met haar effectiviteit, de intensiteit van de dialectische gedragstherapie en de hoge kosten die bij opvolging van het volledige protocol van Linehan ontstaan. Indien patiënten hier echter onvoldoende van profiteren, kan een integratie van dialectische gedragstherapie nuttig zijn. Dit geldt vooral voor patiënten met een combinatie van eetstoornissen en borderline-achtige persoonlijkheidsproblematiek, die vaak een gebrekkige emotieregulatie, heftige impulsiviteit en ernstige verwaarlozing of traumatisering in het verleden kennen. Onze casus illustreert dat.
Op dit moment is de wetenschappelijke onderbouwing van het toepassen van dialectische gedragstherapie nog onvoldoende. Ook zijn er geen expliciete indicatiecriteria geformuleerd. Op grond van de geringe ervaringen die er intussen wel mee opgebouwd zijn, kan wel een voorlopige beslisboom worden opgesteld, zoals dat bij de posttraumatische stressstoornis al is gedaan (Beckert & Zayfert, 2001).
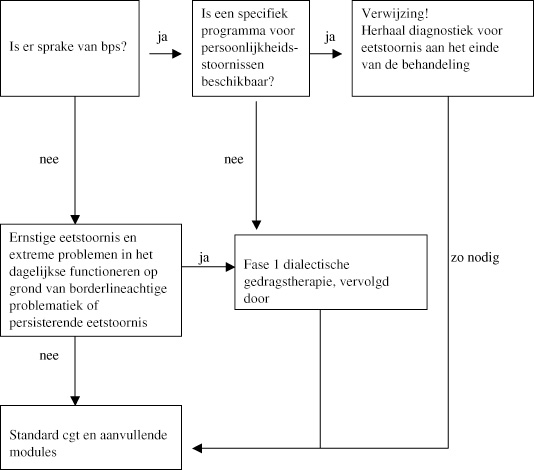
Onderzoek is noodzakelijk om definitieve uitspraken te kunnen doen over het nut om elementen toe te voegen uit de dialectische gedragstherapie aan traditionele cognitief-gedragstherapeutische methodes, die bij de behandeling van eetstoornissen inmiddels gebruikelijk zijn. Zolang dat er nog niet is, zullen we tevreden moeten zijn met casuïstiek en literatuur die ‘practice based’ is. Maar één ding is zeker: moeilijk of niet behandelbare eetstoornispatiënten met borderline-achtige problematiek zullen blij zijn met elk nieuw initiatief dat de kans op het herstel vergroot.
Summary
Patients with a borderline personality disorder display a pattern of intense emotional reactions and unpredictable behavior. Suicidal and parasuicidal behavior, substance abuse or shoplifting are quite frequently observed. Dialectical behavior therapy has been proven to be an effective therapy for these patients. Treatment is based on a biosocial theory. First experiences suggest that patients with eating disorders can also benefit from dialectical behavior therapy. According to the model a dysfunctional affect regulation causes the complaints. In this article the clinical practice is described. Based on literature and our own experiences we conclude that dialectical behavior therapy might be added to standard cognitive behavior therapy of patients with an eating disorder, who do not fulfill all criteria of borderline personality disorder as well to patients with a persistent eating disorder.
Referenties
Agras, W.S., & Telch, C.F. (1998). The effects of caloric deprivation and negative affect on binge eating in obese binge-eating disordered women. Behavior Therapy, 29, 491-503.
APA, American Psychiatric Association (2000). Practice guideline for the treatment of patients with eating disorders (revision). American Journal of Psychiatry, 157, (Jan suppl).
Anderson, D.A., & Maloney, K. (2001). The efficacy of cognitive-behavioral therapy on the core symptoms of bulimia nervosa. Clinical Psychology Review, 21, 971-988.
Baker-Dennis, A.B., & Sansone, R.A.(1997). Treatment of patients with personality disorders. In: D.M. Garner & P.E. Garfinkel (red), Handbook of Treatment for Eating Disorders, 2nd Edition (pp. 437-449). New York: Guilford Press.
Becker, C.B., & Zayfert, C. (2001). Integrating DBT-based techniques and concepts to facilitate exposure treatment for ptsd. Cognitive and behavioral practice, 8, 107-122.
Bekker, M.H.J., Meerendonk C. van de, & Mollerus, J. (2004). Effects of negative mood induction and impulsivity on self-perceived emotional eating. International Journal of Eating Disorders, 36, 461-469.
Bohus, M., & Berger, M. (1996). Die dialektisch-behaviorale Psychotherapie nach M. Linehan. Ein neues Konzept zur Behandlung von Borderline-Persönlichkeitsstörungen. Nervenarzt, 67, 911-923.
Bohus, M., Haaf, B., Stiglmayr, C., Pohl, U., Böhme, R., & Linehan, M. (2000). Evaluation of inpatient dialectical-behavioral therapy for borderline personality disorder – a prospective study. Behavior Research and Therapy 38, 875-887.
Bolm, T., & Herzog, T. (2004). Der Umgang mit Essstörungen bei Borderline-Patientinnen. Persönlichkeitsstörungen: Theorie und Therapie, 8, 2004, 37-42.
Bosch, L.M.C. van den, Verheul, R., Schippers, G.M., & Brink, W. van den (2002). Dialectical Behavior therapy of borderline patients with and without substance use problems. Implementation and long-term effects. Addictive Behaviors, 27, 911-923.
Bruch, H, (1973). Eating disorders: obesity, anorexia nervosa and the person within. New York: Basic Books.
Chua, J.L., Touyz, S., & Hill, A.J. (2004). Negative mood-induced overeating in obese binge eaters: an experimental study. International Journal of Obesity, 28, 606-610.
Claes, L. (2004). Self-injury in eating disorders. Leuven: Kath. Universiteit, Faculteit Psychologie (academisch proefschrift).
Daansen, P. (2005). Leven met obesitas. Houten/Diegem: Bohn Stafleu van Loghum.
Dingemans, A.E., Bruna, M.J., & Van Furth, E.F. (2002). Binge eating disorder: a review. International Journal of Obesity, 26, 299-307.
Fairburn, C.G., Cooper, Z., & Shafran, R. (2003). Cognitive behavior therapy for eating disorders: a ‘transdiagnostic’ theory and treatment. Behavior Research and Therapy, 41, 509-528.
Fairburn, C.G., Marcus, M.D., & Wilson, G.T (1993). Cognitive-behavioral therapy for binge eating and bulimia nervosa: A comprehensive treatment manual. In: C.G. Fairburn & G.T. Wilson (Eds.), Binge eating. Nature, Assessment, and Treatment. New York: Guilford Press.
Ganley, R.M. (1988). Emotion and eating in obesity: A review of the literature. International
Journal of Eating Disorders, 8, 343-361.
Grilo, C.M., Sanislow, C.A., Skodol, A.E., Gunderson, J.G., Stout, R.L., Shea, M.T., Zanarini, M.C., Bender, D.S., Morey, L.C., Dyck, I.R., & McGlashan, T.H. (2003). Do eating disorders co-occur with personality disorders? Comparison groups matter. International Journal of Eating Disorders, 33, 155-164.
Hayes, S.C., Masuda, A., & Mey, H. de (2003). Acceptance and commitment therapy: een derde-generatie gedragstherapie. Gedragstherapie, 36, 69-96.
Hayes, S.C., Strohsahl, K.D., & Wilson, K.G. (1999). Acceptance and commitment therapy. An experiential approach to behavior change. New York: Guilford Press.
Johnson, W.G., Tsoh J.Y., & Varnado, P.J. (1996). Eating disorders: efficacy of pharmacological and psychological interventions. Clinical Psychology Review, 16, 457-478.
Kabat-Zinn, J. (1994). Wherever you go, there you are: Mindfulness meditation in everyday life. New York: Guilford Press.
Keel, P., & Mitchell, J.E. (1997). Outcome in bulimia nervosa. American Journal of Psychiatry, 154, 313-321.
Koerner, K., & Linehan, M.M. (2000). Research on dialectical behavior therapy for patients with borderline personality disorder. Psychiatric Clinic of North America, 23, 151-167.
Kristeller, J.L., & Hallett, C.B. (1999). An explanatory study of a meditation-based intervention for binge eating disorder. Journal of Health Psychology, 43, 357-363.
Lacey, J.H. (1993). Self-damaging and addictive behavior in bulimia nervosa. A catchment area study. British Journal of Psychiatry, 163, 190-194.
Lacey, J.H., & Evans, C.D.H. (1986). The impulsivist: A multi-impulsive personality disorder. British Journal of Addiction, 81, 641-649.
Lieb, K., Zanarini, M.C., Schmahl, C., Linehan, M.M., & Bohus M. (2004). Borderline personality disorder. Lancet, 364, 453-461.
Linehan, M.M. (1993a). Cognitive-behavioral therapy of borderline personality disorder. New York: Guilford Press.
Linehan, M.M. (1993b). Skills Training Manual for Treating Borderline Personality Disorder. New York: Guilford Press.
McCabe, E.B., & Marcus, M.D. (2002). Questions: Is dialectical behavior therapy useful in the management of anorexia nervosa? Eating Disorders. The Journal of treatment and prevention, 10, 335-337.
McMain, S., Korman, L.M., & Dimeff, L. (2001). Dialectical behavior therapy and the treatment of emotion regulation. Journal of Clinical Psychology, 57, 183-196.
Meekeren, E. van, Ingenhoven, T., & Luyn, B. van (2003). De APA Guideline voor de behandeling van borderlinepatiënten. Een kritische beschouwing. Maandblad Geestelijke volksgezondheid, 58, 236-249.
Miller, W.R., & Rollnick, S. (1991). Motivational Interviewing. New York: Guilford Press.
National Institute for Clinical Excellence (2004). Eating disorders – core interventions in the treatment and management of anorexia nervosa, bulimia nervosa and related eating disorders, NICE Guidelines 9. London: NICE.
Palmer, R.L., Birchall, H., Damani, S., Gatward, N., McGrain, L., & Parker, L. (2003). A dialectical behavior therapy program for people with an eating disorder and borderline personality. Disorder-description and outcome. International Journal of Eating Disorders, 33, 281-286.
Polivy, J., & Herman, C.P. (1999). Distress and overeating. Why do dieters overeat? International Journal of Eating Disorders, 26, 153-164.
Polivy, J., Herman, C.P., & McFarlane, T. (1994). Effects of anxiety on restraint: Does palatability moderate distress-induced overeating in dieters. Journal of Abnormal Psychology, 103, 505-510.
Robins, C., Schmidt III, C., & Linehan, M.M. (2004). Dialectical behavior therapy: synthesizing radical acceptance with skillful means. In: S.C. Hayes, V.C. Folette, & M.M. Linehan (eds.), Mindfulness and acceptance. Expanding the cognitive-behavioral tradition. New York: Guilford Press.
Rø, Ø., Martinsen, E.W., Hoffart, A., & Rosenvinge, J. (2004). Two-year prospective study of personality disorders in adults with longstanding eating disorders. International Journal of Eating Disorders, 37, 112-118.
Safer, D.L., Telch, C.F., & Agras, W.S. (2001a). Dialectical behavior therapy adapted for bulimia: A Case report. International Journal of Eating Disorders, 30, 101-106.
Safer, D.L., Telch, C.F., & Agras, W.S. (2001b). Dialectical behavior therapy for bulimia nervosa. American Journal of Psychiatry, 158, 632-634.
Safer, D.L., & Wisniewsky L. (2005). Two models of dbt’s application to eating disorders. (Workshop). Montreal: International Conference Eating Disorders.
Segal, Z.V., Williams, J.M.G., & Teasdale, J.D. (2002). Mindfulness-based cognitive therapy for depression. A new approach to preventing relapse. New York: Guilford Press.
Steinhausen, H.-C. (2002). The outcome of anorexia nervosa in the 20th century. American Journal of Psychiatry, 159, 1284-1293.
Stice, E., & Agras W.S. (1998). Predicting onset and cessation bulimic behaviors during adolescence: A longitudinal grouping analysis. Behavior Therapy, 29, 257-276.
Stiglmayr, C. (2001). Die Dialektisch-Behaviorale Therapie (DBT) der Borderline-Störung. PsychotherapeutenFORUM, 5, 5-13.
Swenson, C.R., Torrey, W.C., & Koerner, K. (2002). Implementing dialectical behavior therapy. Psychiatric Services, 53, 171-178.
Telch, C.F. (1997). Skills training treatment for adaptive affect regulation in a woman with binge eating disorder. International Journal of Eating Disorders, 22, 77-81.
Telch, C.F., & Agras, W.S. (1994). Obesity, binge eating and psychopathology: are they related? International Journal of Eating Disorders, 15, 53-61.
Telch, C.F., Agras, W.S., & Linehan, M.M. (2001). Dialectical behavior therapy for binge eating disorder. Journal of Clinical and Consulting Psychology, 69, 1061-1065.
Thunnissen, M.M., & Muste, E.H., (2002). Schematherapie in de klinisch-psychotherapeutische behandeling van persoonlijkheidsstoornissen. Tijdschrift voor Psychotherapie, 28, 385-401.
Vanderlinden, J. (1998). Bulimia nervosa, cognitieve gedragstherapie, cue exposure en de rol van negatieve gevoelens: een aanvulling, Directieve Therapie 18, 236-244.
Vanderlinden, J., Dalle Grave, R., Fernadez, F., Vandereycken, W., Pieters, G., & Noorduin, C. (2002). Welke factoren lokken eetbuien uit? Een exploratie van eetbuitriggers bij patiënten met een eetstoornis. Directieve Therapie, 22, 388-398.
Vitousek, K., Watson, S., & Wilson, G.T. (1998). Enhancing motivation for change in treatment-resistant eating disorders. Clinical Psychology Review, 18, 391-420.
Waller, G., & Osman, S. (1998). Emotional eating and eating psychopathology among non-eating-disordered women. International Journal of Eating Disorders, 23, 419-424.
Wilfley, D.E., & Cohen, L.R. (1997). Psychological treatment of bulimia nervosa and binge eating disorder. Psychopharmacology Bulletin, 33, 437-454.
Wilson, G.T. (2005). Psychological treatment of eating disorders. Annual Review of Clinical Psychology, 1, 439-465.
Wilson, G.T., Fairburn, C.G., & Agras W.S. (1997). Cognitive-Behavioral therapy for bulimia nervosa In: D.M.Garner & P.E.Garfinkel (red), Handbook of Treatment for Eating Disorders,
2nd Edition (pp. 67-93). New York: Guilford Press.
Wiser, S., & Telch, C.F. (1999). Dialectical behavior therapy for binge eating disorder. Journal of Clinical Psycholgy, 55, 755-768.
Wisniewsky, L., & Kelly, E. (2003). The application of dialectical behavior therapy to the treatment of eating disorders. Cognitive and Behavioral Practice, 10, 131-138.
Wonderlich, S.A. (1995). Personality and Eating Disorder. In: K.D. Brownell & C.G. Fairburn, Eating Disorder and Obesity (pp. 171-176). New York: Guilford Press.
Wonderlich, S., Myers, T., Norton, M., & Crosby, R. (2002). Self-harm and bulimia nervosa: A Complex Connection. Eating Disorders, 10, 257-267.
Young, J.E. (1999). Cognitive therapy for personality disorders. A schema-focused approach. Sarasota: Professional Resource Press.
Zanarini, M.C., Frankenburg, F.R., Dubo, E.D., Sickel, A.E., Trikha, A., Levin, A., & Reynolds, V. (1998). Axis I Comorbidity of borderline personality. American Journal Psychiatry, 155, 1733-1739.
