DT-19-02-146.pdf 731.91 KB 439 downloads
Op een afdeling voor (deeltijd)klinische gedragstherapie ...Samenvatting
Onderzoek naar de behandelresultaten van klinische gedragstherapie bij ernstige angststoornissen is nog weinig uitgevoerd. In dit artikel worden de behandelresultaten weergegeven van een recent opgerichte afdeling voor klinische gedragstherapie. Naast de behandelresultaten worden de werkwijze en behandelfilosofie van de afdeling beschreven. Uit de resultaten bleek dat de klachten na behandeling aanmerkelijk waren verbeterd. Tevens bleek dat een aantal coping-strategieën waren verbeterd, waardoor de patiënten in de toekomst mogelijk beter tegen problemen opgewassen zijn. De resultaten bleken een jaar na ontslag nog steeds aanwezig te zijn.
Inleiding
Literatuur met gegevens over de effecten van klinische (cognitieve) gedragstherapie bij patiënten met ernstige angstklachten is nauwelijks voorhanden. Megens en Vandereycken (1988) merkten een decennium geleden al op dat er opvallend weinig over ‘klinische’ behandeling binnen de gedragstherapie was geschreven. In Nederland beschreef Kwee (1984) enkele jaren daarvoor de effecten van een vorm van klinische gedragstherapie. Sinds die tijd verschenen nog enige andere publicaties, maar deze vorm van behandeling bleef onderbelicht, zeker in vergelijking met het aantal publicaties over poliklinische gedragstherapieën.
Over de gedragstherapie bij opgenomen patiënten met een obsessieve-compulsieve stoornis (OCS) zijn enkele ongecontroleerde onderzoeken en gevalsbeschrijvingen beschikbaar. Calvocoressi, McDougle, Wasylink, Goodman, Trufan en Price (1993) beschreven bijvoorbeeld farmacologische en psychosociale behandelstrategieën alsook vormen van gedragstherapie die succesvol gebruikt waren bij de behandeling van 77 patiënten met een ernstige OCS. Vooral kennis bij het personeel over de specifieke kenmerken van OCS bleken van grote betekenis.
Drummond (1993) beschreef een succesvolle behandelwijze waarbij opgenomen patiënten met een ocs werden behandeld met gedragstherapie, al dan niet gecombineerd met andere therapievormen. Medicatie werd vaak gecontinueerd tijdens de gedragstherapie.
Het is de vraag in hoeverre medicatie op lange termijn bijdraagt aan het in stand houden van het positieve effect van een behandeling van OCS. In een follow-up studie, zes jaar na de behandeling, bleek het gebruik van clomipramine of andere antidepressiva geen extra waarde te hebben voor het behandelresultaat, dit in vergelijking met een groep die geen medicatie meer gebruikte. Langer durende exposure (zes in plaats van drie weken) bleek op langere termijn een positiever resultaat op te leveren (O’Sullivan, Noshirvani, Marks, Monteiro & Lelliot, 1991).
Berretty (1997) en Thornicroft, Colson en Marks (1991) beschreven klinische gedragstherapie die bij ernstige dwangstoornissen tot goede resultaten leidde. Van den Hout, Emmelkamp, Kraaykamp en Griez (1988) beschreven in een quasi-experimentele studie een vergelijking tussen de effecten van een opgenomen groep patiënten met OCS die grotendeels gedragstherapeutisch werd behandeld en de effecten van poliklinische gedragstherapie bij een vergelijkbare groep. Zij vonden geen statistisch significant verschil tussen beide behandelwijzen. Vanwege methodologische tekortkomingen in deze studie is de waarde van dit onderzoeksresultaat gering.
Over de klinische gedragstherapie van depressieve patiënten is wat meer bekend. Zo beschreef Scott (1988) een behandelwijze waarbij opgenomen depressieve patiënten werden behandeld met cognitieve-gedragstherapeutische strategieën. De behandelde groep was klein, maar de auteur was positief over het resultaat. Bowers (1990) deed een onderzoek naar de behandelresultaten van drie behandelvormen bij een kleine groep opgenomen depressieve patiënten. Hij stelde vast dat zowel relaxatietherapie plus medicatie als cognitieve gedragstherapie plus medicatie betere resultaten gaven dan het gebruik van medicatie alleen. Het aantal patiënten dat bij ontslag nog als depressief werd beoordeeld, was het laagste in de groep die cognitieve gedragstherapie met medicatie had gekregen. Thase en Wright (1991) beschreven inmiddels een behandelprotocol om opgenomen, niet-psychotische, depressieve patiënten te behandelen met behulp van cognitieve gedragstherapie.
Onderzoek naar de resultaten van interventies bij opgenomen patiënten is methodologisch gezien moeilijk. Het behandelmilieu, de diverse therapeuten en het contact met de medepatiënten zijn slechts enkele van de variabelen die het resultaat van de behandeling kunnen beïnvloeden. Dat het behandelresultaat moeilijk aan één factor kan worden toegeschreven, werd nog onlangs duidelijk gemaakt door Wampold (1997) , die echter wel het belang van onderzoek naar ‘globale’ therapeutische factoren benadrukte.
Miller, Norman en Keitner (1989) losten dit probleem min of meer op door naast de invloeden van de afdeling en de ‘standaardbehandeling’, ofwel cognitieve gedragstherapie ofwel sociale vaardigheidstraining te geven. De patiënten die cognitieve gedragstherapie als aanvulling op hun programma hadden gehad, bleken betere resultaten te hebben behaald dan zij die sociale vaardigheidstraining hadden gehad, een resultaat dat een jaar na de behandeling behouden bleef.
Hoe een gedragstherapie in een klinische setting wordt uitgevoerd verschilt per instelling; de vorm van gedragstherapie is bovendien in de loop van de tijd veranderd. Meyer (1966) propageerde een behandeling waarin opgenomen patiënten met OCS continu werden blootgesteld aan ‘supervisie’ van het behandelend team, met als doel daardoor ‘ongewenst’ gedrag van de patiënt te voorkomen (respons-preventie). Marks, Hodgson en Rachman (1975) legden bij hun opgenomen patiënten meer nadruk op toepassing van exposure in vivo (gevolgd door respons-preventie), waardoor de praktisch vaak moeilijk te realiseren continue supervisie niet nodig was. Haaijman en Haaijman-Van Breukelen (1997) noemden de mogelijkheid om intensiever te behandelen een van de belangrijkste voordelen van klinische versus poliklinische behandeling.
Het is de bedoeling in dit artikel enig inzicht te geven in de werkwijze en filosofie van een afdeling voor klinische en deeltijdklinische gedragstherapie, de patiëntenpopulatie, en de resultaten van de behandelingen. Hierbij wordt getracht een antwoord te geven op de volgende vragen:
- Levert een (deeltijd)klinische gedragstherapie positieve resultaten op met betrekking tot de aanmeldingsklachten?
- In hoeverre beklijft het behandelresultaat na een jaar na ontslag?
- Is de coping-strategie van opgenomen patiënten te veranderen?
- Spelen persoonlijkheidsstoornissen, zoals gemeten met een zelfbeoordelingsvragenlijst, een rol in het behandelresultaat?
Daarnaast wordt gekeken of verschil in eigenschappen van patiënten (ernst en aard van de klachten bij opname) invloed heeft op de keuze van behandelvorm, de behandelresultaten en de deelname aan de follow-up metingen.
De afdeling voor klinische gedragstherapie in Groningen
Ruim vier jaar geleden, in november 1994, werd een afdeling voor klinische en deeltijdklinische gedragstherapie voor patiënten met voornamelijk ernstige angststoornissen opgericht in de psychiatrische kliniek van het Academisch Ziekenhuis Groningen.
De eerste jaren werd het accent gelegd op de patiëntenzorg en vond er geen gericht wetenschappelijk onderzoek plaats. Hoewel patiëntenzorg de primaire taak van de afdeling is, wordt wel steeds getracht de effectiviteit van de zorg objectief in kaart te brengen door middel van voor- en nametingen. Hierbij wordt het effect van de gehele behandeling gemeten zonder dat eenduidig kan worden aangegeven wat nu precies het helende vehiculum is: de gepleegde gedragstherapeutische interventies, het sociotherapeutische klimaat, psychofarmaca of de aspecifieke therapeutvariabelen.
Kenmerkend voor de opgenomen patiënten is dat allen lijden aan ernstige klachten, die niet of niet afdoende ambulant te behandelen vallen, met als gevolg een vaak langdurig slecht functioneren van de patiënt op relationeel, sociaal en maatschappelijk gebied.
Werk, opleiding en relatie staan veelal onder druk of zijn stukgelopen. De ‘gevolgschade’ van de klachten van onze patiënten vaak groot. Op den duur ontbreekt ieder perspectief. Verder is er stagnatie op maatschappelijk en relationeel gebied, de klachten verergeren, de demoralisatie breidt zich uit en de mogelijkheden tot ‘coping’ nemen uiteraard af. Coping is de manier waarop men met belastende omstandigheden omgaat. Heeft men een adequate coping-stijl, dan kan verwacht worden dat, men belastende omstandigheden beter de baas zal kunnen. Een afwachtende of vermijdende strategie bij situaties die angst oproepen, zal op de lange termijn waarschijnlijk niet verstandig blijken te zijn, zeker wanneer die situaties zich regelmatig voordoen in het dagelijks leven van de patiënt. Volgens de filosofie van de afdeling is het niet alleen van belang om de huidige klachten van patiënten te behandelen, maar ook om hen in de toekomst minder kwetsbaar te maken. Bovendien dient de ‘gevolgschade’ te worden beperkt: gestreefd wordt naar positieve veranderingen op het gebied van relaties, werk en opleiding; veranderingen die ook later nog aanwezig dienen te zijn, bijvoorbeeld bij de follow-up, een jaar na het beëindigen van de behandeling. Belangrijk is of het leven voor de patiënt beter is geworden. Dit hoeft niet te betekenen dat de klachten geheel zijn verdwenen, maar wel dat de patiënt minder kwetsbaar is. Daarmee wordt bedoeld dat belastende gebeurtenissen niet meer leiden tot een zodanige verergering van klachten dat opnieuw gevolgschade optreedt (Rombouts, 1997; 1999).
Werkwijze
De afdeling is onderverdeeld in een klinische en een deeltijdklinische behandelingsunit. Bij de klinische behandeling zijn de patiënten van zondagavond tot en met vrijdagmiddag opgenomen. Ze kunnen het weekend niet op de afdeling doorbrengen. Verpleegkundige zorg is beschikbaar van 7.30 – 23.30 uur; ’s nachts is geen personeel op de afdeling aanwezig. In noodgevallen kan een patiënt een beroep doen op de verpleegkundige nachtdienst binnen de kliniek en via deze ook op psychiatrische en medische hulp. Het voornaamste deel van de interventies vindt overdag plaats; een klein deel op indicatie in de avonduren.
De deeltijdklinische behandeling beslaat vier dagen, van maandag tot en met donderdag, van 9.00 – 17.00 uur. De behandeling start klinisch of deeltijdklinisch, afhankelijk van de indicatie. Zowel klinisch als deeltijdklinisch is de behandelduur maximaal zes maanden, met een mogelijkheid van verlenging tot maximaal acht maanden. De ene behandelvariant kan worden opgevolgd door de andere, waardoor de maximale opnameduur langer dan acht maanden kan worden.
De indicaties voor deeltijd of klinische behandeling verschillen. Bij een deeltijdklinische behandeling dienen patiënten in staat te zijn dagelijks zelfstandig van hun woning naar de kliniek te reizen en daar op tijd aanwezig te zijn. Tevens dient het thuisfront waar de patiënt in verblijft voldoende ondersteunend te zijn. Bij klinische opnames lukt dit allemaal niet meer of kan het thuisfront de last van het leven met de patiënt niet meer aan. Het behandelprogramma is voor beide behandelvormen nagenoeg identiek, zij het dat de klinische behandelvorm meer interventie-mogelijkheden biedt die samenhangen met de aard van het verblijf. Denk aan de wijze waarop de avond wordt doorgebracht, hoe de diverse maaltijden worden gebruikt en hoe de gemeenschappelijke ruimten worden benut. De patiënten worden daarbij nogal nadrukkelijk met hun eigen klachten en die van anderen geconfronteerd. Huishoudelijke taken worden grotendeels bij toerbeurt door de patiënten verricht en waar mogelijk ingepast binnen het individuele behandelprogramma. Juist voor dwangpatiënten is het vaak moeilijk dergelijke taken redelijk uit te voeren.
Belangrijk in de behandelaanpak is de zogenoemde kleinste behandeleenheid (KBE). De KBE werd geïntroduceerd in de gedragtherapeutische kliniek Overwaal te Lent (Stichting Overwaal, 1984). Ze bestaat, naast de patiënt, uit een psychiatrisch verpleegkundige en een gedragstherapeut. Deze kbe stelt een behandelplan op en evalueert de voortgang van de behandeling. Naast gesprekken met de gedragstherapeut en de verpleegkundige volgt de patiënt een programma dat deels is gestandaardiseerd (geldt voor iedere opgenomen patiënt), en deels bepaald wordt door de individuele problematiek. Het vaste programma bevat onder andere een training in sociale vaardigheden, een cognitieve training in groepsverband (Rombouts & Kwee, 1990) en bijeenkomsten waarin in groepsverband werkdoelen voor een korte periode worden afgesproken en geëvalueerd. Op indicatie kan men deelnemen aan een ‘exposure-groep’ waarin individueel of samen met een begeleider geoefend wordt buiten de afdeling. Een gezamenlijke voor- en nabespreking horen hier bij. Eveneens kan op indicatie worden deelgenomen aan creatieve en/of psychomotore therapie. Veel tijd wordt besteed aan de individuele uitwerking van het behandelplan. De patiënten voeren oefeningen uit die zijn toegespitst op hun individuele problematiek. De psychiatrisch verpleegkundige speelt daarbij een belangrijke rol (Ronduite, 1997). Pollard, Merkel en Obermeier benadrukten al in 1986 reeds de rol van de verpleegkundige op een afdeling voor klinische gedragstherapie. Zij kunnen een individueel exposure-programma opzetten en uitvoeren, irrationele gedachten ‘uitdagen’, motiveren tot en begeleiden van exposure- en responspreventie-oefeningen, de patiënt opnieuw kennis laten maken met ‘de maatschappij’ (werk, studie, enz.). Een psychiater is op consultbasis aan de afdeling verbonden; deze is verantwoordelijk voor het psychofarmaca-beleid.
Methode
Patiënten
In de periode van 8-11-1994 tot en met 7-11-1997 werden 123 patiënten opgenomen, 50 mannen en 73 vrouwen, van wie 39 in primaire deeltijdbehandeling en de overige 84 klinisch. Verreweg het grootste gedeelte van de opgenomen patiënten (61%) kreeg de diagnose obsessieve-compulsieve stoornis (OCS); 20% leed aan agorafobie al dan niet gepaard gaande met een paniekstoornis, 5% had een stemmingsstoornis; de overige diagnoses (14%) omvatten onder andere eetstoornissen, sociale fobie, posttraumatische stress-stoornis en hypochondrie.
De jongste patiënt was achttien, de oudste 64 jaar bij opname. De gemiddelde leeftijd bedroeg 31,2 jaar (± 8,6). Vooral personen in de leeftijdsklasse van 26-30 jaar waren ruim vertegenwoordigd. Meer dan de helft (55%) van de opgenomen patiënten woonde alleen (ongehuwd of gescheiden). Slechts 18% van de opgenomen patiënten had inwonende kinderen. Een derde had havo of hoger onderwijs genoten. De grootste groep had mavo of mbo voltooid. Slechts 30% van de opgenomen patiënten functioneerde nog ongeveer op de door hen gekozen wijze binnen het maatschappelijk verkeer (werk, studie, huisvrouw), zij het vaak met moeite. Velen, meer dan de helft, waren afgekeurd of hadden vanwege hun klachten nog nooit een werkkring kunnen aanvaarden. Gerekend vanaf de opnamedatum bestonden de klachten bij 83% van de patiënten langer dan vijf jaar.
Alle patiënten waren eerder behandeld voor hun klachten, vrijwel allemaal met psychotherapie (meestal gedragstherapie) en psychofarmaca. Dat gebeurde doorgaans ambulant, soms ook klinisch (bijv. bij een PAAZ, of in een therapeutische gemeenschap). De patiënten hadden met elkaar gemeen dat voorgaande intensieve behandelingen niet afdoende waren gebleken.
Op het moment van opname gebruikte 70,1% van de patiënten psychofarmaca.
Procedure
Nadat de patiënten tijdens de intakefase waren gediagnostiseerd door een ervaren klinisch psycholoog, werden ten tijde van opname en ontslag, alsmede vier en twaalf maanden na ontslag, een aantal vragenlijsten afgenomen om de behandelresultaten te meten. Naast de Symptom Checklist-90 (SCL-90; Derogatis, 1977; Arrindell & Ettema, 1986) waren dit onder andere de Maudsley Obsessive-Compulsive Inventory (MOCI; Hodgson & Rachman, 1977), de Inventarisatie Dagelijkse Bezigheden (IDB; Kraaimaat & Van Dam-Baggen, 1976), de Beck Depression Inventory (BDI; Beck, Rush, Shaw & Emery, 1979; Beck & Steer, 1987), de Personality Diagnostic Questionnaire-Revised (PDQ-R; Hyler, Skodol, Kellman, Oldham & Rosnik, 1990; Hyler, Skodol, Oldham, Kellman & Doidge, 1992) en de Utrechtse Coping Lijst (UCL; Schreurs, Van de Willige, Brosschot, Tellegen & Graus, 1993), die alle met behulp van de computer werden afgenomen (Rombouts, 1996). Het behandelresultaat werd voor de totale groep patiënten (uitgezonderd de drop-outs) berekend. Omdat de ernst van de klachten, gemeten met de SCL-90 bij de start van de behandeling, voor de groep patiënten die klinisch werd opgenomen niet statistisch significant verschilde van de deeltijdgroep, werden de gegevens van beide groepen bij elkaar gevoegd.
Vanwege het grote aantal patiënten met OCS werden afzonderlijke berekeningen uitgevoerd voor deze subgroep. Ook bij deze patiënten bestond geen statistisch significant verschil op de MOCI- of IDB-opnamemeting tussen de klinische en deeltijdklinische groep, zodat de groepen werden samengevoegd.
Het effect van de behandeling werd bepaald met behulp van een MANOVA, met herhaalde metingen. Tevens werd onderzocht in hoeverre het behandelresultaat 4 en 12 maanden na afloop van de behandeling nog aanwezig was. Het aantal deelnemers aan de analyse varieerde per meetmoment en nam af naarmate het tijdsinterval na het afronden van de behandeling groter was. Daarvoor zijn twee verklaringen te geven. Ten eerste waren nog niet alle opgenomen patiënten klaar met de behandeling op het moment dat deze berekeningen werden uitgevoerd. Van deze groep waren dus nog geen ontslag- en follow-up gegevens voorhanden. Bij sommige patiënten was het ontslag korter dan 4, respectievelijk 12, maanden geleden.
Ten tweede bleek niet iedere patiënt na ontslag bereid of in staat aan de follow-up metingen deel te nemen. Soms wordt dat beïnvloed door een minder goed behandelresultaat, soms mogelijk ook door het succes van een behandeling waardoor een patiënt geen tijd meer kon (of wilde) vrij maken voor een bezoek aan het ziekenhuis.
Om een beeld te geven van de klinische relevantie van de verbetering werd naast de manova de ‘effect size’ berekend. Volgens Cohen (1988) is er bij een effect size van 0,8 of groter sprake van een zeer goed resultaat.
Tevens werd op de diverse meetinstrumenten het verbeteringspercentage berekend tussen de opname en ontslagmeting.
Behandelresultaat
De gemiddelde opnameduur van de patiënten (exclusief de drop-outs) die klinisch waren behandeld bedroeg 21,5 weken, tegenover 22,7 weken voor deeltijdklinische groep. Wanneer klinische behandeling werd opgevolgd door deeltijdklinische behandeling (of het omgekeerde, wat tweemaal voorkwam), bedroeg de totale opnameduur gemiddeld veertig weken. Ongeveer 10% (12/123) van de opgenomen patiënten beëindigde de behandeling tegen ons advies binnen zes weken (drop-outs), de meesten van hen deden dit al binnen de eerste twee weken. De scores van deze twaalf patiënten werden niet in de analyse betrokken.
Gegevens voor de gehele groep
De resultaten zijn weergegeven in tabel 1
| opname (totale groep) | opname | ontslag | na 4 maanden | na 12 maanden | |
| De ‘effect size’ is bepaald van de scores in de kolom vergeleken met de score bij opname. | |||||
| SCL-90 | 225,6 ± 58,0 (n = 112) | 229,6 ± 52 n = 41 | 154,1 ± 41.9 effect size: 1,6 n = 40 | 157,7 ± 43,5 effect size: 1,5 n = 40 | 146,1 ± 38,4 effect size: 1,83 n = 42 |
| BDI | 21,1 ± 9,9 (n = 111) | 21,0 ± 8,6 n = 41 | 9,2 ± 7,8 effect size: 1,43 n = 40 | 10,5 ± 8,9 effect size: 1,2 n = 40 | 8,5 ± 6,9 effect size: 1,61 n = 42 |
| PDQ-R | 41,0 ± 15 (n = 104) | 42,6 ± 14,2 n = 36 | 30,3 ± 13,1 effect size: 0,9 n = 37 | 31,1 ± 14,3 effect size: 0,81 n = 33 | 28,4 ± 15,2 effect size: 0,96 n = 38 |
. Alleen de scores zijn weergegeven van patiënten waarbij de meting van 12 maanden na ontslag beschikbaar was.
Vergelijking van de opnamemetingscores van deze groep met die van de totale groep toonde geen verschillen in ernst van de klachten. De opnamescores van de totale groep zijn tevens (cursief) in de tabel opgenomen.
Met behulp van een manova werd berekend of een statistisch significante verandering over de tijd had plaatsgevonden. Dit bleek het geval voor alle scores van de in tabel 1 genoemde vragenlijsten (p>0.01) op ieder meetmoment in vergelijking met de opnamescore. Alle effect sizes bleken hoog (groter dan 0,8); de effect sizes op de pdq-r waren kleiner dan die op de twee andere vragenlijsten.
Groepsgemiddelden worden bepaald door zowel de goede als de slechte resultaten. Om een meer gedifferentieerd beeld van de resultaten te krijgen werd per individu het percentage verbetering op de SCL-90 berekend ten opzichte van de opnamescore. Hieruit bleek dat 6,5 procent van de patiënten was verslechterd, 72,3 procent 30 procent was verbeterd; 54,3 procent ten minste 50 procent verbeterd, en 22,8 procent ten minste 70 procent verbeterd.
Vergelijking van de ernst van de klachten bij opname en het behandelresultaat met soortgelijke gegevens van vier ‘zuster’instellingen in Nederland, toonde dat de SCL-90-scores op de opnamemeting en behandelresultaat vergelijkbaar waren (zie figuur 1
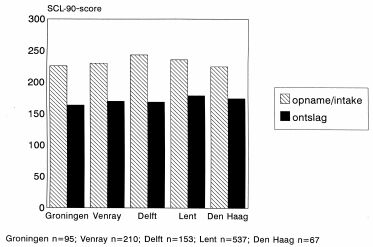
) (Hageman, 1994; Oomen, 1997; Stichting Overwaal, 1997; Berretty & Jacobs, 1998).
Patiënten met OCS
Zoals gezegd kreeg 61% van de opgenomen patiënten obsessieve-compulsieve stoornis (OCS) als diagnose. De behandelresultaten van deze groep zijn weergegeven in tabel 2
| opname (totale groep) | opname | ontslag | na 4 maanden | na 12 maanden | |
| De ‘effect size’ is bepaald van de scores in de kolom vergeleken met de score bij opname. | |||||
| SCL-90 | 226,1 ± 60,3 (n = 68) | 223,0 ± 55,3 (n = 22) | 153,5 ± 42,8 effect size: 1,41 (n = 22) | 159,2 ± 38,1 effect size: 1,34 (n = 21) | 147,5 ± 41,1 effect size: 1,55 (n = 23) |
| BDI | 22,3 ± 9,7 (n = 68) | 21,6 ± 8,3 (n = 22) | 8,8 ± 7,9 effect size: 1,58 (n = 22) | 9,6 ± 8,2 effect size: 1,45 (n = 21) | 8,3 ± 6,3 effect size: 1,81 (n = 23) |
| MOCI | 16,0 ± 6,5 (n = 68) | 16,0 ± 7,7 (n = 22) | 7,5 ± 5,1 effect size: 1,3 (n = 22) | 9,6 ± 6,4 effect size: 0,9 (n = 21) | 8,2 ± 6,9 effect size: 1,07 (n = 23) |
| IDB | 101,7 ± 23,3 (n = 67) | 100,9 ± 26,6 (n = 22) | 76,5 ± 22,4 effect size: 0,99 (n = 22) | 80,8 ± 21,2 effect size: 0,83 (n = 21) | 76,0 ± 19,7 effect size: 1,07 (n = 23) |
| PDQ-R | 42,0 ± 15,3 (n = 67) | 41,7 ± 13,1 (n = 21) | 27,7 ± 11,9 effect size: 1,12 (n = 22) | 29,4 ± 13,8 effect size: 0,91 (n = 20) | 25,6 ± 14,3 effect size: 1,2 (n = 22) |
. Ook hier zijn alleen de resultaten opgenomen van de patiënten van wie alle metingen, tot en met de twaalfmaands follow-up, beschikbaar waren.
Vergelijking van deze groep met de totale groep wat betreft ernst van de klachten op de opnamemeting toonde geen verschillen. Ook hier zijn de opnamescores van de totale groep (cursief) in de tabel opgenomen.
De patiënten met ocs bleken sterk verbeterd. Met behulp van een MANOVA werd berekend of de verandering in de tijd statistisch significant was. Dat bleek voor alle vragenlijsten in tabel 2 op alle meetmomenten in vergelijking met de opnamescore het geval te zijn (p < 0.01). Ook bij de patiënten met OCS werd per individu het percentage verbetering op de MOCI berekend ten opzichte van de opnamescore. Hieruit bleek dat 4% van de behandelde patiënten waren verslechterd, 63% ten minste 30% was verbeterd; 40% ten minste 50% verbeterde, en 25% ten minste 70% verbeterde.
Opvallend was dat bij de patiënten met OCS de effect sizes volgens de pdq-r vergelijkbaar waren met die volgens de klachtenlijsten. Bij de gehele groep waren deze kleiner (zie tabel 1).
Coping
De Utrechtse Coping Lijst (UCL) meet een aantal zogenoemde ‘coping-stijlen’. De gemiddelde scores op de subschalen van de ucl op drie verschillende meetmomenten zijn weergegeven in figuur 2

-scores bij opname, ontslag en twaalf maanden na ontslag, alsmede de
UCL
-scores van een normgroep (NORM
) gezonde mensen (n = 231, vrouwen tussen 25 en 35 jaar) als vermeld in de handleiding van de
UCL
(Schreurs et al., 1993). act = actief aanpakken; pal = palliatieve reactie; afw = vermijden; soc = sociale steun zoeken; pas = passief reactiepatroon; emo = expressie van emoties; com = geruststellende gedachten. 2a: gehele groep, n = 39; 2b:
OCS
-groep, n = 21; 2c: niet-
OCS
-groep, n = 18. Alleen patiënten van wie op elk meetmoment een score beschikbaar is, zijn in de figuren weergegeven. * = significant verschil ten opzichte van de opnamescore (p < 0.05).
. Alleen de scores van patiënten die aan alle metingen hebben meegedaan zijn weergegeven. Ter vergelijking is de score van een ‘gezonde’ normgroep uit de handleiding van de UCL weergegeven. Gekozen is voor de groep vrouwen van 25-35 jaar, aangezien vrouwen van die leeftijdsklasse in ons patiëntenbestand het best vertegenwoordigd waren.
Figuur 2a bevat de scores van alle opgenomen patiënten, exclusief de drop-outs; figuur 2b bevat dezelfde scores van de OCS-groep; figuur 2c geeft de scores van de groep patiënten die niet de diagnose ocs (niet-OCS) kregen. Vergelijking van de opnamescores van de OCS-groep met die van de overige patiënten gaf geen significante verschillen, behalve op de subschaal Expressie van emoties, waarin het uiten van kwaadheid en ergernis en het afreageren van spanning als coping-strategie wordt gemeten. De patiënten met OCS maakten bij opname statistisch significant vaker gebruik van deze strategie dan de groep overige patiënten (F: 5.2; p < 0.03).
In hoeverre veranderen nu de coping-strategieën ten gevolge van de behandeling? Zowel de resultaten van de gehele groep als de OCS- en niet-OCS-groepen lieten zien dat enkele coping-stijlen (Vermijden/afwachten en Passief reageren) significant verbeterden, een verbetering die twaalf maanden na ontslag nog steeds bleek te bestaan. Dit gold voor alle groepen. Geconcludeerd kan worden dat alle patiënten problemen minder uit de weg gingen en zich minder volledig door een probleem in beslag lieten nemen. De coping-stijl Actief aanpakken verbeterde in de niet-OCS-groep, maar dit gebeurde niet in de groep van patiënten mét OCS. In de laatstgenoemde groep werd gevonden dat de patiënten na de behandeling meer gebruik maakten van Geruststellende gedachten als coping-stijl.
Geen statistisch significant verschil werd gevonden tussen de resultaten op de coping-stijlen van de ontslagmeting vergeleken met die van de twaalfmaands follow-up; de coping-stijlen waren dus bij follow-up in grote lijnen gelijk gebleven. De effect sizes bevestigden dit beeld grotendeels; op de copingstijl Passief reageren waren ze in alle groepen groter dan 0,8; op Vermijden/afwachten groter dan 0,72.
Voor Actief aanpakken waren de effect sizes in de OCS-groep respectievelijk 0,66 en 0,27, in de niet-OCS-groep respectievelijk 1,1 en 0,8 bij ontslag en twaalf maanden daarna.
Als coping-mechanismen een rol spelen bij het ontstaan of in stand houden van de klachten dan rijst de vraag in hoeverre het bestaan van bepaalde coping-strategieën bij opname een voorspellende waarde heeft voor het behandelresultaat. Er blijkt geen significante correlatie te bestaan tussen de procentuele verbetering op grond van de SCL-90 en de UCL-scores bij opname.
Persoonlijkheidsstoornissen
De PDQ-R-scores correleren significant met de opname-scores op de SCL-90 (n = 104; r = 0,65; p < 0,001). Ook bij de scores van de ontslagmeting en de na twaalf maanden gehouden follow-up meting bestaat deze correlatie tussen de scores op de SCL-90 en de pdq-r (resp. n = 89; r = 0,58; p < 0,001 en n = 38; r = 0,65; p < 0,001). De berekende effect sizes op grond van de PDQ-R-scores waren lager dan de effect sizes op grond van de scl-90 en BDI-scores, tenminste als naar de scores van de gehele groep opgenomen patiënten wordt gekeken.
Om na te gaan of persoonlijkheidskenmerken bij opname voorspellend waren voor het behandelresultaat, werd het percentage van verbetering tussen de opname- en de ontslagmeting van de SCL-90 gecorreleerd met de opnamemeting van de PDQ-R. De gevonden correlatie was niet significant (r = 0,025; n = 87; p = 0,8).
Andere aspecten
Bij het analyseren van de gegevens bleken een aantal aspecten naar voren te komen die niet direct een relatie hebben tot de in de inleiding genoemde vraagstelling, maar die toch het vermelden waard zijn.
Opmerkelijk vinden wij het gegeven dat de ernst van de klachten bij opname, gemeten met de SCL-90, van de mensen die in primaire deeltijdbehandeling werden opgenomen, niet verschilde van de klinisch opgenomen patiënten. Als verder naar verschillen wordt gezocht in de scores op de gebruikte vragenlijsten tussen deze twee groepen dan blijkt alleen de mate van depressiviteit bij de klinisch opgenomen mensen ernstiger te zijn dan de in deeltijd behandelde mensen (gemiddelde BDI-score resp. 17,8 voor de deeltijdklinische groep en 22,6 voor de klinische groep; verschil is significant p = 0,02). Er blijkt geen verschil te bestaan tussen de behandelgroepen wanneer we ons op de pdq-r-scores baseren.
Eerder veronderstelden we dat het geringere aantal deelnemers aan de follow-up metingen mogelijk mede werd veroorzaakt door een minder goed behandelresultaat. Als die veronderstelling juist is zouden de patiënten die een jaar na het afsluiten van de behandeling deelnamen aan de follow-up meting overwegend mensen moeten zijn met een goed behandelresultaat. Voor deze veronderstelling blijkt inderdaad enige ondersteuning te vinden. 38% van de deelnemers aan de tweede follow-up meting behaalde een verbetering van ten hoogste 50% als gemeten met de SCL-90, terwijl 62% van de deelnemers aan de tweede follow-up meting aan het einde van de behandeling ten minste 50% verbetering op de SCL-90 scoorde.
Ook werd bij de patiënten met OCS berekend of het behandelresultaat mogelijk van invloed is op de bereidheid tot deelname aan de follow-up metingen. 64% van de OCS-patiënten die deelnamen aan de laatste follow-up meting bleek aan het einde van de behandeling een resultaat te hebben behaald van ten hoogste 50%, als gemeten met de MOCI. 36% van de OCS-deelnemers aan de laatste meting scoorde aan het einde van de behandeling een verbetering van meer dan 50% op MOCI. Bij de OCS-patiënten kan derhalve niet worden gesteld dat zij niet aan de follow-up meting willen meedoen vanwege een minder goed behandelresultaat.
Tevens werd gekeken of ernst van de persoonlijkheidspathologie als gemeten bij opname van invloed zou kunnen zijn op de participatie aan de laatste follow-up meting. Daartoe werd de mediaan van de PDQ-R-opnamescores berekend en vervolgens de gehele groep in hoog scoorders (veel persoonlijkheidsproblematiek) en laag scoorders onderverdeeld. Vervolgens werd bekeken in welke groep de deelnemers aan de laatste follow-up meting vielen. De hoog scoorders waren statistisch significant meer vertegenwoordigd (Chi Kwadraat score: 53,5; df = 35; p < 0,02). Men zou kunnen veronderstellen dat de ernst van persoonlijkheidsproblematiek bij opname een voorspeller zou kunnen zijn voor de bereidheid tot deelname aan de follow-up metingen.
Beschouwing
Nagegaan werd welke de resultaten zijn van (deeltijd)klinische gedragstherapie van patiënten met chronische of recidiverende angststoornissen, bij wie eerdere behandelingen (zoals klinisch, ambulant, medicamenteus) onvoldoende effect sorteerden. Klinische gedragstherapie kent een aantal specifieke problemen vergeleken met een poliklinische behandeling. De patiëntenpopulatie is doorgaans ‘moeilijker’, soms zijn de klachten ernstiger, hoewel dit niet altijd het geval is (Meesters, 1997). Duidelijk is wel dat de opgenomen patiënten onvoldoende baat hebben bij een poliklinische aanpak. Soms is het niet de ernst van de klacht maar de chroniciteit ervan die de aanleiding vormt tot opname (Scott, 1988). In de beschreven populatie bestonden de klachten bij 83% van de patiënten op het moment van opname langer dan vijf jaar (soms veel langer).
Een groot verschil met een wekelijks contact op een polikliniek is natuurlijk de ‘setting’. In tegenstelling tot wat veelal op een polikliniek gebeurt, komen de opgenomen patiënten in aanraking met allerlei ziektebeelden van opgenomen patiënten en komen zij in aanraking met een multidisciplinair samengesteld behandelteam in plaats van één gedragstherapeut.
De patiënten werden behandeld vanuit een model dat gebaseerd is op de hypothese dat door de lange duur van de klachten vicieuze cirkels zijn ontstaan, gevormd door de ernst van de klachten, falende coping-mogelijkheden en de opgetreden gevolgschade. Klinische gedragstherapie blijkt tot goede resultaten te leiden bij deze ernstige, vaak chronische angststoornissen die ten minste een jaar na ontslag nog steeds beklijven. Ook de behandelresultaten van de OCS-groep zijn betekenisvol als men bedenkt dat een verbetering van ten minste 30% door Foa, Grayson, Steketee, Turner en Latimer (1983) en Hoogduin (1987) als succesvol gekwalificeerd wordt bij de resultaten van de behandeling van patiënten met OCS.
Onze behandelresultaten van de patiënten met OCS zijn vergelijkbaar met de resultaten die Berretty (1997) beschreef na klinische gedragstherapie van patiënten met ernstige dwangstoornissen. In die studie werd voor het beschrijven van het behandelresultaat gebruik gemaakt van de IDB. De patiënten verbeterden na behandeling van een gemiddelde IDB-score van 109 bij opname naar een gemiddelde score van 84 bij ontslag. In onze kliniek werd een behandelresultaat waargenomen van een gemiddelde score bij opname van 101,7 naar een gemiddelde score bij ontslag van 79,0. In een studie waarbij het gebruik van de MOCI werd vergeleken met dat van de idb bij opgenomen patiënten met ocs, bleek dat beide instrumenten even goed in staat waren de verbetering van een behandeling te meten (Meesters, 1997).
Vergelijking met de behandelresultaten elders, zoals bijvoorbeeld weergegeven in een meta-analyse van 86 studies naar de behandeling van ocs ( Van Balkom, Van Oppen, Vermeulen, Van Dyck, Nauta en Vorst; 1994) is niet goed mogelijk. In die studie werden voor diverse behandelvormen voor patiënten met OCS effect sizes gevonden op grond van zelfbeoordelingsvragenlijsten op diverse meetmomenten. Bij (cognitieve) gedragstherapie werd aan het eind van de behandeling een effect size bepaald van 1,31 en bij follow-up na 6-12 maanden van 1,11. Bij gedragstherapie gecombineerd met antidepressieve medicatie werd aan het eind van de behandeling een effect-size gevonden van 0,82 en na follow-up van 6-12 maanden 0,74. In onze studie zijn de effect sizes op grond van de MOCI bij ontslag 1,3 en bij follow-up na 12 maanden 1,07, en op grond van de SCL-90 bij ontslag 1,41 en bij follow-up na 12 maanden 1,55. Gezien de aard van onze behandeling zou deze het best te vergelijken zijn met gedragstherapie gecombineerd met een antidepressivum, hoewel medicatie niet altijd werd voorgeschreven. Hoewel de resultaten van de hier beschreven (deeltijd)klinische gedragstherapie zeker niet onder doen voor die welke in de meta-analyse van Van Balkom et al. zijn weergegeven, zou het onjuist zijn een directe vergelijking te maken. In de meta-analyse zijn studies opgenomen met een welomschreven behandelvorm die poliklinisch werd uitgevoerd. De patiënten die in deze studies succesvol werden behandeld zouden niet bij ons in behandeling gekomen zijn. Juist de groep die ambulant niet succesvol te behandelen bleek werd op de afdeling opgenomen. Dat de hier gepresenteerde behandelresultaten over het geheel genomen niet onder doen voor de in de studie van Van Balkom et al. (1994) genoemde, of deze in sommige opzichten minstens evenaren, geeft de legitimatie voor de ‘dure’ (deeltijd)klinische behandelvorm. Blijkbaar is het mogelijk om binnen de groep die geen baat vindt bij poliklinische gedragstherapie goede resultaten te behalen door middel van (deeltijd)klinische gedragstherapie. Van den Hout et al. (1988) vonden geen statistisch significant verschil in behandeleffect tussen een ambulant behandelde en een klinisch behandelde groep patiënten met OCS en suggereerden daarbij dat het economisch gezien wellicht te verkiezen is deze patiënten poliklinisch te behandelen. Dat argument speelt bij de door ons beschreven groep niet. Alle opgenomen patiënten werden eerder ambulant zonder of met onvoldoende resultaat behandeld. In de studie van Van den Hout et al. is voor de beschreven klinisch behandelde groep onduidelijk of die eerder ambulant is behandeld, wat de auteurs trouwens ook zelf al constateerden. Een ander verschil was dat de duur van de klachten bij de klinisch behandelde groep tweemaal zo lang was als de poliklinisch behandelde groep. De studie van Van den Hout et al. kan dan ook eerder worden gezien als een stimulans tot verder gedegen onderzoek naar de resultaten van verschillende behandelvormen dan als een definitief antwoord op de vraag of klinische gedragstherapie meerwaarde heeft boven een poliklinische behandeling.
De relatie tussen de mate van persoonlijkheidsproblematiek bij opname en de verbetering in klachten is niet echt duidelijk. Het door ons gebruikte meetinstrument is overgevoelig voor het meten van persoonlijkheidsstoornissen en overschat dus het aantal patiënten met ‘echte’ persoonlijkheidsstoornissen (Hyler et al., 1992). Hiermee rekening houdend is het echter een nuttig instrument voor de klinische praktijk (Knoppert-Van der Klein & Hoogduin, 1999), vooral voor globale screening.
Er blijkt een duidelijke relatie tussen de PDQ-R- en de SCL-90-scores, zowel bij opname als ontslag. Dit wekt de suggestie dat de pdq-r niet goed in staat is onafhankelijk van het toestandsbeeld persoonlijkheidsstoornissen te meten. Er blijkt geen verband te bestaan tussen de procentuele verbetering op grond van de SCL-90-scores en de PDQ-R-scores bij opname. Voorzichtig zou kunnen worden geconcludeerd dat aanwezigheid van persoonlijkheidsstoornissen zoals gemeten met de PDQ-R geen duidelijke rol speelde in de mate waarin de behandeling succesvol was. Deze conclusie komt overeen met hetgeen Van Velzen, Emmelkamp en Scholing (1997) vonden bij de gedragstherapeutische behandeling van een populatie patiënten met een sociale fobie. De behandeling bleek even effectief, of er nu wel of niet gelijktijdig sprake van de aanwezigheid van een of meerdere persoonlijksheidsstoornissen was. Dreessen, Arntz, Luttels en Sallaerts (1994) deden een gelijksoortige bevinding bij mensen die leden aan een paniekstoornis met of zonder agorafobie en andere angststoornissen. Deze werden behandeld met cognitieve gedragstherapie, waarbij het resultaat niet werd beïnvloed door het wel of niet gelijktijdig aanwezig zijn van een persoonlijkheidsstoornis.
Duidelijk wordt dat het verzamelen van gegevens op ieder gewenst meetmoment, ook wanneer de patiënten vier, respectievelijk twaalf, maanden met ontslag zijn, niet altijd eenvoudig is. Door alleen patiënten in de analyse te betrekken van wie op ieder meetmoment gegevens beschikbaar zijn, kan een te positief beeld van de werkelijkheid ontstaan. Het is dus van belang na te gaan waarom sommige mensen niet aan vervolgmetingen hebben deelgenomen. Vanwege het ontbreken van verschillen in scores bij opname van de groep waarbij geen vervolgmetingen zijn verricht, zou men kunnen veronderstellen dat het beloop voor beide groepen ongeveer hetzelfde zal zijn geweest. Om die conclusie te onderbouwen zijn echter gegevens van beide groepen nodig.
Gedurende de behandeling was er naast de interventies voor de aanmeldingsklachten veel aandacht voor het bewerken van de zogenaamde ‘gevolgschade’. Dit geldt voor zowel de korte als de lange termijn. Met betrekking tot de korte termijn lijkt (deeltijd)klinische behandeling de demoralisatie en inactiviteit ten gevolge van de klachten te doorbreken. Met betrekking tot het doorbreken van de gevolgschade op de langere termijn is er, binnen het afdelingsprogramma, ruimte om geleidelijk de oorspronkelijke werk-, studie-, vrijwilligers- of huishoudelijke activiteiten weer op te pakken. Een van de onderdelen van de behandeling is het (opnieuw) verwerven van deze gestructureerde bezigheden, dus vooral om de gevolgschade te doorbreken. Voorts betekent dit het testen van de coping-mogelijkheden in een niet-therapiesituatie. Deze aanpak past goed in het kwetsbaarheidsmodel van Rombouts (1997; 1999), een gedragstherapeutische variant overigens van het kwetsbaarheidsmodel van Ormel (1997). De in deze studie gevonden blijvende verbetering van een aantal coping-stijlen kan worden gezien als ondersteuning van dit model. Overigens moet worden opgemerkt dat het passieve reactiepatroon (UCL-pas) als coping-stijl sterk correleert met depressie (Schreurs et al., 1993). Aangezien het depressieve toestandsbeeld zoals gemeten met de BDI, na behandeling een grote verbetering laat zien, en deze verbetering ook bij de follow-up metingen nog steeds zichtbaar is, is het niet zo vreemd dat deze coping-strategie positief is veranderd.
Door vrij snel in de behandeling aandacht te besteden aan de ‘gevolgschade’, de beperkte opnameduur, het steeds stellen van nieuwe doelen en het feit dat de behandeling of in werkweekvorm (de weekeinden thuis) of in deeltijdvorm (iedere avond thuis) wordt aangeboden, maakt de kans op hospitalisatie gering. De voordelen van een werkweekbehandeling werden eerder door Kwee en Taams beschreven (1990) .
De werkwijze op de afdeling is patiëntvriendelijk en vooral individueel gericht. Deze behandeling bestaat uit vele componenten. In deze studie lijkt ons aannemelijk gemaakt dat het geheel van deze componenten goede resultaten oplevert. Welke componenten daarbij het zwaarst wegen is niet duidelijk. In het verlengde hiervan ligt de vraag of het onderzoek op een dergelijke afdeling zich moet beperken tot globale ; of dat juist getracht moet worden variabelen te isoleren om ze op hun effectiviteit te toetsen.
Wellicht is een nog interessantere vraagstelling: wat zijn de kenmerken van de (deeltijd)klinisch opgenomen patiënten in vergelijking met een populatie die wel baat vindt bij een poliklinische behandeling, met daaruit voortvloeiend overwegingen over het voorkomen van terugval. Blijkbaar kan een groot gedeelte van de patiënten weer op het goede spoor worden gezet. Het is de vraag of dit behandelresultaat ook op langere termijn beklijft. Gezien de hoge kans op terugval bij depressie en angst (Ormel, 1997) is deze onderzoeksvraag ook voor de patiënten van groot belang.
Dank
De auteurs zijn Carol van Velzen en Agnes Scholing erkentelijk voor hun waardevolle opmerkingen en suggesties bij eerdere versies van dit manuscript.
Summary
Data on treatment results of inpatient behavioural therapy of patients with severe anxiety disorders are rare. In this article the treatment results of inpatient behavioural therapy in a recently opened unit are presented. Besides these treatment results, the treatment philosophy and the way of treating are described. The results show that complaints substantially improved after treatment. Some coping styles improved too, which probably makes it possible for patients to cope with future problems more adequately. A year after the end of the therapy, treatment results still continue to exist.
Referenties
Arrindell, W.A., & Ettema, J.H.M. (1986). SCL-90. Handleiding bij een multidimensionele
psychopathologie-indicator. Lisse: Swets & Zeitlinger.
Balkom, A.J.L.M van, Oppen, P.van, Vermeulen, A.W.A., Dyck, R van, Nauta, M.C.E., & Vorst, H.C.M. (1994). A meta-analysis on the treatment of obsessive compulsive disorder: a comparison of antidepressants, behavior, and cognitive therapy. Clinical Psychology Review 14, 259-38.1.
Beck, A.T., Rush, A.J., Shaw, B.F., & Emery, G. (1979). Cognitive therapy of Depression. New York: Guilford Press.
Beck, A.T., & Steer, R.A. (1987). Beck Depression Inventory. Manual. New York: The Psychological Corporation, Harcourt Brace Jovanovich.
Berretty, E. (1997). Intensieve gedragstherapie bij ernstige dwangstoornissen. Directieve Therapie, 17, 244-257.
Berretty, E.W., & Jacobs, C.A.P. (1998). Evaluatie van een klinische behandeling bij OCD: een replicatie. Gedragstherapie, 31, 291-296.
Bowers, W.A. (1990). Treatment of depressed in-patients. Cognitive therapy plus medication, relaxation plus medication, and medication alone. British Journal of Psychiatry, 156, 73-78.
Calvocoressi, L., McDougle, C.I., Wasylink, S., Goodman, W.K., Trufan, S.J., & Price L.H. (1993). Inpatient treatment of patients with severe obsessive-compulsive disorder. Hospital and Community
Psychiatry, 44, 1150-1154.
Cohen, J. (1988): Statistical Power Analysis for the Behavioral Sciences. Hillsdale, New Jersey: Lawrence Erlbaum.
Derogatis, L.R. (1977). SCL-90. Administration, scoring and procedures manual I for the R(evised)
version and other instruments of the psychopathology rating scales series. Baltimore Md. Clinical Psychometrics Research Unit, John Hopkins University School of Medicine.
Dreessen, L., Arntz, A., Luttels, C., & Sallaerts, S. (1994). Personality disorders do not influence the results of cognitive behavior therapies for anxiety disorders. Comprehensive Psychiatry 35, 265-274.
Drummond, L.M. (1993). The treatment of severe, chronic, resistant obsessive-compulsive disorder. An evaluation of an in-patients programme using behavioural psychotherapy in combination with other treatments. British Journal of Psychiatry, 163, 223-229.
Foa, E.B., Grayson, J.B., Steketee, G.S., Doppelt, H.G., Turner, R.M., & Latimer, P.R. (1983). Success and failure in the behavioral treatment of obsessive-compulsives. Journal of Consulting and
Clinical Psychology, 51, 287-297.
Haaijman, W.P., Haaijman-van Breukelen, J.J. (1997). Practical example of an inpatient treatment programme. In J.A Den Boer & H.G.M. Westenberg (Eds.), Focus in Obsessive-Compulsive
Spectrum Disorders (pp. 169-184). Amsterdam: Syn-Thesis Publishers.
Hageman, W.J.J.M. (1994). De multimodale behandeling op de afdeling gedragspsychotherapie van het Psychiatrisch Centrum Joris in Delft. In M.G.T. Kwee & M.K. Kwee-Taams (red.), Klinische gedragstherapie in Nederland en Vlaanderen (pp. E1-E111). Delft: Eburon.
Hodgson, R.J., & Rachman, S. (1977). Obsessional-compulsive complaints. Behaviour Research and Therapy, 15, 389-395.
Hoogduin, C.A.L. (1987). Follow-up bij patiënten met een dwangneurose. Tijdschrift voor
Psychiatrie, 29, 389-395.
Hout, M. van den, Emmelkamp, P., Kraaykamp, H., & Griez, E. (1988). Behavioral treatment of obsessive-compulsives: inpatient vs outpatient. Behaviour Research and Therapy, 26, 331-332.
Hyler, S.E., Skodol, A.E., Kellman, H.D., Oldham, K.M., & Rosnik, L. (1990). Validity of the Personality Diagnostic Questionnaire-Revised: comparison with two structured interviews. American Journal of Psychiatry, 147, 1043-1048.
Hyler, S.E., Skodol, A.E., Oldsham, J.M., Kellman,H.D., & Doidge, N. (1992). Validity of the Personality Diagnostic Questionnaire-Revised: A replication in an outpatient sample. Comprehensive
Psychiatry, 33, 73-77.
Knoppert-Klein, E.A.M. van der, & Hoogduin, C.A.L. (1999). Persoonlijkheidsstoornissen volgens de Personality Diagnostic Questionnaire-Revised (PDQ-R) bij patiënten met een bipolaire stoornis. Een replicatieonderzoek. Tijdschrift voor Psychiatrie, 41, 67-73.
Kraaimaat, F.W., & Van Dam-Baggen, C.M.J. (1976). Ontwikkeling van een zelfbeoordelingslijst voor obsessief-compulsief gedrag. Nederlands Tijdschrift voor de Psychologie, 31, 201-211.
Kwee, M.G.T. (1984). Klinische multimodale gedragstherapie: Verkennend onderzoek naar effekt, proces en voorspellende factoren bij chronische fobieën en dwangneurosen. Lisse: Swets & Zeitlinger.
Kwee, M.G.T., & Taams, M.K. (1990). Werkweekbehandeling gedragstherapie, een nieuwe verstrekking? Gedragstherapie, 23, 179-194.
Marks, I.M., Hodgson, R., & Rachman, S. (1975). Treatment of chronic obsessive compulsive neurosis by in-vivo exposure: a 2 year follow-up and issues in treatment. British Journal of Psychiatry, 127, 349-364.
Meesters, Y. (1997). Twee dwang-vragenlijsten bij OCD patiënten: de MOCI en de IDB. Gedragstherapie, 30, 103-112.
Megens, J., & Vandereycken, W. (1988). Hospitalization of Obsessive-Compulsive Patients: The ‘Forgotten’ Factor in the Behavior Therapy Literature. Comprehensive Psychiatry, 30, 161-169.
Meyer, V. (1966). Modification of expectations in cases with obsessional rituals. Behaviour Research
and Therapy, 32, 273-280.
Miller, I.W., Norman, W.H., & Keitner, G.I. (1989). Cognitive-behavioral treatment of depressed inpatients: six and twelve month follow-up. American Journal of Psychiatry, 146, 1274-1279.
Oomen, J. (1997). Vijf jaar klinische gedragstherapie in getallen. Venray: Vincent van Gogh Instituut.
Ormel, J. (1997). Kwetsbare mensen. Rede uitgesproken bij de aanvaarding van de leerstoel Sociale Psychiatrie aan de Faculteit der Medische Wetenschappen van de Rijksuniversiteit Groningen. Groningen: Rijksuniversiteit Groningen, Sociale Psychiatrie, Vakgroep Psychiatrie.
O’Sullivan, G., Noshirvani, H., Marks, I., Monteiro, W., & Lelliot, P. (1991). Six-year follow-up after exposure and clomipramine therapy for obsessive compulsive disorder. Journal of Clinical
Psychiatry, 52, 150-155.
Pollard, C.A., Merkel, W.T., & Obermeier, H.J. (1986). Inpatient behavior therapy: the St. Louis University model. Journal of Behavioural and experimental Psychiatry, 17, 233-243.
Rombouts, A.J.A.J., & Kwee, M.G.T. (1990). De G-training: een cursus over denkpatronen. In M.G.T. Kwee (red.), Denken en doen in psychotherapie (pp. 336-360). Den Haag: East/west.
Rombouts, A.J.A.J. (1997). Angststoornissen: wanneer is psychopathologie ernstig? Presentatie op de Najaarsconferentie van de Vereniging voor Gedragstherapie. Veldhoven, 23-24 oktober.
Rombouts, A.J.A.J. (1999, in voorbereiding). Angststoornissen en kwetsbaarheid: een model voor probleemanalyse.
Rombouts, R. (1996). CDL Testmanager. Groningen: Buro TesteR.
Ronduite, K. (1997). De rol van de verpleegkundige op een gedragstherapeutische afdeling. Presentatie op de Najaarsconferentie van de Vereniging voor Gedragstherapie. Veldhoven, 23-24 oktober.
Schreurs, P.J.G., Willige, G. van de, Brosschot, J.F., Tellegen, B., & Graus G.M.H. (1993). De
Utrechtse Coping Lijst: UCL. Omgaan met problemen en gebeurtenissen. Herziene handleiding. Lisse: Swets & Zeitlinger B.V.
Scott, J. (1988). Cognitive therapy with depressed inpatients. In W. Dryden & P. Trower (Eds.), Developments in cognitive psychotherapy (pp: 177-189). London: Sage Publications Ltd.
Stichting Overwaal (1984): Tien jaar klinische gedragstherapie. Lent: Stichting Overwaal.
Stichting Overwaal (1997): Jaarverslag 1996. Lent: Stichting Overwaal.
Thase, M.E., & Wright. J.H. (1991). Cognitive behavior therapy manual for depressed inpatients: a treatment protocol outline. Behavior Therapy, 22, 579-595.
Thornicroft, G., Colson. L., & Marks I. (1991). An in-patient behavioural psychotherapy unit. Description and Audit. British Journal of Psychiatry, 158, 362-367.
Velzen, C.J.M van, Emmelkamp, P.M.G., & Scholing. A. (1997). The impact of personality disorders on behavioral treatment outcome for social fobia. Behaviour Research and Therapy 35, 889-900.
Wampold, B.E. (1997). Methodological problems in identifying efficacious psychotherapies. Psychotherapy Research, 7, 21-43.
