DT-19-04-355.pdf 686.32 KB 476 downloads
Eye Movement Desensitization and Reprocessing ...Deze bijdrage was mogelijk dankzij de financiële bijdrage van de Stichting Achmea Slachtoffer en Samenleving aan het project ‘Kwaliteit Slachtofferhulp’.
Samenvatting
Dit onderzoek bij verkeersslachtoffers met whiplash-klachten maakte deel uit van een omvangrijker studie naar de kwaliteit van hulpverlening aan slachtoffers van verkeersongevallen, in het kader van het Achmea-project ‘Kwaliteit Slachtofferhulp’. Gerapporteerd wordt een viertal gevalsbeschrijvingen van patiënten met chronische whiplash-klachten. Vier vrouwen die gemiddeld 22 maanden geleden bij een auto-ongeval betrokken waren, werden tweemaal anderhalf uur behandeld met Eye Movement Desensitization and Reprocessing (EMDR). Voor en na de behandeling werden de Symptom Checklist 90 (SCL-90) en de Schokverwerkingslijst (SVL) afgenomen. Vergelijking van voor- en nameting toonde een duidelijke afname van klachten, onder meer op Herbeleving en Vermijding (SVL) en Somatisatie, Angst, Depressie, Slaapproblemen, Wantrouwen en Interpersoonlijke Sensitiviteit (SCL-90). Deze resultaten zijn hoopgevend: EMDR bleek bij te dragen aan een verzachting van traumasymptomen. In verder onderzoek zouden de effecten en onderliggende mechanismen van emdr bij een grotere groep chronische whiplash-patiënten bestudeerd moeten worden.
Inleiding
In ons land zijn jaarlijks vele duizenden slachtoffers betrokken bij een verkeersongeval. Schattingen lopen uiteen van circa 90.000 (Hofman, Kleber & Brom, 1990) tot zo’n 250.000 personen (Kosto, 1997). Over de fysieke en materiële consequenties van een verkeersongeval en over verkeersveiligheid is de afgelopen decennia veel gepubliceerd (Brom, Kleber & Hofman, 1993; Goldberg & Gara, 1990; Mitchell, 1997). De psychische gevolgen van verkeersongevallen bleven daarentegen onderbelicht (Atchison & McFarlane, 1997; Blanchard & Hickling, 1997; Hofman et al., 1990; Mayou, 1997; Mitchell, 1997). De laatste tijd signaleert men na een ernstig ongeval echter steeds vaker uiteenlopende psychische gevolgen, waaronder posttraumatische stress-stoornissen, acute stress-reacties, reisfobie en depressieve klachten. Mayou (1996 , 1997) en Blanchard en Hickling (1997) bieden hiervan een uitgebreid en gedetailleerd overzicht.
Ook bij een whiplash wordt aan psychische componenten een cruciale rol toebedacht. Verkeersongevallen, met name kop-staartbotsingen, kunnen resulteren in een overstrekking (hyperflexie/hyperextensie) van de nek. Het hoofd maakt tijdens de aanrijding een snelle beweging naar voren en naar achteren, waarbij de nek enige centimeters uitgerekt kan worden. Het gevolg hiervan is volgens Broos en Stoffelen (1992) : ‘…een complex trauma, veelal geassocieerd met uitgesproken weke-delen letsels ter hoogte van de cervicale wervelzuil. De mogelijkheid bestaat dat (tengevolge van het ongeval) veranderingen optreden in de cerebrale, musculaire en zelfs skeletale functies gedurende een zeer langdurige periode.’ Wismans en Huijskens (1994) schatten het aantal verkeersslachtoffers met een whiplash op 15.000 à 30.000 personen per jaar. Rond de zeventig procent van hen herstelt op eigen kracht, binnen enkele maanden na het ongeval (Lee, Giles & Drummond, 1992; Mitchell, 1997; Radanov, Di Stefano, Schnidrig & Ballinary, 1991).Wanneer de klachten langer dan zes maanden aanhouden, spreekt men van een chronische whiplash (late whiplash syndrome). Vooral hier acht men psychische componenten van belang bij het voortduren van klachten (Di Stefano & Radanov, 1995; Jaspers, 1997; Jolles, 1992; Lee et al., 1992; Mitchell, 1997; Pearce, 1989; Radanov, Di Stefano, Schnidrig & Sturzenegger, 1994; Verhey, 1993). Lee et al. (1992) rapporteren bijvoorbeeld een positieve samenhang van chronische whiplash met depressie en angst; Pearce (1989) en Jaspers (1997) suggereren overeenkomsten tussen chronische whiplash-klachten en posttraumatische stress. Chronische whiplash heeft waarschijnlijk noch alleen lichamelijke, noch enkel psychische oorzaken, maar een combinatie van beide (Jolles, 1992; Verhey, 1993). De samenhang tussen psychische, lichamelijke en sociale aspecten kan bij de behandeling van whiplash niet worden veronachtzaamd.
Typische klachten bij een whiplash zijn pijn in de nek, hoofdpijn, duizeligheid, verlies van evenwicht, tintelingen, gehoor- en zichtproblemen en voorts pijn en/of verdoving in de handen en/of voeten. Naast fysieke klachten kunnen psychische klachten voorkomen, zoals moeite met concentreren, vergeetachtigheid, prikkelbaarheid, snelle vermoeidheid en overmatig transpireren. Whiplash is als diagnostische categorie uiterst controversieel. Tekenend is dat in onderzoek naar malengeren vaak van groepen whiplash-patiënten wordt gebruikgemaakt (Wallis & Bogduk, 1996). In populaire media (Beetstra, 1998) wordt whiplash regelmatig gekenschetst als een (ingebeelde) welvaartsziekte, die de overgevoeligheid van de moderne mens voor ‘normale’ ongemakken illustreert. Men typeert whiplash ook wel als een ‘ongevals-neurose’, die typisch aan het licht treedt als er – in samenwerking met letselschade-advocaten – grote sommen gelds te verwerven zijn (Miller, 1961). Het is tegen deze achtergrond niet verwonderlijk dat talloze whiplash-patiënten te kennen geven dat zij door hun sociale omgeving met argwaan worden bejegend, hetgeen zij als bron van secundaire victimisatie ervaren.
Hoewel organisch letsel veelal moeilijk aantoonbaar blijkt, registreerden Ettlin et al. (1992) in hun onderzoek onder verkeersslachtoffers met een acute whiplash in slechts acht van de achttien onderzochte gevallen normale eeg’s. Zij concluderen dan ook (p. 947): ‘Although a wide range of other aetiologies could be responsible for the cerebral symptoms, our findings may be due to organic brain dysfunction after whiplash injury.’ Feit is ook dat een whiplash een sterk sociaal-mobiliserende werking heeft: er bestaan ook in ons land omvangrijke patiëntenverenigingen en -stichtingen. Het beroep dat verkeersslachtoffers doen op de dienstverlening door Slachtofferhulp Nederland is de laatste jaren bovendien exponentieel toegenomen. Van iedere door verzekeringsmaatschappijen bij letsel uitgekeerde gulden heeft dertig cent betrekking op een whiplash, en de jaarlijkse aanwas van patiënten met een chronische whiplash wordt geraamd op 5000 personen. Er is dus alle reden de whiplash-problematiek als maatschappelijk issue serieus te nemen
Winkel (1997) bracht chronische whiplash-klachten in verband met een ‘zichzelf instandhoudende, nekkende kringloop’, waarin de typerende nek- en hoofdpijnklachten traumatische associaties met de episode reactiveren, welke op hun beurt, via een verhoogde spierspanning, een intensivering van die pijnklachten bewerksstelligen. Verondersteld werd dus dat achter een deel van die chronische problematiek traumatische herinneringen schuilgaan. Een van de methoden waarmee de laatste jaren goede resultaten werden geboekt bij het behandelen van traumaklachten, is Eye Movement Desensitization and Reprocessing (EMDR; Acierno & Cahill, 1999; Cahill, Carrigan & Frueh, 1999; Hassard, 1993; Marquis, 1991; McCann, 1992; Renssen, 1997; Shapiro, 1996). In ons onderzoek naar de effectiviteit van EMDR bij het behandelen van verkeerstrauma’s (Renssen & Winkel, 1999) meldden zich onder andere vier cliënten aan die bij de intake een medische indicatie van whiplash overlegden. Deze bijdrage beoogt de toepassing van EMDR-behandelingen met een totale tijdsduur van drie uur te illustreren aan de hand van deze vier cliënten. Daarnaast zullen we enkele ; van die behandelingen presenteren.
De behandelingen
Werving
Cliënten werden geworven middels een advertentie in de Volkskrant, waarin we vroegen naar slachtoffers van een verkeersongeval die daar nog last van ondervonden. We specificeerden mogelijke klachten als: ‘Slecht slapen, vervelende herinneringen aan het ongeluk, terugkerende gedachten, angsten, nachtmerries, geïrriteerdheid en met tegenzin aan het verkeer deelnemen.’ Achttien personen gaven zich op. Tijdens het kennismakingsgesprek maakten vier vrouwelijke slachtoffers melding van whiplash-klachten die reeds langer dan zes maanden aanhielden. Aan hen werd tweemaal een EMDR-sessie van anderhalf uur aangeboden, met een tussenpoos van twee weken.
Meetinstrumenten
Voor en na de behandeling werden de Symptom Checklist (SCL-90; Arrindell & Ettema, 1986) en de Schokverwerkingslijst (SVL; Kleber, Brom & Defares, 1992) afgenomen. De SCL-90 meet psychische en lichamelijke klachten op acht dimensies, waaronder Angst, Agorafobie, Somatisatie en Depressie. De Totaalscore kan worden opgevat als een breedspectrummaat voor traumasymptomatologie.
De SVL is de Nederlandstalige versie van de Impact of Events Scale (Horowitz, Wilner & Alvarez, 1979). Dit instrument meet twee belangrijke kenmerken van de verwerking van ingrijpende gebeurtenissen, namelijk Herbeleving en Vermijding (Brom & Kleber, 1985). De SVL bestaat uit vijftien items, waarvan er zeven betrekking hebben op Herbeleving en acht op Vermijding van gedachten en gevoelens over de gebeurtenis. Brom en Kleber (1985) noemen de SVL een zinvol instrument om de ervaringen van personen die schokkende episodes hebben meegemaakt, te achterhalen. De lijst is bruikbaar ter evaluatie van de behandeling van cliënten met traumatische ervaringen. Over de SVL-grensscore die een diagnostische indicatie vormt voor een Posttraumatische Stress-stoornis (PTSS) bestaat geen consensus. De in de literatuur gesuggereerde scores variëren van een ondergrens van 26 (Kleber et al., 1992), via een grens van 30 (Blanchard & Hickling, 1997; Bryant & Harvey, 1996) naar een bovengrens van 38 (Rothbaum, 1997).
EMDR-procedure
EMDR is een kortdurende, exact omschreven procedure, waarbij links-rechts oogbewegingen worden uitgelokt bij de cliënt, terwijl deze het trauma en de daarbij behorende cognities, emoties en sensaties actief herbeleeft. Doel van de hier beschreven EMDR-behandelingen was het verwerken van het negatieve affect ten aanzien van het verkeerstrauma en de gevolgen van de whiplash. De procedure omvat acht stappen, die deel uitmaken van vier opeenvolgende fasen, namelijk:
- uitleg en voorbereiding;
- identificatie van de herinneringen en de daarmee geassocieerde, negatieve cognities en somatische reacties;
- desensitisatie via oogbewegingen;
- afsluiting.
Fase 1: uitleg en voorbereiding
Na de kennismaking geeft de therapeut uitleg over emdr: ‘Als iemand een trauma meemaakt, kan de informatie van het trauma onverwerkt blijven, inclusief de daarbij behorende beelden, geluiden, gedachten en gevoelens. Deze informatie kan gemakkelijk gestimuleerd worden, zodat allerlei klachten die te maken hebben met het ongeluk blijven bestaan. Mogelijk zorgen de oogbewegingen die bij EMDR worden gebruikt, voor een herstel, door de hersenen zodanig te activeren dat de informatie opnieuw beschikbaar komt om te kunnen worden verwerkt.’
Vervolgens legt de therapeut uit wat de cliënte tijdens de procedure kan verwachten. Zo zal de therapeut verscheidene malen informeren naar wat er bij de cliënte opkomt. Beelden en herinneringen zullen soms veranderen en soms niet. Om te voorkomen dat een sessie voor de cliënte ondraaglijk wordt, bouwt de therapeut een veiligheidsklep in door de cliënte te vragen naar een ‘veilige plek’, een plek in het leven van de cliënte waar zij zich fijn en veilig voelt (als zij die niet heeft, wordt deze gecreëerd). Ook spreken zij een stop-teken af, zodat de cliënte op elk moment kan stoppen met de procedure, bij voorkeur door een hand op te tillen en ‘Stop!’ te zeggen.
Fase 2: identificatiebeeld en cognitie
De therapeut verzoekt de cliënte om de aandacht te richten op de meest bedreigende episode en daaruit een enkel beeld te isoleren. Ook nodigt hij de cliënte uit om een negatieve cognitie over haarzelf te formuleren, die het beste bij dit beeld past (bijvoorbeeld: ‘Ik ben hulpeloos, ik ben slecht.’). Zij formuleert daarnaast een positieve cognitie: wat zij nu of in de toekomst zou willen denken over haarzelf, wanneer zij zich de gebeurtenis weer voor de geest haalt. Hoe ‘waar’ deze uitspraak is, beoordeelt de cliënte op een schaal van 1 (volledig onwaar) tot 7 (volledig waar); dit is de zogenaamde VOC-meting (Validity of Cognition). Vervolgens gaat de therapeut na welke emoties de gebeurtenis die geassocieerd is met de negatieve cognitie, teweegbrengt bij de cliënte. De cliënte wordt verzocht om te schatten in welke mate dit beeld haar raakt, op een schaal van 0 (geen spanning) tot 10 (zeer veel spanning); de zogenaamde SUD-registratie (Subjective Units of Disturbance). De therapeut vraagt waar zij dit in het lichaam voelt, bijvoorbeeld in de nek of het hoofd. Ten slotte vraagt de therapeut de cliënte aan te geven wat er tijdens de oogbewegingen in haar opkomt, en om feedback te geven op wat er gebeurt.
Fase 3: desensitisatie via uitgelokte oogbewegingen
Cliënte roept het traumatische beeld op, de negatieve cognitie herhalend én de fysieke sensatie reactiverend. De therapeut verzoekt haar vervolgens om met haar ogen zijn hand te volgen, die hij snel en ritmisch heen–en–weer beweegt, horizontaal en op ooghoogte, op ongeveer dertig centimeter van haar gezicht. De afstand die de hand aflegt, is ten minste dertig centimeter. Dit herhaalt hij twaalf tot maximaal zestig keer per set, in een zo hoog mogelijk tempo, met afwisselende snelheden. Na een aantal sets wordt de cliënte verzocht te rapporteren wat er bij haar opkomt, en zich daar vervolgens op te concentreren. De therapeut repeteert met regelmaat: ‘Volg mijn hand…goed zo…prima…’ Tussen de oogbewegingen door vraagt de therapeut: ‘Wat komt er nu bij je op?’, of: ‘Wat gebeurt er bij je?’ Indien de cliënte een nieuw beeld ervaart, wordt eerst deze informatie verwerkt met oogbewegingen, om daarna weer terug te keren naar de oorspronkelijke herinnering. Wanneer de spanning is gedaald tot 0 of 1 vraagt de therapeut of de positieve cognitie nog steeds geschikt is, of dat de cliënte een andere positieve overtuiging over haarzelf beter vindt passen bij de oorspronkelijke gebeurtenis. De oogbewegingen worden net zolang uitgelokt totdat een geloofwaardigheidsniveau van 6 of 7 bij de gewenste cognitie is bereikt. Vervolgens sluit de cliënte de ogen, denkt zij opnieuw aan de gebeurtenis en roept zij tegelijk de positieve gedachte op. Zij loopt dan in gedachten het lichaam af en controleert of zij ergens nog spanning heeft (body-scan). Als zij spanning in het lichaam ervaart, wordt het desensitiseren doorgezet (zij concentreert zich dan op de lichamelijke sensatie) net zolang tot deze spanning verdwenen is.
Fase 4: afsluiting
De therapeut bereidt de cliënte voor op wat er na de sessie kan gebeuren en vertelt haar dat zij misschien beelden, emoties, inzichten, gedachten en dromen kan krijgen. Zij vraagt de cliënte deze op te schrijven voor de volgende EMDR-sessie.
Resultaten
Cliënte 1
De 39-jarige mevrouw A. was drie jaar geleden betrokken bij een kop-staartbotsing. Zij reed op de snelweg en zag plotseling stilstaande auto’s voor haar opdoemen. Met een ‘doffe klap’ botste zij op de auto voor haar. Ze hoorde ijzer kraken en glas knallen, en haar auto ‘kromp ineen’. Fracties van seconden later volgde ‘de dreun’ van achteren. Cliënte raakte buiten bewustzijn. Nadat ze weer was bijgekomen kroop zij zelf uit het ‘harmonica-wrak’ en werd zij naar een ziekenhuis gebracht. Langzaam begon ze pijn te voelen in haar nek, hoofd, benen, armen en rug. ‘Alles’ deed zeer. Ze rapporteerde tintelende vingers en stijfheid in haar ledematen. Maanden later, ze was inmiddels in de ziektewet, hielden de pijnen aan. Drie jaar later had cliënte nog bij vlagen last van de gevolgen van de botsing. Nekpijn was de voornaamste klacht, naast concentratieproblemen, vermoeidheid, lusteloosheid en slaapproblemen. Ze ‘hoorde’ ook nog regelmatig de klap van het ongeluk in haar hoofd.
Tijdens de eerste EMDR-sessie was het meest bedreigende beeld dat ze nog in haar auto zat, uitkijkend over de gekreukelde motorkap. Ze schatte de mate dat dit beeld haar raakte hoog in, namelijk op 9. Haar negatieve cognitie bij dit beeld was: ‘Ik ben machteloos.’ Tijdens het uitlokken van oogbewegingen en het denken aan het traumatische beeld ervoer de cliënte veel fysieke pijn. Ze had het afwisselend warm en koud en voelde zich letterlijk ‘in elkaar geschoven’. Dat gevoel was ook rechtstreeks zichtbaar: cliënte zat in elkaar gedoken in haar stoel tijdens de hevigste minuten. Na een groot aantal sets van uitgelokte oogbewegingen nam de spanning af naar 6. Lager wilde ze op dat moment niet: ‘Het ongeluk zelf doet me niets meer, maar de gevolgen wel.’ Cliënte had nergens pijn toen ze wegging. Twee weken later kwam ze terug en meldde ze dat het slapen beter ging, dat ze op wolken zat op haar werk en dat ze zich rustiger voelde: ‘Het gaat goed met me, ik heb veel positieve kracht.’
Gedurende de tweede sessie kwam boosheid naar boven: cliënte was boos dat het ongeluk was voorgevallen en boos op haar ouders. Ze was boos omdat ze ‘weer iets niet in de hand had’, ‘geen controle had’. De verwerking werd op de boosheid gericht. Op het einde van de sessie gaf cliënte aan dat ze wel controle had. Zij schatte de spanning op 1 en de waarheid van de positieve cognitie op 7.
Cliënte 2
Cliënte is 47 jaar oud. Twee jaar voor aanmelding was zij met haar dochter betrokken bij een frontale botsing, die ontstond doordat een tegenligger zich plotseling op hun weghelft begaf. Toen zij deze auto op zich af zag komen, ging het door haar heen dat ze geen kant op kon. De auto’s klapten op elkaar: ze hoorde gesis en gerinkel van glas. Cliënte voelde pijn in haar nek, dij en rechterarm. Het sissen maakte haar bang. Ze kreeg het benauwd en kroop uit de auto. Ze voelde paniek opkomen: ‘Godverdomme, dit was het dus.’ Cliënte zag niets, maar ze voelde overal bloed kleven. Ook voelde zij zich totaal verlaten. Na het ongeval ontstonden veel pijnen, voornamelijk in de hand en nek. Ook kon cliënte slecht slapen. Ze klaagde over geheugen- en concentratieproblemen. Bij aanmelding meldde ze dat ze een whiplash had en dat ze zich ‘agressief’ voelde. In de twee jaar sinds het ongeval had zij niet meer gewerkt.
Bij aanvang van de eerste sessie raakte het meest bedreigende beeld haar met sterkte 8. De cliënte zat erbij alsof zij weer werd aangereden, opgevouwen en verkrampt, met haar knieën bijna in haar nek en haar vuisten gebald. Ze verzette zich tegen het ongeluk en de pijn: ‘Ik wil niet flauwvallen, dan ga ik dood.’ Na een kwartier oogbewegingen kwam de pijn in golven hevig terug. Haar hand en arm trilden. Boosheid kwam op, gericht op de man die haar en haar dochter alles had aangedaan. Het viel op dat zij haar emoties vooral uitte door middel van spierverkrampingen en niet door tranen of stemverheffing. Haar negatieve cognitie was: ‘Ik ben machteloos.’ Haar positieve cognitie: ‘Ik heb alles gedaan wat ik kon.’ Het intense beeld van het ongeluk bleef lange tijd hetzelfde. De fysieke sensaties veranderden; de pijngolven traden telkens op een andere plek op. Aan het einde van de sessie werden de beelden minder intens en zakte de pijn.
In sessie twee meldde cliënte dat zij beter was gaan slapen sinds de eerste zitting. Ze was weer wat gaan werken, voelde zich energieker en had plannen voor de toekomst gemaakt. Pijn was er nog steeds en ze voelde zich af en toe verdrietig. Het verzet was echter minder heftig, ze zat er aanmerkelijk ontspannener bij. Ook kon ze haar boosheid op de dader beter relativeren: ‘Ach, hij is dood.’ Aan het einde van de tweede sessie schatte zij de mate waarin de oorspronkelijke herinnering haar raakte op 2 (ze wilde niet lager dan 2, aangezien zij nog hinder ondervond van het ongeval) en de validiteit van de positieve cognitie ‘Ik heb zo goed mogelijk gehandeld’ op 7.
Cliënte 3
Zes maanden voor de aanmelding werd mevrouw C., 49 jaar oud, gesneden door een passerende auto. Ze raakte in een slip, reed de vangrail in en vloog de lucht in om op vier banden terecht te komen. ‘Dit gaat verkeerd…mijn kind, mijn hond’, dacht ze. De dader reed door. Mevrouw C. had na afloop veel pijn in haar hoofd en nek. De pijn bleef, ook maanden na het ongeval. Cliënte voelde zich sindsdien moe, kon minder scherp zien en had concentratieproblemen.
De belangrijkste negatieve cognitie benoemde cliënte in de eerste sessie als ‘Ik ben impulsief’. De positieve cognitie luidde: ‘Ik heb gedaan wat ik kon.’ Het meest traumatische beeld was de in elkaar geschoven auto, hetgeen ze met 7 waardeerde. Tijdens de oogbewegingen werd ze boos op de man die haar gesneden had. Haar vingers en handen bewogen constant en balden zich soms tot een vuist. Ze verkrampte bij het terugdenken aan het ongeluk. Dit hield enige tijd aan. De therapeut lokte de oogbewegingen zo continue mogelijk uit. Na een halfuur begon cliënte plotseling te lachen. De beelden van het ongeluk zakten steeds verder weg. Tijdens de tweede sessie waren de beelden vaag. Ze had ‘nergens’ meer last van. ‘Het gaat goed’, rapporteerde ze. De herinnering aan het ongeval raakte haar niet meer (0) en het waarheidsgehalte van de positieve cognitie ‘Ik heb gedaan wat ik kon’, schatte ze aan het einde van de tweede sessie op 6.
Cliënte 4
De 56–jarige mevrouw D. uit Amsterdam meldde zich aan met chronische whiplash-klachten. Twee jaar geleden was zij aangereden en sindsdien had ze pijn in haar hoofd, nek, schouders en rug. Zij had geen energie meer en ze wilde ‘verdwijnen’ en ‘verzorgd worden’. Ook voelde zij zich ‘alleen gelaten’ en ze wist niet of ze verder wilde leven. Bij het noemen van de emoties die tijdens een sessie kunnen ontstaan, barstte cliënte in huilen uit. Zij vertelde dat zij door haar ouders, broer en zus verlaten was aan het einde van de Tweede Wereldoorlog, toen zij zelf vier jaar oud was.
De therapeut besloot de behandeling in eerste instantie te richten op het separatietrauma. Het meest traumatische beeld van de scheiding met haar familie was het moment dat zij ’s morgens wakker werd en ontdekte dat iedereen weg was. Cliënte schatte dit op 9. Haar negatieve cognitie was ‘Ik ben in de steek gelaten’, haar positieve cognitie was ‘Mijn ouders konden niet anders’. Ze schatte deze cognitie op 1 (niet waar). Tijdens het uitlokken van de oogbewegingen zat mevrouw D. verstijfd van angst in haar stoel. Op de vraag ‘Wat komt er bij u op?’ antwoordde ze meerdere malen met een diepe kreun. Ze had overal pijn in haar lichaam, vooral in haar buik, armen en rug. Ze had moeite met ademhalen. Halverwege de sessie gaf ze aan te willen stoppen: ‘Ik kan niet meer.’ De therapeut verzocht haar om toch door te gaan. Na ongeveer een uur en een kwartier oogbewegingen zakten de extreme sensaties. Mevrouw D. voelde zich minder ziek en was weer in staat beelden en gevoelens onder woorden te brengen. Op dat moment schatte ze de mate waarin de beelden haar raakten op 4.
Tijdens de tweede bijeenkomst vertelde mevrouw D. dat het beter met haar ging: ‘Ik voel me rustiger, slaap goed, de herinneringen zijn minder schrijnend, ik zit niet meer vast in het alleen zijn. Ik had het anders gewild maar het is niet anders, en ik ben zeer verbaasd over de veranderingen.’ Zij constateerde dat ze van de whiplash minder last had: ‘De pijn in schouders en nek zijn weg, ik voel me niet meer gepakt door de dader.’ Aan het einde van de tweede zitting schatte zij de spanning van de herinnering aan de separatie op 1 en de validiteit van de positieve cognitie ‘Mijn ouders konden niet anders’ op 7. De spanning die het auto-ongeval opriep, schatte zij op 0 en de validiteit van de positieve cognitie ‘Ik ben een mazzelaar’ op 6.
;
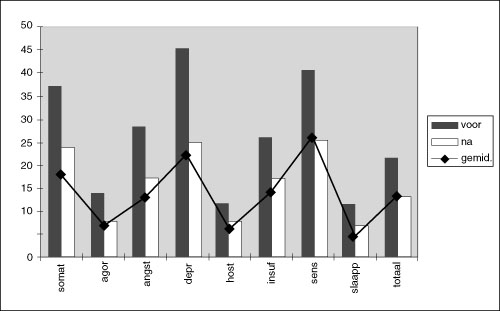
De belangrijkste kwantitatieve resultaten zijn in twee figuren samengevat. Figuur 1 biedt een overzicht van de scores op de SCL-90, voor en na EMDR. Ook de gemiddelde scores van de normgroep ‘normale Nederlandse vrouwen’ (‘normgroep 2’ van Arrindell & Ettema, 1986) zijn daarin weergegeven. Vergelijking van de scores van onze vier cliënten op de voormeting met de normgroep onthult dat zij op alle schalen bovengemiddeld last hadden van klachten. De waarden voor Agorafobie, Sensitiviteit en Slaapproblemen lagen in de categorie ‘hoog’; alle overige schalen, waaronder Angst en Depressie, vielen in de categorie ‘zeer hoog’. Het profiel van onze clienten op de voormeting was vergelijkbaar met het gemiddelde profiel van de klinische normgroep (‘normgroep 1’). In vergelijking met die normgroep viel de waarde voor Somatische klachten in de categorie ‘hoog’, en die voor Slaapproblemen en Insufficiëntie van Denken en Handelen in ‘bovengemiddeld’.
Vergelijking van de scores op voor- en nameting suggereerde dat EMDR substantieel had bijgedragen aan een vermindering van de klachten. Het profiel van onze clienten op de nameting was vrijwel identiek aan het gemiddelde profiel van ‘normale’ vrouwen (‘normgroep 2’).
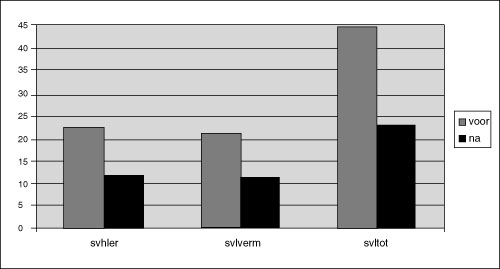
De gemiddelde score op de SVL-voormeting voor Herbeleving bedroeg 22,5; die voor Vermijding 21. In beide gevallen werden derhalve de bovengrenzen van Rothbaum (1997) van 19 per subschaal overschreden. Gezien de hoge SCL-90 score op Angst, die wel wordt opgevat als een indicatie voor hyperarousal (vgl. Blanchard & Hickling, 1997), concluderen wij dat er sprake is van een problematische verwerking. De scores op de SVL bij nameting bedroegen respectievelijk 12 en 11,3. Deze scores bevonden zich beide onder de door Rothbaum gestelde bovengrenzen, en waren zelfs lager dan de door Kleber et al. (1992) gesuggereerde ondergrens. De overall-afname op de SVL suggereerde derhalve een substantiële verzachting van de ernst van Herbelevings- en Vermijdingssymptomen.
Beschouwing
De wederzijds versterkende relatie tussen pijn- en traumaklachten vormt de kern van het ‘nekkende kringloopmodel’ van chronische whiplash. De hier gerapporteerde uitkomsten lijken erop te wijzen dat achter een deel van de whiplash-problematiek inderdaad traumatisering schuil gaat. De scores op de Schokverwerkingslijst bij voormeting bevonden zich boven de grenswaarde voor een posttraumatische stress-stoornis, terwijl de SCL-90 scores op de voormeting een verhoogd klachtenpatroon, waaronder een hoge score voor hyperarousal, onthulden. Onze klinische observaties wijzen in dezelfde richting. Kenmerk van EMDR is het induceren van herbelevingen. In alle sessies bleken de herbelevingen gepaard te gaan met het innemen van een verkrampte lichaamshouding. Deze houding draagt bij aan het instandhouden en versterken van een stijve nek en hoofdpijn. Zulke klachten vormen op hun beurt een permanente trigger van op negatief affect gebaseerde traumatische herinneringen. Ook Blanchard en Hickling (1997) vonden empirische steun voor een kringloopmodel: ‘Many patients with noticeable PTS symptoms explained that the injuries, with the concomitant pain and restricted range of motion and other limitations, served as a frequent reminder of the motor vehicle accident and its psychological impact. In fact, it was an unavoidable reminder that triggered arousal (and sometimes anger or guilt). (…) Thus long-lasting, nagging injuries, especially the soft tissue injuries of whiplash, seem to impede psychological recovery.’ (pp. 168-169.)
Een combinatie van (para)medische en psychologische interventies, gericht op het verzachten van traumasymptomen, biedt wellicht mogelijkheden voor het doorbreken van de nekkende kringloop. Onze uitkomsten suggereren dat EMDR daarbij nuttig kan zijn. Opmerkelijk is dat een gering aantal sessies binnen korte tijd in een substantiële reductie van de ernst van traumaklachten resulteert. Aangezien het ongeval gemiddeld 22 maanden voor de behandeling had plaatsgevonden, kan deze vooruitgang moeilijk verklaard worden door spontaan herstel. In vervolgonderzoek – bij voorkeur met een omvangrijke steekproef en een wachtlijst-controleconditie – zou ook de vooruitgang op langere termijn moeten worden nagegaan. Daarnaast is het wenselijk de samenhang tussen pijnbeleving en traumasymptomen systematischer in kaart te brengen, en de (in)directe effecten van EMDR op pijnbeleving te onderzoeken. Meer in het algemeen is het wenselijk vervolgonderzoek te richten op het verwerkingsmechanisme dat achter EMDR-effecten schuilgaat, door de verschillende ingrediënten van EMDR systematisch te onderzoeken. Op grond van de beschreven resultaten constateren we niet meer dan dat EMDR conform de door Shapiro (1996) opgestelde richtlijnen lijkt bij te dragen aan het verzachten van traumasymptomen.
Vanzelfsprekend zijn andere traumabehandelingen mogelijk, zoals herhaalde blootstelling (Foa & Meadows, 1997) of gestructureerde schrijfopdrachten, gericht op cognitieve
Abstract
As part of a bigger study into the quality of victim support, subsidized by the Achmea Foundation Victim and Society, this exploratory study focused on clients exhibiting chronic whiplash symptoms. Four case studies are presented of persons involved in traffic accidents, which on average took place 22 months ago. Subjects were exposed to Eye Movement Desensitization and Reprocessing (EMDR) twice, for approximately one and a half hour. Before and after treatment the Symptom Checklist 90 (SCL-90) and the Impact of Events Scale (IES) were administered. Reported symptoms, inter alia Intrusion and Avoidance (IES), and Somatisation, Anxiety, Depression, Sleeping Problems, Distrust and Interpersonal Sensitivity (SCL-90), were clearly reduced. In view of the lengthy interval between the accident and treatment our data underscore the potential utility of EMDR in alleviating trauma symptoms. The article is concluded with a plea for a more systematical study of the impact and underlying mechanisms of EMDR in the case of chronic whiplash, preferably introducing control-groups and pain-focused variables.
Referenties
Acierno, R., & Cahill, S.P. (1999). EMDR: Commentary, data, protocol specification. Journal of Anxiety Disorders, 13, 1-3.
Andrade, J., Kavanagh, D., & Baddeley, A. (1997). Eye-movements and visual imagery: a working memory approach to the treatment of post-traumatic stress disorder. British Journal of Clinical Psychology, 36, 209-223.
Arrindell, W., & Ettema J. (1986). SCL 90. Handleiding bij een multidimensionele psychopathologie-indicator. Lisse: Swets & Zeitlinger.
Atchison, M., & McFarlane, A. (1997). Clinical patterns of acute response to trauma. In M. Mitchell (Ed.), The Aftermath of Road Accidents (pp. 49-59). Londen, New York: Routledge.
Beetstra, J. (1998). Nederlander is bang voor het leven. Student, 35, 1-3.
Blanchard, E.B., & Hickling, E.J. (1997). After the Crash. Assessment and Treatment of Motor Vehicle Survivors. Washington, DC: American Psychological Association.
Brewin, C.R., Dalgleish, T., & Joseph, S. (1996). A dual representation theory of PTSD. Psychological Review, 103, 670-686.
Brom, D., Kleber, R.J. (1985). De Schok Verwerkings Lijst. Nederlands Tijdschrift voor de Psychologie, 40, 164-168.
Brom, D., Kleber, R.J., & Hofman, M.C. (1993). Victims of traffic accidents: Incidence and prevention of post-traumatic stress disorder. Journal of Clinical Psychology 49, 131-140.
Broos, P., & Stoffelen, D. (1992). Het Whiplash Syndroom. In anoniem, Verslaggeving Whiplash-Congres. Maarssen: NSWP.
Bryant, R.A., & Harvey, A.G. (1996). Initial posttraumatic stress responses following motor vehicle accidents. Journal of Traumatic Stress, 9, 223-234.
Cahill, S.P, Carrigan, M.H., & Frueh, B.C. (1999). Does EMDR work? And if so why?: A critical review of controlled outcome and dismantling research. Journal of Anxiety Disorders, 13, 1-2, 35-67.
Di Stefano, G., & Radanov, B. (1995). Course of attention and memory after common whiplash: a two-years prospective study with age, education and gender pair-matched patients. Acta Neurologica Scandivica, 91, 346-352.
Ettlin, T.M., Kischka, U., Reichmann, S., Radii, E.E., Heim, S., Wengen, D., & Benson, D.F. (1992). Cerebral symptoms after whiplash injury of the neck: a prospective clinical and neuropsychological study of whiplash injury. Journal of Neurology, Neurosurgery, and Psychiatry, 55, 943-948.
Foa, E.B., & Meadows, E.A. (1997). Psychosocial treatments for posttraumatic stress disorder: a critical review. Annual Review of Psychology, 48, 449-480.
Goldberg, L., & Gara, M.A. (1990). A Typology of Psychiatric reactions to Motor Vehicle Accidents. Psychopathology, 15-20.
Hassard, A. (1993). Eye Movement Desensitization of Body Image. Behavioural Psychotherapy, 21, 157-160.
Hofman, M., Kleber, R., & Brom, D. (1990). Psychische schade door verkeersongevallen. Instituut voor Psychotrauma. Deventer : Van Loghum Slaterus.
Jaspers, J. (1997). Whiplash en posttraumatische stress-stoornis. Tijdschrift voor Psychotherapie, 23, 4-18.
Horowitz, M.J., Wilner, N., & Alvarez, W. (1979). Impact of event scale: A measure of subjective distress. Psychosomatic Magazine, 41, 207-218.
Jolles, J. (1992). Hersenfunctiestoornissen of Psychologische verwerking: over cognitieve klachten na het lichte hersentrauma. In anoniem, Verslaggeving Whiplash-Congres. Maarssen: NSWP.
Kleber, R.J., Brom, D., & Defares, P.B. (1992). Coping With Trauma. Theory, Prevention and Treatment. Lisse: Swets & Zeitlinger.
Kolk, B. van der, & Fisler, R. (1995). Dissociation and the Fragmentary Nature of Traumatic Memories: Overview and Exploratory Study. Journal of Traumatic Stress, 8, 505-525.
Kosto, A. (1997). Comments on MVA-victimization. Paper presented at the Symposium on Assistance and Support for Traffic Accident Victims. Den Haag: ANWB.
LeDoux, J. (1998). The Emotional Brain. The mysterious underpinnings of emotional life. New York: Simon & Schuster.
Lee, J., Giles, K., & Drummond, P. (1992). Psychological disturbances and an exaggerated response to pain in patients with whiplash injury. Journal of Psychosomatic Research, 37, 105-110.
Marquis, J. (1991). A report on seventy-eight cases treated by eye movement desensitization. Journal of Behavior Therapy & Experimental Psychiatry, 22, 187-192.
Mayou, R. (1996). Accident Neurosis Revisited. British Journal of Psychiatry, 168, 399-403.
Mayou, R. (1997). The psychiatry of road traffic accidents. In M. Mitchell (Ed.), The Aftermath of Road Accidents (pp. 30-49). Londen, New York: Routledge.
McCann, D. (1992). Post-Traumatic Stress Disorder Due to Devastating Burns Overcome by a Single Session of Eye Movement Desensitization. Journal of Behavior Therapy and Experimental Psychiatry, 23, 319-323.
Miller, H. (1961). Accident neurosis. British Medical Journal, 1, 919-925.
Mitchell, M. (1997). Death and injury on the road. In M. Mitchell (Ed.), The Aftermath of Road Accidents. (pp. 3-14). Londen, New York: Routledge.
Pearce, J. (1989). Whiplash injury: a reappraisal. Journal of Neurosurgery and Psychiatry, 52, 1329-1331.
Pennebaker, J.W. (1995) (Ed.). Emotion, Disclosure, and Health. Washington, D.C.: APA.
Radanov, B., Di Stefano, G., Schnidrig, A., & Ballinari P. (1991). Role of psychosocial stress in recovery from common whiplash. The Lancet, 338, 712-771.
Radanov, B., Di Stefano, G., Schnidrig, A., & Sturzenegger M. (1994). Common whiplash: psychosomatic or somatopsychic? Journal of Neurology, Neurosurgery, and Psychiatry, 57, 486-490.
Renssen, M. (1997). Eye Movement Desensitization and Reprocessing. Een toelichting op EMDR. Amsterdam: Vrije Universiteit.
Renssen, M., & Winkel, F.W. (1999). Reducing trauma-symptomatology in victims of traffic
accidents: Testing the effectiveness of EMDR. Paper presented at the Crimsa-Conference ‘Preventing Crime and Victimization in the Third Millennium’. East-London, S.A.: Crimsa Book of Abstracts.
Rodriguez, B.I., & Craske, M.G. (1993). The efffects of distraction during exposure to phobic stimuli. Behavior Research and Therapy, 31, 549-558.
Ross, R.J., Ball, W.A., Kribbs, N.B., Morrison, A.R., Silver, S.M., & Mulvanye, F.D. (1994). Rapid eye movement sleep disturbance in posttraumatic stress disorder. Biological Psychiatry, 146, 697-707.
Rothbaum, B.O. (1997). A controlled study of eyemovement desensitization and reprocessing in the treatment of post traumatic stress disordered sexual assault victims. Bulletin of the Menninger Clinic, 61, 317-334.
Schoutrop, M., & Lange, A. (1997). Gestructureerd schrijven over schokkende ervaringen: resultaten en werkzame mechanismen. Dth, 17, 77-97.
Shapiro, F. (1996). Eye Movement Desensitization and Reprocessing. Basic Principles, Protocols, and Procedures. New York , Londen: The Guilford Press.
Vaughan, K., Wiese, M., Gold, R., & Tarrier, N. (1994). Eye-Movement Desensitization Symptom Change in Post-Traumatic Stress Disorder. British Journal of Psychiatry, 164, 533-541.
Verhey, F.R. (1993). Whiplash: Psychisch of Lichamelijk. In anoniem, Verslaggeving Whiplash-Congres 1993. Maarssen: NSWP.
Wallis, B.J., Lord, S.M., Barnsley, L., & Bogduk, N. (1996). Pain and psychological symptoms of Australian patients with whiplash. Spine, 21, 804-810.
Wallis, B.J., & Bogduk, N. (1996). Faking a profile: can naive subjects simulate whiplash responses. Pain, 66, 223-227.
Wheat, K. & Napier, M. (1997). Claiming damages for psychiatric injury following a road accident. In M. Mitchell (Ed.), The Aftermath of Road Accidents (pp. 85-89). Londen, New York: Routledge.
Wilson, L. (1997). The psychological consequences of head injury in road accidents. In M. Mitchell (Ed.), The Aftermath of Road Accidents. Londen (pp. 89-99). New York: Routledge.
Winkel, F.W. (1997). Slachtofferhulp en Verkeersongevallen: Het Achmea-model van Chronische Whiplash. Reeks Kwaliteit Slachtofferhulp. Amsterdam: Academia pro Victima.
Winkel, F.W. (1999). Assisting Victims in Coping with Type A and Type C Traumatic
Memories: the impact of EMDR and Structured Trauma Writing. Paper presented at the EAPL / AP & LS First Joint Conference on Psychology and Law. Dublin, Ierland: Trinity College.
Winkel, F.W., Blaauw, E., & Wisman, F. (1999). Dissociation-focussed victim support and coping with traumatic memory: an empirical search for evidence sustaining the potential of downward comparison based interventions. International Review of Victimology (in druk).
Wismans, J., & Huijskens C. (1994). Incidentie en Preventie van het Whiplash Trauma. TNO rapport 94 t.b.v. de Raad voor de Verkeersveiligheid.
