Samenvatting
In dit artikel wordt de behandeling beschreven van twee patiënten met een braakfobie. Beide patiënten werden behandeld met relaxatie-oefeningen, exposure-opdrachten en cognitieve interventies. Hoewel bij geen van de patiënten de angst om te braken volledig verdween, waren na afloop van de behandeling de fobische klachten verdwenen. Cognitieve interventies leidden bij één patiënt ertoe dat de koppeling tussen misselijkheid en braken werd doorbroken.
Inleiding
Er is opvallend weinig geschreven over de zogenaamde braakfobie, de aandoening waarbij patiënten bang zijn te moeten overgeven. Desondanks lijkt het er op dat de angst voor braken regelmatig voorkomt. In een onderzoek bij 567 fobische patiënten die zich melden op een kliniek voor angstklachten, vonden
Lelliott, McNamee en Marks (1991) 71 patiënten (12,5%) met angst voor braken en/of incontinentie.
Hoe uit zich de angst voor braken? Uit de hieronder beschreven casuïstiek komt het volgende beeld naar voren. Patiënten zijn bang om over te geven. Vaak zijn zij ook bang geconfronteerd te worden met brakende medeburgers. Door hun angst vermijden patiënten diverse situaties, zoals de nabijheid van mensen die wellicht kunnen overgeven (zieken, kinderen, dronken mensen); situaties waarin ze zelf kunnen overgeven en niet op tijd weg kunnen (metro, restaurants, supermarkten, liften); en mogelijk uitlokkende factoren van misselijkheid, zoals bepaalde vormen van voedsel of drank. De auteurs beschrijven niet waarom de patiënten bang zijn om te braken.
De braakfobie lijkt vaker voor te komen bij vrouwen dan bij mannen (
Himle, McPhee, Cameron & Curtis, 1989;
Himle, Crystel, Curtis & Fluent 1991). Ook
Lelliot et al. (1991) bevestigen deze indruk. Van de patiënten met angst om te braken was 70 procent vrouw en 30 procent man. De angst om te braken begint op jonge leeftijd.
Himle et al. (1989) vonden een gemiddelde aanvangsleeftijd voor de klachten van 20 jaar. In het onderzoek van
Lelliot et al. (1991) was de gemiddelde leeftijd bij het begin van de klachten 17 jaar.
Het is onduidelijk hoe de angst voor braken gerubriceerd dient te worden. In de meest ernstige vorm gaat de angst voor braken gepaard met paniekaanvallen en met een uitgebreid vermijdingsgedrag. Fenomenologisch lijkt dit het meest op een paniekstoornis met agorafobie. In een mildere vorm zijn er niet of nauwelijks paniekaanvallen en is de vermijding sterk aan de situatie gebonden (bijv. het vermijden van kinderen die zouden kunnen braken). In het laatste geval zou men de aandoening eerder rubriceren als een specifieke fobie. De dsm-iii-r rubriceert de angst voor braken onder agorafobie zonder paniekaanvallen (apa, 1990). Uit het onderzoek van
Lelliot et al. (1991) bleek echter dat braakfobici op belangrijke punten verschillen van agorafobici. Braakfobici zijn jonger en minder gehandicapt wat betreft vermijding, angst, depressie, werk en/of huishouden dan agorafobici. Uit het onderzoek kwam verder naar voren dat braakfobici eveneens verschillen van sociaal-fobici in de zin dat er onder braakfobici een hoger percentage vrouwen bevinden, zij minder angstig zijn in sociale situaties en meer gehandicapt zijn in het gebruik van het openbaar vervoer.
Himle et al. (1989 ,
1991) beschouwen de angst voor braken als een specifieke fobie. Ook de dsm-iv (APA, 1994) beschrijft de aandoening onder een specifieke fobie (other type).
De angst voor braken kan zelfstandig voorkomen maar ook een onderdeel zijn van een ander probleem. Zo beschrijft
Stravynski (1983) een sociaal-fobische man die in sociale situaties zo gespannen raakt dat hij moet overgeven. Ook kan braken voorkomen als reactie op een trauma.
Rebman (1983) schetst de behandeling van een vrouw die ooit ziek werd in een vliegtuig en sindsdien tot overgeven toe misselijk wordt wanneer zij in een vliegtuig reist. Een uitgebreide literatuur bestaat er over misselijkheid en braken als reactie op chemotherapie (zie bijv.
Reesal, Bajramovic & Mai,1990). Ook een behandeling bij de tandarts of het dragen van een kunstgebit kan leiden tot braken (
Schroeder, Schroeder & Santibáñez, 1986). In tegenstelling tot de patiënten met een braakfobie, moesten de patiënten die in de bovengenoemde artikelen werden genoemd daadwerkelijk overgeven.
Er zijn weinig behandelingen van een braakfobie beschreven. Hier volgt een beschrijving van de casuïstiek.
Wijesinghe (1974) beschrijft een 24–jarige vrouw die uit angst voor het overgeven allerlei situaties vermeed waaruit geen makkelijke ontsnapping mogelijk was, zoals het reizen met het openbaar vervoer. De behandeling bestond uit exposure in vitro in een langdurige hypnosesessie, waarbij patiënte gevraagd werd zich voor te stellen een reis te maken in de metro. Na 80 minuten zakte de angst voor het braken. Hierna begaf de patiënte zich geleidelijk in allerlei situaties die zij voorheen vermeed.
Ritow (1979) behandelde een 21-jarige vrouw met een op ericksoniaanse leest geschoeide therapie. Hierbij werd de patiënte gestimuleerd om werkelijk over te geven. Zij kreeg een vloeistof te drinken die het braken opriep. ‘It didn’t kill me’, concludeerde de patiënte na afloop; hierna zocht zij diverse situaties op die ze tot dan toe had vermeden.
McFaden en Wyness (1983) behandelden een vrouw met exposure. Nadat blootstelling aan een audiotape met braakgeluiden geen resultaat opleverde gingen zij over op een simulatie van het braken door de therapeut. Hierbij spuugde de therapeut in aanwezigheid van de patiënte een mengsel van rijst, minestronesoep, parmezaanse kaas, azijn en zure melk. Na afloop van de therapie was de patiënte vrij van symptomen en had de therapeut een weerzin voor minestronesoep en rijstpudding ontwikkeld.
Philips (1985) stelde zeven patiënten gedurende maximaal vier minuten bloot aan gefilmde fragmenten van overgevende mensen. De spanning werd langzaamaan opgebouwd door te variëren met de afstand waar vanaf gefilmd was en door het toevoegen of weglaten van het geluid. Binnen acht tot dertien sessies genazen alle patiënten.
McKenzie (1994) beschrijft een 40-jarige vrouw die bang was om kinderen te krijgen omdat baby’s soms overgeven. De therapie bestond uit hypnose. In trance ging de patiënte naar een aangename plek om te ontspannen. De patiënte kon aanvankelijk geen oorzaak voor haar angst vinden, maar de therapeut vermoedde een verdrongen herinnering (‘possibly something to do with her relationship with her mother’). Via een ‘affect bridge’ werd patiënte teruggebracht naar een traumatische jeugdervaring, waarin haar moeder in het ziekenhuis lag na een overdosis medicatie genomen te hebben. Patiënte werd gevraagd zichzelf als klein kind gerust te stellen. Op dezelfde wijze werden meerdere traumatische ervaringen behandeld. Na afloop van de therapie voelde de patiënte geen angst meer voor braken en durfde zij de kinderen van vrienden vast te houden. Ze hoopte spoedig zwanger te worden.
Bij bijna alle hier beschreven gevalsbeschrijvingen was exposure (in vivo of in vitro) de belangrijkste procedure om de angst voor het braken te verminderen. Bij exposure is er sprake van blootstelling aan een angstwekkende stimulus. De genoemde auteurs kozen voor verschillende angstwekkende stimuli, te weten: het braken door de patiënt zelf, een brakende therapeut, situaties die de patiënt vermijdt en een traumatische gebeurtenis in het verleden. In geen enkele behandelingen werden cognitieve interventies toegepast.
In dit artikel worden nog twee patiënten beschreven met een angst om te braken. Ook bij deze behandelingen werd gebruik gemaakt van exposure-opdrachten. Bovendien werden cognitieve technieken toegepast.
Casus
De patiënte is een vierentwintigjarige vrouw die sinds tien jaar angst heeft om over te geven. Recentelijk is deze angst verergerd. Patiënte schrijft dit toe aan spanningen rond het afstuderen aan een voortgezette opleiding. Reeds twaalf jaar heeft patiënte niet overgegeven. Voor die tijd moest patiënte wel eens braken tijdens lange autoritten naar een vakantiebestemming. Patiënte noemt geen traumatische ervaringen rond overgeven.
Doorlopend is patiënte bezig met de angst voor braken. Ze let op dat ze niet te vet en niet te veel eet. Verder is haar eetpatroon normaal. Buitenshuis zoekt ze meteen naar de plaats van het toilet. Wanneer ze in een restaurant eet, houdt ze voortdurend het toilet in de gaten. Als het toilet bezet is, breekt het zweet haar uit. Zwervers en anderen die eruitzien alsof ze kunnen gaan overgeven, ontloopt ze zoveel mogelijk. Ook bij kinderen voelt zij zich gespannen.
Een gevoel van misselijkheid roept de angst voor braken op. Elke avond na het eten voelt patiënte zich in lichte mate misselijk. Ongeveer eenmaal per maand is deze misselijkheid erger en resulteert dan in een angst waarbij ze transpireert, een versnelde hartslag krijgt en zich onrustig voelt. Patiënte kan niet aangeven waarom ze bang is om over te geven. Ze vindt het vies. Ze is niet bang dat ze anderen ermee belast, want ze is ervan overtuigd dat ze zich kan inhouden totdat zij het toilet bereikt.
Vanaf het begin van de behandeling registreert patiënte haar misselijkheid en angst op een tienpuntsschaal (zie tabel 1).
Als eerste stap leert patiënte een ontspanningsoefening. Dit oefent ze in de sessie en krijgt ze mee op een audiotape om thuis verder te oefenen. Patiënte krijgt de volgende uitleg: door haar eindexamen is zij meer gespannen dan normaal. Hierdoor is ook het lichaam meer gespannen en dat uit zich in misselijkheid. Door ontspanningsoefeningen kan zij de spanning en daarmee ook de misselijkheid verminderen. Na vier weken oefenen is de misselijkheid echter niet verminderd (zie registratie zitting twee en drie).
Als volgende stap stopt patiënte met vermijding en controle (zitting vier tot zes). Zij gaat meer en vetter eten. Wekelijks eet zij patat. Ook wordt haar gevraagd niet langer te speuren naar de locatie van de toiletten. Bovendien gaat zij uit eten zonder het toilet in de gaten te houden. Ook wordt zij aangemoedigd kinderen en anderen die kunnen overgeven niet meer te ontwijken. De angst- en misselijkheidsscore verandert niet. Er is geen duidelijke toename van angst als patiënte de confrontatie met de angstwekkende stimuli aangaat, noch is sprake van afname van angst door habituatie.
Vervolgens wordt patiënte gevraagd om misselijkheid (en angst) op te roepen. Op de televisie zoekt zij naar scènes waarin braken voorkomt. Tot nu toe durft zij daar niet naar te kijken. Een scène van een kokhalzende sporter neemt zij op met de video en bekijkt dit elke avond. Hierdoor wordt zij meer misselijk en angstig dan voorheen (zie registratie zitting zeven). Deze misselijkheid blijft aanwezig totdat zij inslaapt. Ook als de duur van de exposure wordt uitgebreid van twee minuten naar dertig minuten, vermindert de angst en het gevoel van misselijkheid niet (zie registratie zitting acht).
Omdat bij alle oefeningen de misselijkheid en angst om te braken laag blijft, waardoor geen extinctie kan optreden, wordt in zitting acht en negen geprobeerd tijdens hypnose misselijkheid op te roepen. Ook dit brengt geen verandering teweeg. Patiënte wordt niet misselijk en maar weinig angstig. Patiënte geeft aan zich te verzetten tegen de hypnose. Veel in haar leven is ten goede veranderd en ze wil dit niet kwijtraken door opnieuw erg angstig te worden door misselijkheid. Na de negende zitting breekt patiënte om deze reden de behandeling af. Op dat moment vertoont patiënte geen vermijdingsgedrag meer en zijn haar controles sterk verminderd. Haar angst om te braken, voornamelijk opgeroepen door misselijkheid, blijft onveranderd.
Gedurende de gehele behandeling wordt geprobeerd met cognitieve interventies de koppeling tussen misselijkheid en braken te doorbreken. Ten eerste wordt bekeken hoe vaak overgeven op misselijkheid volgt. Hoewel patiënte aangeeft de laatste jaren zeker duizend keer misselijk te zijn geweest zonder ooit over te geven, blijft zij de misselijkheid wantrouwen. Ooit kan misselijkheid de voorbode van braken zijn.
| zitting | misselijkheid (1-10) | angst (1-10) |
| QMI = Questionnaire upon Mental Imagery; DES = Dissociative Experiences Scale;sds = Social Desirability Scale; Questionnaire upon Mental Imagery;CEV = Creatieve Ervaringen Vragenlijst; TAS = Telegen’s Absorbtion Scale. | ||
| 2 | 1,2 | 1,1 |
| 3 | 1,1 | 1,0 |
| 4 | 1,2 | 1,0 |
| 5 | 1,3 | 1,1 |
| 6 | 1,3 | 1,1 |
| 7 | 2,5 | 1,8 |
| 8 | 2,6 | 1,7 |
| 9 | 2,5 | 1,7 |
Er wordt stilgestaan bij het gevoel van misselijkheid dat zij had toen zij jaren geleden wel moest overgeven. Patiënte weet echter niet of de misselijkheid die zij nu voelt overeenkomst vertoont met de misselijkheid tijdens de autoritten van vroeger. Differentiëren is ook op andere manieren niet mogelijk: patiënte blijft volhouden dat elk gevoel van misselijkheid tot braken kan leiden.
Daarna wordt stilgestaan bij mogelijke oorzaken van misselijkheid en patiënte wordt gevraagd naar de kans op overgeven bij elke oorzaak. Ze noemt spanning, evenals een gevoelige maag en ziekte. Alleen bij ziekte schat de patiënte de kans hoog in dat zij kan overgeven. Ook de rol van aandacht komt ter sprake. Het kost patiënte moeite te geloven dat je meer in je lichaam voelt als je er de aandacht op richt. Er wordt een experiment gedaan waarbij ze drie minuten gericht op haar knie let en gedurende die drie minuten meer voelt in haar knie dan daarvoor. Ook dit overtuigt haar niet.
De enige reactie die de patiënte kan geven op de vraag waarom zij zo bang is om over te geven is: ‘Het is vies.’ Kritisch wordt gekeken naar hoe vies braken werkelijk is. Snel geeft patiënte toe dat het wel mee valt met de viezigheid, dat het zal leiden tot een afname van de misselijkheid et cetera, maar lang wil zij niet stilstaan bij deze gedachten. Pogingen om haar hiervoor toch te motiveren stranden op patiëntes angst hiervan angstig en misselijk te worden.
Casus
Patiënte is een twintigjarige vrouw die sinds twee jaar bang is om over te geven. De laatste keer dat ze gebraakt heeft is tweeënhalf jaar geleden nadat zij tijdens de nieuwjaarsviering vis en champagne genuttigd had. Patiënte is bang dat zij tijdens het braken in paniek raakt en zal stikken. Omdat patiënte denkt dat alleen moeder haar kan kalmeren wanneer zij overgeeft, wil ze in de buurt van moeder blijven. Uit angst om met brakende mensen geconfronteerd te worden durft patiënte niet meer uit te gaan. Bovendien is ze bang dat het laat wordt als ze uitgaat en ze weinig nachtrust krijgt waardoor ze bevattelijker wordt voor ziekten waarvan ze moet overgeven. Ook durft zij niet op vakantie te gaan. Bepaalde soorten voedsel durft zij niet te eten, zoals vis en vette patat. Ook gebruikt zij geen alcohol meer uit angst ziek te worden en te moeten overgeven. Als zij in een bus zit en iemand hoort hoesten, is ze onmiddellijk bang dat diegene gaat overgeven. In het verleden is ze vaak misselijk geweest tijdens autoritten waarbij ze soms moest overgeven. Verder heeft haar moeder migraine en moet tijdens de migraine-aanvallen vaak braken.
Patiënte is verder erg verlegen. Ze weet vaak niet wat ze terug moet zeggen als jongens een opmerking maken. Ze moet vaak blozen en voelt zich dan dom. Patiënte wil graag iets aan haar klachten doen omdat ze het leven op deze manier niet leuk vindt en ze beseft dat ze ‘te zwaar leeft’.
Patiënte wordt in veertien zittingen behandeld met exposure, cognitieve therapie en copingstrategieën voor de angst om te braken; daarnaast wordt aandacht besteed aan haar onzekerheid met behulp van een assertiviteitstraining.
Met patiënte wordt in eerste instantie besproken dat ze veel maatregelen neemt om te voorkomen dat ze overgeeft. Deze ‘veiligheidsmaatregelen’ beperken in ernstige mate haar leven. Patiënte begrijpt dat het nodig is om deze stapsgewijs terug te dringen. Er wordt een lijst opgesteld met mogelijke oefenomstandigheden, waarin onder andere het volgende is opgenomen: het eten van vis; het drinken van bier; zonder moeder op stap gaan; uitgaan; laat naar bed gaan; zich in situaties begeven waar mensen wellicht kunnen overgeven, zoals in cafés; uit logeren gaan; het eten van vette dingen, zoals hamburgers of patat.
Als eerste stap besluit patiënte om weer een biertje te drinken. Ze rapporteert dat de oefening geen succes was omdat ze na het drinken van een glas bier erg bang was dat dit tot overgeven zou leiden. Het feit dat het niet gebeurde zegt haar weinig. Ze heeft een druk in haar maag gevoeld en dit is voor haar een teken dat het had kunnen gebeuren. De therapeut vraagt of een drukkend gevoel in haar maag altijd resulteert in braken. Patiënte vertelt dat ze al tijden niet overgegeven heeft, maar ziet dit geenszins als bewijs dat het met braken niet zo vaart loopt. Daarom vraagt de therapeut haar om te noteren hoe vaak ze een druk in haar maag voelt en hoe vaak dit tot overgeven leidt. Verder wordt doorgenomen dat behalve ziekte ook een vol gevoel na het eten en spanningen een druk op de maag geven.
De volgende keer vertelt patiënte dat ze acht keer een vervelend gevoel in haar maag gehad heeft en dit niet tot overgeven leidde. Patiënte ziet dit echter niet als bewijs dat het meevalt met de kans op overgeven, maar heeft het idee dat ze geluk heeft gehad. Ook in de volgende weken resulteren de oefeningen niet in een verandering van denken; patiënte blijft het gevoel houden dat ze een geluksvogel is en haar geluk elk moment kan ophouden. Overigens vermindert het aantal keer dat patiënte zich misselijk voelt van acht keer in de eerste week tot drie keer enkele weken later.
Tot nu toe wil patiënte voorkomen dat zij ooit zou moeten braken. Met haar wordt besproken dat dit niet reëel is omdat ieder mens wel eens moet overgeven, wat patiënte ook beseft. Nogmaals wordt de situatie geanalyseerd. Patiënte is bang dat zij tijdens het braken in paniek raakt en daardoor stikt. De aandacht verschuift van het voorkomen van het overgeven naar het voorkomen van de paniek. Om te leren haar paniek beter onder te controle te krijgen wordt geoefend met een ontspanningsoefening, die patiënte op een cassettebandje mee naar huis krijgt en dagelijks oefent.
Inmiddels is het patiënte duidelijk geworden dat misselijkheid niet automatisch tot braken leidt, maar ze kan geen onderscheid maken tussen een ‘ongevaarlijk’ en een ‘gevaarlijk’ gevoel in haar maag. Daarom wordt haar gevraagd om een cijfer te geven aan de mate van misselijkheid waarbij een laag cijfer inhoudt dat ze iets voelt maar geen risico loopt en een hoog cijfer betekent dat er grote kans op overgeven is. Patiënte rapporteert dat het toekennen van een cijfer aan de misselijkheid haar erg helpt. Inmiddels heeft ze met anderen gepraat over de angst om te braken. Ze zegt dat er meer mensen bang voor zijn. In de tiende sessie geeft patiënte aan dat haar angst onder controle is. Inmiddels eet ze weer alles en gaat af en toe uit. Ook moeder vindt patiënte veel rustiger geworden.
Patiënte wil nog enkele gesprekken om de assertiviteitstraining voort te zetten, die parallel aan de behandeling van de braakfobie is ingezet.
Na een jaar vindt een telefonische follow-up plaats. Patiënte vertelt dat zij haar angst om te braken grotendeels onder controle heeft. Ze eet alles, gaat soms uit en is met haar vriend op vakantie geweest. Geheel verdwenen is haar angst voor het overgeven niet. Tijdens een tentamen was ze erg bang te moeten braken. Ze heeft zich toen ontspannen en haar aandacht afgeleid, waarna het beter ging. Ze vindt dat ze steeds beter voor zichzelf op kan komen en steeds meer op eigen benen staat. Terugdenkend aan de therapie noemt ze een aantal dingen die haar geholpen hebben. Het heeft haar enorm opgelucht dat ze over haar angst kon praten. Verder is ze gaan beseffen dat ze haar leven niet afhankelijk moet maken van de angst voor het braken. Ze heeft geleerd om haar gedachten af te leiden en is gaan beseffen dat niet elk gevoel in haar maag onmiddellijk tot overgeven leidt. Ook de ontspanningsoefening waardeert ze hoog.
Voorafgaand aan de behandeling en na veertien zittingen werd de SCL-90 afgenomen. De score daalde van 249 tot 109. De eerste score is boven gemiddeld in vergelijking met poliklinisch psychiatrische patiënten. De laatste score is zeer laag in vergelijking met poliklinisch psychiatrische patiënten. Bij de follow-up vult ze nogmaals de SCL-90 in en scoort 127. Deze score is zeer laag in vergelijking met poliklinisch psychiatrische patiënten. In vergelijking met het einde van de therapie is de score bij follow-up iets gestegen. Deze stijging is geheel te wijten aan de subschaal somatisatie, waarop patiënte meer hoofdpijn en rugpijn rapporteert.
Bij het retourneren van de SCL-90 sluit patiënte een brief in, waaruit de volgende citaten komen. “De gedachte dat ik meteen moet overgeven als ik misselijk was of iets in mijn buik voel, is zo goed als weg. Jij liet me inzien dat niet alle dingen die je in je maag voelt aanleiding geven tot overgeven. Juist als je je zenuwachtig maakt, als je denkt iets te voelen, kom je in een soort cirkel waarin je je steeds zenuwachtiger maakt en dus ook misselijk gaat voelen. Dit moet je dus zien te voorkomen en dat is me ook voor een groot gedeelte gelukt. Als ik echt misselijk ben dan ga ik de ademhalingsoefeningen doen en soms helpt dit dan. Omdat ik de laatste tijd veel last heb van migraine ben ik vaak heel erg misselijk. Gelukkig kreeg ik tot nu toe alleen een migraine-aanval als ik thuis was. En dan voelde ik me op m’n gemak en dacht als ik kotsmisselijk in bed lag, nou als het komt dan moet het maar, hoe rot ik het ook vind. (…) Wat ik ook goed vond was dat ik een opdracht kreeg om aan andere mensen te vragen hoe zij het ervaren. En toen kwam ik er achter dat best veel mensen het een beetje eng vonden. (…) In mijn beroep (tandartsassistente) dat ik later zal gaan uitoefenen, zal ik het overgeven ook tegen kunnen komen. Want er worden afdrukken genomen met hele grote lepels, waardoor de patiënt kan gaan kokhalzen en dus kan gaan overgeven. Dat heb ik weer. Dit vind ik niet zo’n fijn vooruitzicht, want ik weet niet hoe ik zal reageren. Hier ben ik wel bang voor. (…) Als ik nu overgeefsel op straat zie liggen denk ik aan de therapie waarin je zei: jij bent niet degene die overgegeven heeft en je voelde je hier voor ook niet misselijk, dus zul je nu ook niet zomaar gaan overgeven.”
Beschouwing
Bij beide patiënten volgde de angst om te braken een vast patroon. Een druk op de maag of het zien van mensen die zouden kunnen overgeven interpreteerden zij als voorbode dat zij zelf moesten overgeven. Hierdoor ontstond angst die vervolgens leidde tot lichamelijke spanningsklachten, zoals druk op de maag en misselijkheid. Om aan de vicieuze cirkel te ontsnappen vermeden beide patiënten bepaalde situaties en bepaalde soorten voedsel (passieve vermijding). Bovendien probeerden zij situaties onder controle te houden door te zoeken naar toiletten of door een ander in te schakelen voor geruststelling (actieve vermijding). Dit patroon is in schema gezet in figuur 1.
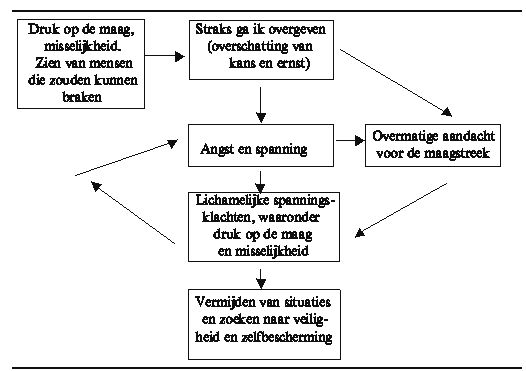
1
Sequentie van angst en braken.
Beide patiënten werden behandeld met een breed spectrum van interventies, zoals relaxatie, exposure en cognitieve therapie. Het ligt voor de hand om een fobie te behandelen met exposure. Er bestaat er veel bewijs voor de effectiviteit van exposure bij fobieën (
Emmelkamp, Bouman & Scholing, 1989). Ook bij braakfobieën is het succesvolle gebruik van exposure beschreven. Exposure bij de fobie voor braken is echter lastig te realiseren omdat de therapeut niet altijd bereid is de patiënt een braakopwekkend middel te verstrekken of zichzelf vol te proppen met een mengsel van minestronesoep, zure melk en azijn. Hoewel braken geen prettige gebeurtenis is lijken sommige patiënten de ernst van het overgeven te overdrijven. Exposure aan het braken zelf lijkt belangrijk als patiënten een overdreven negatieve betekenis toekennen aan het braken op zich. Een andere mogelijkheid is om patiënten bloot te stellen aan de uitlokkende factoren, zoals misselijkheid of het zien van brakende medeburgers. Dit is wellicht geïndiceerd als patiënten de kans overschatten dat braken optreedt. Filmfragmenten van brakende mensen behoren echter niet tot de standaarduitrusting van de moderne gedragstherapeut. ‘Gelukkig’ vertoont de televisie soms fragmenten van brakende mensen. Dankzij een video-opname kon de exposure bij de eerste patiënte gerealiseerd worden. Exposure aan beelden van het braken leverde geen verbetering op. Ook het oproepen van de misselijkheid door hypnose verminderde de angst niet. Op zich is dit niet verbazingwekkend omdat beide patiënten reeds jaren geconfronteerd werden met een vervelend gevoel in hun maag en dit nooit tot gewenning leidde. Klaarblijkelijk zijn er factoren in het spel die de gewenning in de weg staan. Het is ook maar de vraag of het ervaren van vervelende gevoelens, zoals misselijkheid, ooit went. Aan de andere kant is het de vraag of de exposure wel goed genoeg werd uitgevoerd. De registratie van de angst en spanning van de eerste patiënte laat zien dat deze weliswaar toenam maar tegelijkertijd erg laag bleef. Voor een succesvolle exposure dient de angst hoger (en de misselijkheid) groter te zijn.
Er is exposure mogelijk aan het braken zelf en er is exposure mogelijk aan de uitlokkende factoren, zoals misselijkheid en het zien van brakende mensen. Daarnaast is er exposure mogelijk aan de situaties die de patiënt vermijdt uit angst geconfronteerd te worden met braken. De patiënt verandert van een ‘bangerik’, die wegloopt voor de angst, in een ‘dappere bangerik’, die weliswaar bang is maar situaties niet langer uit de weg gaat.
Het lukte beide patiënten om de situaties die zij vermeden weer op te zoeken. In de behandeling van de tweede patiënte werd begonnen met exposure in de vorm van het drinken van een biertje. Hoewel het overgeven achterwege bleef, ervaarde ze dit niet als bewijs dat het drinken van bier veilig was. Integendeel, ze had van alles gevoeld in haar maag en dat geïnterpreteerd als naderend onheil waar ze ternauwernood aan ontsnapt was. Zij beschouwde zichzelf als een geluksvogel en vreesde dat het geluk spoedig zou ophouden.
Salkovskis (1991) noemt dit het ‘near miss’-fenomeen. Dit impliceert dat bepaalde cognities de gewenning bij exposure in de weg kunnen staan.
Bij de tweede patiënte lukte het om door cognitieve interventies de koppeling te doorbreken tussen het nare gevoel in de maag en de gedachte dat dit gevoel tot overgeven leidt. Patiënte leerde differentiëren tussen de diverse gevoelens in haar maag en leerde deze gevoelens anders te labelen. Bij de eerste patiënte werd deze koppeling niet doorbroken. Cognitieve interventies misten doel omdat patiënte snel relativeerde zonder dat deze relativeringen op de momenten van angst hun geloofwaardigheid behielden. Ook was er voor patiënte geen overtuigende alternatieve verklaring voor het wat merkwaardige feit dat zij na elke avondmaaltijd misselijk werd. Wellicht werden gedrag en cognities te weinig geïntegreerd aangepakt en bleef de therapie te veel een ‘praten over’. Aan de andere kant was patiënte niet te motiveren tot gedragsexperimenten waarbij zij zou moeten braken om uit te vinden of zij zou stikken of niet.
Naast exposure-oefeningen en cognitieve interventies werden ook ontspanningsoefeningen gebruikt om de klachten te verminderen. Beide patiënten zagen een gevoel van misselijkheid als voorbode van overgeven en werden – als zij zich misselijk voelden – angstig en gespannen. Deze angst resulteerde in toenemende vervelende gevoelens in de maag. Beide patiënten raakten gevangen in een vicieuze cirkel. Door het verminderen van spanning door ontspanningsoefeningen werd geprobeerd de cirkel te doorbreken. De eerste patiënte had weinig baat bij de ontspanning. Hoewel het aannemelijk leek te veronderstellen dat spanning een belangrijke rol speelde in het verergeren van de misselijkheid – patiënte zat in haar eindexamenjaar en had vanaf die tijd een sterke toename gehad van de klachten – hielpen ontspanningsoefeningen haar niet. Wellicht had de misselijkheid een andere oorzaak die niet met ontspanning te bestrijden was. De tweede patiënte was wel succesvol in het toepassen van de ontspanningsoefeningen. Zij kon door de ontspanning de paniek rond de gevoelens in haar maag verminderen.
Beide patiënten waren niet volledig genezen. Dit gold zeker voor de eerste patiënte, bij wie angst om te braken onveranderd leek. Toch gaf patiënte aan tevreden te zijn met het behaalde resultaat. De exposure-opdrachten hadden ertoe geleid dat patiënte niets vermeed en duidelijk minder gepreoccupeerd was met braken. Haar leven werd minder door angst beïnvloed. Dit laatste gold ook voor patiënte twee; bij haar leken echter ook de cognities grotendeels veranderd. Braken was nog steeds niet iets dat haar aantrok, maar de koppeling tussen misselijkheid en braken was teruggebracht tot normale proporties.
Summary
This article describes the treatment of two patients with a vomiting phobia. The treatment consisted of relaxation, exposure in vivo and cognitive interventions. After treatment there was no more avoidance behaviour, although the fear of vomiting didn’t completely disappear. Through cognitive interventions one patient succeeded in breaking off the relationship between nausea and vomiting.
Referenties
American Psychiatric Association (1990). DSM-III-R, Diagnostic and Statistical
Manual of Mental Disorders (third edition,revised). Washington dc: apa.
American Psychiatric Association (1994). DSM-IV, Diagnostic and Statistical Manual
of Mental Disorders (fourth edition). Washington dc: apa.
Emmelkamp, P.M.G., Bouman, T.K., & Scholing, H.A. (1989). Angst, fobieën en
dwang. Deventer:Van Loghum Slaterus.
Himle, J.A., McPhee, K., Cameron, K.G., & Curtis, G.C. (1989). Simple phobia: evidence of heterogeneity. Psychiatric Research, 28, 25-30.
Himle, J.A., Crystel, D., Curtis, G.C., & Fluent T.E. (1991). Mode of onset of simple phobia subtypes: further evidence of heterogeneity.Psychiatry Research, 36, 37-43.
Lelliot, P., McNamee, G., & Marks, I. (1991). Features of agora-, social and related phobias and validation of the diagnosis. Journal of Anxiety Disorders, 5, 313-322.
McFadyen, M., & Wyness, J. (1983). You don’t have to be sick to be a behaviour therapist but it can help! Treatment of a “vomit” phobia. Behavioural Psychotherapy,
11, 173-176.
McKenzie, S. (1994). Hypnotherapy for vomiting phobia in a 40-year-old woman.
Contemporary Hypnosis, 11, 37-40.
Philips, H.C. (1985). Return of fear in the treatment of a fear of vomiting.Behaviour,Research & Therapy, 23, 45-52.
Rebman, V.L. (1983). Self-control desensitization with cue-controlled relaxation for the treatment of a conditioned vomiting response to air travel, Journal of Behavior Therapy and Experimental Psychiatry, 14, 161-164.
Reesal, R.T., Bajramovic, H., & Mai, F. (1990). Anticipatory nausea and vomiting: a form of chemo-therapy phobia? Canadian Journal of Psychiatry, 35, 80-82.
Ritow, J.K. (1979). Brief treatment of a vomiting phobia. American Journal of
Clinical
Hypnosis, 21, 293-296.
Salkovskis, P.M. (1991). The importance of behaviour in the maintenance of anxiety and panic: a cognitive account.Behavioural Psychotherapy, 19, 6-19.
Schroeder, H.E., Schroeder, U., & Santibáñez, G. (1986). Dentist phobia. Pavlovian
Journal of Biological Science, 21, 16-24.
Stravynski, A. (1983). Behavioral treatment of psychogenic vomiting in the context of social phobia.Journal of Nervous and Mental Disease, 171, 448-551.
Wyesinghe, B. (1974). A vomiting phobia overcome by one session of flooding with hypnosis. Journal of Behavior Therapy and Experimental Psychiatry , 5, 169-170.
