DT-17-3-192.pdf 696.88 KB 488 downloads
Onderzoek eetstoornissen met en zonder voorafgaand trauma ...Samenvatting
In dit onderzoek gaat het om de vraag of patiënten met een eetstoornis zich minder goed ontwikkelen wanneer zij traumatische ervaringen in het verleden rapporteren dan wanneer dit niet het geval is. Een aantal vrouwen (62) met een eetstoornis volgde een residentiële vorm van gedragstherapie en is bij opname, bij ontslag (zes maanden later) en één jaar na opname onderzocht op de variabelen eetstoornissymptomen, comorbiditeit, lichaamsbeleving en dissociatieve symptomen. Van de vrouwen rapporteerden er 21 een trauma–ervaring in het verleden, 41 hadden geen traumaverleden. Niet–trauma– en traumapatiënten ontwikkelden zich op meetmoment twee en drie op de meeste variabelen niet verschillend. Belangrijk is wel dat, na controle voor algemeen psychoneuroticisme, de traumapatiënten op de drie meetmomenten een negatievere lichaamsbeleving rapporteerden. Zij rapporteerden tevens een hogere ‘ineffectiviteit’, en opvallend méér dissociatieve ervaringen in vergelijking met de niet–traumagroep. Deze resultaten suggereren dat traumatische ervaringen in de kindertijd een risicofactor zijn voor het ziekteverloop van patiënten met een eetstoornis.
Traumatische ervaringen en eetstoornissen
Patiënten met een eetstoornis rapporteren vaak een of andere ernstige vorm van traumatisering in hun voorgeschiedenis (Connors & Morse, 1993; Demitrack et al., 1990; McCallum et al., 1992; Palmer et al., 1990; Folsom et al., 1993; Vanderlinden et al., 1993; Waller, 1991). In de literatuur is voornamelijk aandacht besteed aan het voorkomen van seksueel misbruik bij deze patiënten. Er worden heftige discussies gevoerd over de vraag of seksueel misbruik al of niet als een risicofactor moet worden beschouwd voor de ontwikkeling van een eetstoornis (Vanderlinden & Vandereycken, 1994). Connors en Morse (1993) concluderen op grond van een uitgebreid literatuuronderzoek naar de relatie tussen seksueel misbruik en eetstoornissen, dat seksueel misbruik in de kindertijd niet noodzakelijkerwijs tot de ontwikkeling van een eetstoornis hoeft te leiden. Zij stellen wel dat seksueel misbruik een rol kan spelen in het ontstaan van eetstoornissen. Opvallend is dat het aantal patiënten met een eetstoornis dat seksueel misbruik rapporteert, niet significant afwijkt van het percentage seksueel misbruikten in de ‘normale’ populatie (+/– 30%).
Folsom, Krahn, Nairn et al. (1993) zochten naar een relatie tussen seksueel en lichamelijk misbruik en de ontwikkeling van eetstoornissen. Zij trokken tevens een vergelijking tussen een groep patiënten met een eetstoornis die klinisch behandeld werd en een groep patiënten met uiteenlopende psychiatrische stoornissen. Van beide groepen rapporteerde een groot aantal (69% van de eetstoornisgroep en 80% van de ‘uiteenlopende’ groep) een geschiedenis van seksueel misbruik. Respectievelijk 51% en 56% vermeldde tevens een geschiedenis van lichamelijk geweld. Tussen beide groepen (eetstoornis versus uiteenlopende psychiatrische stoornissen) werden geen significante verschillen gevonden wat betreft het voorkomen van seksueel en lichamelijk misbruik. Wel waren er ernstiger psychiatrische stoornissen als fobieën en obsessies wanneer een geschiedenis van seksueel misbruik bestond. Conclusie van dit onderzoek was dat er geen relatie bestaat tussen de ernst van eetstoornissymptomen en seksueel en fysiek misbruik. Deze bevinding vormt een contrast met de onderzoeksgegevens van Pitts en Waller (1993), die ontdekten dat patiënten met boulimia nervosa die seksueel misbruikt waren, een grotere frequentie van vreetbuien en braken rapporteerden dan boulimia–patiënten die niet seksueel misbruikt waren. Zij toonden tevens aan dat de seksueel misbruikte patiënten meer last hadden van gedachten waarmee zij zichzelf naar beneden haalden, en deze gedachten bleken verband te houden met de frequentie van het braken. Waller (1991) maakte verder aannemelijk dat een negatief zelfbeeld en schuldgevoelens in relatie met seksueel misbruik een belangrijke rol in de ontwikkeling en het standhouden van een eetstoornis kunnen spelen. Vanderlinden et al. (1993) hebben in een overzicht de relatie tussen seksueel misbruik en eetstoornissen gedetailleerd toegelicht. Zij vonden in de literatuur dat patiënten met boulimia nervosa vaker ongewenste seksuele ervaringen rapporteerden dan patiënten met anorexia nervosa. In het algemeen lijkt de frequentie van vreten en braken significant hoger te liggen bij patiënten bij wie het seksueel misbruik binnen de familie plaatsvond vóór hun veertiende jaar en wanneer dit gepaard ging met lichamelijk geweld. Soortgelijke resultaten vond men ook in de niet–klinische populatie, waarin vrouwen die vóór hun veertiende jaar seksueel misbruikt waren hoger scoorden op eetstoornis–vragenlijsten (Calam & Slade, 1989).
Ondanks het vele onderzoek dat gedaan is naar de relatie tussen een trauma–verleden en de ontwikkeling van een eetstoornis, zijn er tot op heden geen eenduidige conclusies getrokken. Debet aan deze onduidelijkheden zijn de verschillende onderzoeksmethoden, het gebrek aan een consistente definitie van het begrip traumatisering, de moeilijk– en/of slordigheden bij het diagnosticeren van een traumaverleden en eetstoornissen, en het gebrek aan onderzoek naar de relatie tussen traumatisering en psychopathologie in het algemeen. In deze discussie benadrukken Waller (1991) en Vanderlinden en Vandereycken (1993) daarom het gevaar van ‘causaliteitsdenken’. Men zoekt te veel naar een lineair verband tussen oorzaak en gevolg. Vanderlinden en Vandereycken (1997) stellen daarom een multifactorieel model voor, waarin naast de trauma–ervaring verschillende andere factoren een mediërende rol kunnen spelen bij het ontstaan van psychopathologie. Het is daarom onmogelijk te stellen dat seksueel misbruik een enkelvoudig lineair effect zal hebben op de ontwikkeling van psychopathologie. Wel tonen onderzoeksgegevens ondubbelzinnig aan dat seksueel misbruik wel degelijk een risicofactor is in het ontstaan van psychopathologie in bredere zin, waaronder uiteraard eetstoornissen (Lange et al., 1995; Welch & Fairburn, 1994).
In deze heftige en vaak emotioneel geladen discussie om de betekenis van seksueel misbruik bij het ontstaan van een eetstoornis, is het merkwaardig vast te stellen dat onderzoekers zich tot op heden niet bezighielden met de vraag of de aanwezigheid van traumata in de voorgeschiedenis eventueel invloed heeft – gunstig of ongunstig – op het resultaat van een behandeling. Deze vraag is het onderwerp van deze studie: heeft een ernstige trauma–ervaring invloed (gehad) op de ontwikkeling van patiënten met een eetstoornis die allen een intensief klinisch behandelprogramma volgden? De resultaten van een vorm van gedragstherapie bij twee groepen eetstoornispatiënten, een groep met en een groep zonder traumatisch verleden, werden bestudeerd. Er waren drie meetmomenten: opname, ontslag (zes maanden later) en een jaar na opname. Er werd beslist het onderzoek niet te beperken tot de invloed van seksueel misbruik, maar ook aandacht te besteden aan de invloed van andere traumatische ervaringen, zoals lichamelijk en emotioneel misbruik. Reden hiervoor was enerzijds dat de groep getraumatiseerden vrij klein in aantal was, anderzijds dat vele studies aantonen dat, naast seksueel misbruik, ook lichamelijk en emotioneel misbruik vaak voorkomen bij patiënten met een eetstoornis (Folson, Krahn, Nairn et al., 1993; Vanderlinden & Vandereycken, 1997). Bovendien vermeldt een hoog percentage (ongeveer 20%) van de getraumatiseerde patiënten meer dan één vorm van traumatisering. Er werd verwacht dat patiënten met traumatische ervaringen zich slechter zouden ontwikkelen na een behandeling dan patiënten zonder deze nare ervaringen. Deze stelling was onder andere gebaseerd op onderzoekgegevens die aantoonden dat traumatische ervaringen in de kindertijd bij patiënten met eetstoornissen inderdaad meer complexe psychiatrische comorbiditeit tot gevolg hebben op latere leeftijd (Welch & Fairburn, 1994).
Onderzoeksmethoden
Subjecten
De groep proefpersonen bestond uit 62 vrouwen met een eetstoornis, die een residentiële gedragstherapie volgden (met gemiddelde verblijfsduur van zes maanden) in het Universitair Centrum St. Jozef te Kortenberg (België). Er waren drie meetmomenten: moment van opname, ontslag (ongeveer zes maanden na opname) en één jaar na opname. Van deze 62 patiënten waren alle gegevens beschikbaar op de drie meetmomenten.
De gemiddelde ziekteduur van de groep was 5,75 jaar. Van de eetstoornispatiënten kreeg 61% (N = 38; Body Mass Index (BMI) was 14,1) de diagnose anorexia nervosa ‘restricted’ (zuivere vasters), 21% (N = 13; BMI was 17,6) leed aan anorexia nervosa van het mengtype (streng vasten in combinatie met braken, vreten en gebruik van laxativa), 18% (N = 11; BMI was 20,3) kreeg de diagnose boulimia nervosa ‘normaal gewicht’ (met braken en laxeren) en 3% had boulimia nervosa met overgewicht (zonder braken en laxeren). Het gemiddelde gewicht van de groep was 44,14 kg (SD = 12,21) en het gemiddelde percentage–afwijking ten opzichte van het normale gewicht was 22,5 (SD = 19,45).
De gemiddelde leeftijd van de groep was 21 jaar en 7 maanden; 26% volgde alleen een lagere middelbare opleiding, 14% had een hogere niet–universitaire opleiding en 21% had een universitaire opleiding. Van de vrouwen was 13% gehuwd, 14% woonde samen en 73% was ongehuwd.
Behandelprogramma
Alle patiënten werden opgenomen op de residentiële gedragstherapeutische dienst van het Universitair Centrum St. Jozef te Kortenberg. De patiënten werden ingeschakeld in een specifiek groepstherapeutisch programma voor eetstoornissen, bestaande uit de combinatie van een reeks gedragstherapeutische afspraken, verschillende groepstherapeutische activiteiten en een interactioneel georiënteerde aanpak. Het therapeutische arsenaal bestaat voornamelijk uit cognitief–gedragstherapeutische interventies in combinatie met systeemtherapeutische technieken (voor meer informatie over het therapieprogramma zie Vanderlinden, Norré & Vandereycken, 1989). De trauma– en niet–traumapatiënten kregen een identiek therapeutisch programma.
Vragenlijsten en metingen
Alle subjecten vulden een reeks van zes vragenlijsten in.
1. De Symptom Checklist (SCL–90; Derogatis, 1983). Dit is een maat voor een brede waaier van psychiatrische klachten. Naast een algemene psychoneuroticisme–score zijn er acht subschalen: angst, agorafobie, depressie, somatisatie, insufficiëntie, sensitiviteit, vijandigheid en slapeloosheid. De betrouwbaarheid en validiteit van de SCL–90 blijken goed (Arrindell & Ettema, 1986). De SCL–90 werd afgenomen in deze studie om de vergelijkingen tussen trauma– en niet–traumagroep op de verschillende afhankelijke variabelen uit te zuiveren voor de mogelijke invloed van algemeen psychoneuroticisme en comorbiditeit. Immers, het is altijd mogelijk dat getraumatiseerde patiënten bijvoorbeeld significant méér dissociatieve ervaringen rapporteren omdat ze meer psychiatrische problemen hebben en niet omdat ze nu eenmaal getraumatiseerd zijn.
De SCL–90 werd alleen bij opname afgenomen.
De hierna beschreven vragenlijsten werden op de drie meetmomenten afgenomen:
2. De Eating Disorder Inventory (EDI; Garner et al., 1983). De EDI meet acht verschillende kenmerken van patiënten met anorexia en boulimia: 1 de wens te vermageren, 2 boulimie, 3 ontevredenheid over het lichaam, 4 ‘ineffectiviteit’, 5 perfectionisme, 6 wantrouwen ten opzichte van anderen, 7 interoceptieve vermogens, en 8 angst voor volwassenheid. Ook van deze vragenlijst blijken de betrouwbaarheid en validiteit goed (Garner et al., 1983).
3. De Eating Disorder Evaluation Scale (EDES; Vandereycken, 1993). De EDES (Vandereycken, 1993) is een korte vragenlijst om de ernst van een eetstoornis te evalueren. De betrouwbaarheid en validiteit van de lijst zijn goed. De lijst bestaat uit vier subschalen: 1 anorectische preoccupatie, 2 boulimie, 3 seksualiteit, en 4 psychosociaal functioneren. De lijst bestrijkt met andere woorden zowel de specifieke symptomen als de bredere psychosociale aspecten. De totaalscore van de EDES kan gebruikt worden als een evaluatiescore van het algemene functioneren van de betrokken patiënt. Aangezien we tevens de comorbiditeit wilden bestuderen, werd op basis van de EDES een comorbiditeitsfactor berekend door het optellen van de volgende items: nervositeit, slapeloosheid (of innemen van slaappillen), sterke angsten (of gebruik van kalmeermiddelen), depressie, ‘zenuwinzinking’, zelfmoordpoging, automutilatie, verwarring (zoals het horen van stemmen in het hoofd, geesten zien), misbruik van alcohol, drugs en/of medicijnen. Anders dan de overige in dit onderzoek gebruikte instrumenten duidt een lagere score op meer pathologie.
4. De Lichaams–Attitude–Vragenlijst (LAV; Probst et al., 1995). De LAV is een nieuwe vragenlijst die beoogt de lichaamsbeleving van eetstoornispatiënten te evalueren. Dit instrument is getest op betrouwbaarheid en validiteit, met als resultaat: voldoende tot zeer goed (Probst et al., 1992, 1995). Het instrument meet, behalve een totaalscore, drie aspecten van lichaamsbeleven: 1 negatieve appreciatie van de lichaamsomvang, 2 gebrek aan vertrouwdheid met het eigen lichaam, en 3 algemene ontevredenheid over het eigen lichaam.
5. De Dissociation Questionnaire (DIS–Q; Vanderlinden, 1993; Vanderlinden et al., 1992). De DIS–Q is een instrument voor het meten van de aanwezigheid van een brede waaier van dissociatieve ervaringen. Betrouwbaarheid en construct– en criteriumvaliditeit blijken goed tot zeer goed te zijn (Vanderlinden, 1992). Behalve een totaalscore kunnen tevens vier subschalen berekend worden: 1 identiteitsverwarring en –fragmentatie, 2 verlies van controle, 3 psychogene amnesie (geheugenlacunes), en 4 verhoogde concentratie.
6. De Trauma Questionnaire (TQ, Nijenhuis, Van der Hart & Vanderlinden, 1996). De TQ is een vragenlijst voor het vaststellen van een reeks traumatische ervaringen, zoals seksueel misbruik, lichamelijk en emotioneel misbruik en dito mishandeling. Aan het subject wordt gevraagd aan te geven welke traumatische ervaringen (26 items) zich in de kindertijd hebben voorgedaan en hoe ernstig de gevolgen van dit gebeuren waren voor het algemeen functioneren. In deze studie werd vooral aandacht besteed aan het voorkomen van emotionele mishandeling, lichamelijke mishandeling en seksueel misbruik. Voorbeelden van emotionele mishandeling zijn: voortdurend gekleineerd, gepest en/of uitgescholden worden, verbaal bedreigd worden, onterecht bestraft worden. Voorbeelden van lichamelijk misbruik zijn: geslagen of op een andere manier gepijnigd/gewond worden. Onder seksueel misbruik werd verstaan: tegen de eigen wil ondergaan en/of moeten verrichten van seksuele handelingen. Bij elke traumacategorie werd gevraagd aan te geven in welke mate de ervaring belastend was geweest; er waren vijf antwoordcategorieën: niet, een beetje, aanzienlijk, ernstig en zeer ernstig. Verder werd gevraagd aan te geven: 1 in welke levensfase de traumatische ervaringen zich voordeden, 2 wie verantwoordelijk was voor het misbruik, en 3 of er opvang was nadien. Er zijn nog geen psychometrische gegevens bekend van de TQ.
Data–analyse
Aan de hand van een omnibustoets (two–way ANCOVA; trauma versus geen trauma × tijdstip van meting) waarbij telkens de SCL–90 als covariaat werd ingevoerd om zo de scores te zuiveren van de invloed van ‘algemene comorbiditeit’, werden de trauma– en niet–traumagroep vergeleken op de drie meetmomenten. Wanneer de ANCOVA significant was, werden post–hoc Tuckey HSD–tests uitgevoerd om de verschillen paarsgewijs te bestuderen.
Resultaten
Voorkomen van traumatische ervaringen
Eerst is onderzocht of de patiënten trauma–ervaringen in het verleden rapporteerden. Alleen traumacategorieën die een score van 3 of hoger (aanzienlijk, ernstig en zeer ernstig belastend) kregen, werden in deze studie als trauma beoordeeld. Van de groep meldde 66% (N = 41) geen trauma, 34% (N = 21) deed dat wel. Van de traumagroep rapporteerde 67% (N = 13) seksueel misbruik/incest, 38% (N = 8) deed melding van emotionele mishandeling en 19% (N = 4) gaf aan lichamelijk mishandeld te zijn. Van de traumagroep vermeldde ongeveer 20% (N = 4) meer dan een soort traumatische ervaring.
Vergelijking tussen trauma– en niet–traumagroep bij opname
Eerst werden de trauma– en niet–traumagroep vergeleken op een reeks algemene demografische kenmerken en algemeen psychoneuroticisme aan de hand van t– en X 2–toetsen. Er werden geen verschillen gevonden in leeftijd, ziekteduur, opleidingsniveau, burgerlijke status, woon– en werksituatie. Wel was er een significant verschil tussen beide groepen in de totaalscore op de SCL–90. De niet–traumagroep scoorde, zoals verwacht, significant (p < 0,002) lager: de gemiddelde totaalscore op de SCL–90 was 212 (
SD
71) versus 269 (
SD
45) voor de getraumatiseerde groep. Om deze reden wordt in alle verdere analyses de totaalscore op de SCL–90 als covariaat ingeschakeld in de variantieanalyses (two–way ANCOVA).
Vergelijking van trauma versus niet–trauma op de drie meetmomenten afzonderlijk
Aan de hand van ANCOVA (met de SCL–90 als covariaat) werd de ontwikkeling van de verschillende scores op LAV, EDES, EDI en DIS–Q (afhankelijke variabelen) vergeleken van de niet–trauma– en de traumapatiënten (onafhankelijke variabele) op de drie meetmomenten. Er werd een significant interactie–effect gevonden met de onafhankelijke variabele trauma op de drie meetmomenten voor de volgende afhankelijke variabelen (tabel 1
| niet–trauma (N=4) | trauma (N=21) | ||||
| gem | SD | gem | SD | ||
| EDI–tot = totaalscore; EDI–BD = ontevredenheid over het eigen lichaam; EDI–I = ineffectiviteit; EDES–tot = totaalscore; LAV–tot = totaalscore; LAV–2 = gebrek aan vertrouwdheid met het eigen lichaam; DIS–Q–tot = totaalscore; DIS–Q 1 = identiteitsverwarring en –fragmentatie; DIS–Q 2 = verlies van controle; DIS–Q 3 = psychogene amnesie.A = opname, B = ontslag en C = follow–up na een jaar. | |||||
| EDI–tot | A | 71,5 | 35,2 | 76,5 | 22,4 |
| B | 41,4 | 27,2 | 53,2 | 35,2 | |
| C | 47,3 | 44,1 | 66,3 | 46,8 | |
| EDI–BD | A | 10 | 7,4 | 10,8 | 6,1 |
| B | 4,6 | 5,9 | 10 | 8,3 | |
| C | 7,5 | 7,5 | 13 | 9,3 | |
| EDI–I | A | 5,9 | 7,5 | 5,4 | 6,3 |
| B | 4,9 | 5,2 | 10,6 | 7,1 | |
| C | 8,4 | 9,5 | 12,8 | 9,2 | |
| EDES–tot | A | 33,6 | 9,5 | 28 | 11,5 |
| B | 56,2 | 11,4 | 48,7 | 15,1 | |
| C | 55,5 | 14,5 | 49 | 16,6 | |
| LAV–tot | A | 46,9 | 19,5 | 59,4 | 20 |
| B | 31 | 18 | 46,6 | 23,5 | |
| C | 35,2 | 18,9 | 50,5 | 15,1 | |
| LAV–2 | A | 15,4 | 7,6 | 20,7 | 6,6 |
| B | 9 | 6,5 | 15,5 | 9,4 | |
| C | 11,3 | 7,9 | 16,8 | 6,2 | |
| DIS–Q–tot | A | 1,9 | 0,5 | 2,5 | 0,5 |
| B | 1,7 | 0,5 | 2,2 | 0,6 | |
| C | 1,7 | 0,5 | 2,2 | 0,6 | |
| DIS–Q 1 | A | 1,9 | 0,6 | 2,8 | 0,7 |
| B | 1,7 | 0,6 | 2,3 | 0,9 | |
| C | 1,7 | 0,7 | 2,4 | 0,8 | |
| DIS–Q 2 | A | 2,1 | 0,6 | 2,5 | 0,6 |
| B | 1,9 | 0,5 | 2,3 | 0,6 | |
| C | 1,9 | 0,6 | 2,3 | 0,6 | |
| DIS–Q 3 | A | 1,4 | 0,3 | 1,7 | 0,5 |
| B | 1,3 | 0,3 | 1,6 | 0,5 | |
| C | 1,2 | 0,4 | 1,7 | 0,6 | |
): LAV–2–subschaal (gebrek aan vertrouwdheid met het eigen lichaam;
F
= 4,09 (df 1,50), p < 0,04), en de totaalscore op de DIS–Q (F = 18,69 (df 1,50), p < 0,000), en de drie eerste subschalen identiteitsverwarring (F = 21,4, (df 1,50); p < 0,000), verlies van controle (F = 11,90 (df 1,50), p < 0,001) en psychogene amnesie (F = 18,90 (df 1,50) p < 0,000). Bij de LAV–3–subschaal, afkeer van het eigen lichaam, was de ANCOVA bijna significant (F = 3 (df 1,50); p < 0,08).
Post–hoc Tuckey– HSD–tests tonen aan dat traumapatiënten op het eerste (p < 0,001) en tweede meetmoment (p < 0,000) significant meer problemen vermeldden met gebrek aan vertrouwdheid met het eigen lichaam. Post–hoc Tuckey– HSD–tests tonen significante verschillen (alle p < 0,001) voor de totaalscore op de DIS–Q en de drie eerste subschalen op de drie meetmomenten tussen de twee groepen.
Vergelijking van de ontwikkeling van trauma– en niet–traumagroep op de drie meetmomenten
Hierbij stellen we ons de vraag of de groepen een verschillende ontwikkeling doormaakten na hun behandeling op de verschillende gemeten variabelen. Met andere woorden: ontwikkelden traumapatiënten zich minder gunstig dan niet–traumapatiënten? Aan de hand van een ANCOVA (trauma versus non–trauma × meetmoment) werd slechts voor enkele afhankelijke variabelen een minder gunstige ontwikkeling vastgesteld voor de traumagroep: met name op de EDI–subschalen ontevredenheid over het lichaam (F = 3,2 (df 2,102), p < 0,04) en ineffectiviteit (F = 4,6 (df 2,102), p < 0,01) (zie tabel 1). Post–hoc Tuckey– HSD–tests tonen dat traumapatiënten significant ontevredener waren over hun lichaam op meetmoment twee (p < 0,03) en meetmoment drie (p < 0,04). Daarnaast meldden traumapatiënten méér gevoelens van ineffectiviteit op meetmoment twee (p < 0,02). Bij follow–up na een jaar werden geen verschillen meer gevonden voor de factor ineffectiviteit. Bij één variabele, de EDI–subschaal ‘wens te vermageren’ was de ANCOVA bijna significant (F = 2,95 (df 2,102), p < 0,056). Voor alle overige variabelen werd geen significant verschil in ontwikkeling gevonden over de drie meetmomenten.
Globale ontwikkeling van de patiënten
De resultaten van de ANCOVA (niet–trauma versus trauma × meetmoment) geven aan dat voor haast alle variabelen het effect van de factor tijd significant was (p < 0,01 tot p < 0,000). Dat wil zeggen dat zowel trauma– als niet–traumapatiënten op het tweede en derde meetmoment significant vooruitgingen op haast alle variabelen in vergelijking met meetmoment één. Uitzondering hierop zijn de EDI–variabele angst voor volwassenheid, en de DIS–Q–factor psychogene amnesie. Beide groepen rapporteerden geen verbetering op het tweede en derde meetmoment voor deze twee factoren. Op twee variabelen ging de traumagroep significant achteruit: met name op de EDI–subschaal ineffectiviteit, en dit zowel op meetmoment twee (p < 0,005) als drie (p < 0,001), en op de EDI–subschaalfactor ontevredenheid met het eigen lichaam, zowel op meetmoment twee (p < 0,03) als meetmoment drie (p < 0,04).
Behalve de vraag of de behandeling een significant effect had op de gemeten variabelen, stelden we ons tevens de vraag hoeveel patiënten nu behoorlijk functioneerden bij het tweede en derde meetmoment. Om deze vraag te beantwoorden maakten we gebruik van de EDES (cutoff–totaalscore > 54) (Vandereycken, 1993). Patiënten die op meetmoment twee en drie een EDES–totaalscore > 54 behalen, kunnen beschouwd worden als ‘behoorlijk functionerend’, niet alleen wat betreft de eetproblemen, maar ook wat betreft hun houding tegenover seksualiteit, en hun sociale aanpassing (interactioneel). In figuur 1 zijn de resultaten weergegeven.
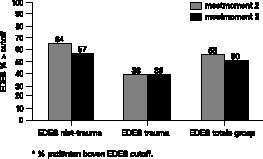
Bij opname zaten alle patiënten onder deze cutoff–score. Wat de totale groep betreft functioneerde respectievelijk 55% en 50% van de patiënten behoorlijk bij meetmoment twee en drie. In de niet–traumagroep was dit respectievelijk 64% en 57%. In de trauma–groep was dit 38% bij meetmoment twee en drie. Deze resultaten laten zien dat de traumapatiënten het minder goed deden bij ontslag en na één jaar.
Beschouwing
Deze studie geeft aan dat ongeveer de helft van de eetstoornispatiënten een gunstige ontwikkeling doormaakt na klinische behandeling in ons centrum. Dat is noch beter, noch slechter dan de resultaten van andere collega’s (zie bijvoorbeeld Keel & Mitchell, 1997). Interessant is de vaststelling dat de behandelresultaten vrij stabiel bleven tussen het tweede (55%) en derde (50%) meetmoment. Patiënten die bij ontslag behoorlijk functioneerden, stelden het zes maanden later ook nog behoorlijk goed. Slechts enkele patiënten (5%) uit deze goed functionerende groep verslechterden alsnog. Wel zijn er duidelijke verschillen tussen de trauma– en niet–traumagroep: meer dan de helft van de getraumatiseerden (ongeveer 60%) bleef heel veel problemen vermelden op de twee meetmomenten, terwijl ongeveer 60% van de patiënten zonder trauma–ervaring behoorlijk functioneerde. Dit lijkt ons een eerste aanwijzing te zijn dat traumatische ervaringen in de voorgeschiedenis een hypotheek leggen op het behandelresultaat.
De vergelijking van beide groepen op de drie meetmomenten leert ons dat het voornamelijk de aanwezigheid van dissociatieve symptomen is die beide groepen (met of zonder trauma) op significante wijze onderscheidt. De hoogste F–waarden werden gevonden voor de subschalen identiteitsverwarring en –fragmentatie en psychogene amnesie. De absorptieschaal is niet significant. Belangrijk is dat deze resultaten gevonden werden nadat gecontroleerd werd voor de mogelijke invloed van de factor ‘comorbiditeit’. Deze bevinding geeft geen steun aan de gedachte dat traumapatiënten vermoedelijk meer dissociatieve ervaringen vermeldden omdat ze méér ‘gestoord’ zijn en dus op alle vragenlijsten een hogere score zullen behalen. De resultaten ondersteunen de hypothese dat dissociatieve symptomen wellicht een specifieke samenhang hebben met een voorgeschiedenis van psychotrauma en om die reden als specifieke klachten beschouwd kunnen worden. Behalve de dissociatieve ervaringen vermeldden de traumapatiënten op alle drie meetmomenten méér problemen wegens een gebrek aan vertrouwdheid met het eigen lichaam. Problemen in de lichaamsbeleving lijken eerder verband te houden met de aanwezigheid van traumatische ervaringen.
Terwijl bij een ANOVA–vergelijking tussen trauma– en niet–traumagroep ook op de eetstoornisvragenlijsten (EDI en EDES) significante verschillen werden vastgesteld, verdwijnen al deze verschillen wanneer gecontroleerd wordt (met een ANCOVA–procedure) voor de factor comorbiditeit. Ook deze vaststelling is interessant in die zin dat traumatische ervaringen op zichzelf geen invloed lijken te hebben op de eetpathologie. Het feit dat in verschillende studies bij traumapatiënten méér boulimie, braken en laxeren is vastgesteld (Vanderlinden, 1993), lijkt dan ook eerder samen te hangen met het bestaan van comorbiditeit, en niet met een traumatische voorgeschiedenis.
De belangrijkste vraag van dit onderzoek betrof de vergelijking van de ontwikkeling over de drie meetmomenten van beide groepen. We formuleerden de hypothese dat eetstoornispatiënten met een traumaverleden een minder gunstige ontwikkeling zouden doormaken dan een groep zonder trauma. Globaal kunnen we stellen dat de traumagroep op de meeste variabelen een positieve ontwikkeling doormaakte die niet verschilt van die van de niet–traumagroep. Slechts op twee variabelen ontwikkelde de traumagroep zich in minder gunstige zin: zij voelden zich significant meer ‘ineffectief’ en waren ontevredener met hun lichaam. Om enig idee te hebben van wat bedoeld wordt met de term ineffectiviteit, geven we hier enkele items die hoog laden op deze EDI–subschaal: ik voel me als persoon tot weinig in staat, ik voel me alleen in de wereld, ik heb een lage dunk van mezelf, ik voel me minderwaardig. Het is trouwens interessant vast te stellen dat, terwijl de traumagroep op de factor ineffectiviteit verslechterde, de niet–traumagroep stabiel bleef: de gevoelens van ineffectiviteit bleven ook na klinische behandeling hardnekkig aanwezig in de niet–traumagroep. Het loslaten van de eetpathologie lijkt vele patiënten het gevoel te geven de controle over hun leven te hebben verloren. Zij voelen zich blijkbaar nog tot weinig in staat en hebben dan niet zelden het gevoel niet meer opgewassen te zijn tegen de eisen die aan hen gesteld worden. Ze voelen zich alleen en onbekwaam. Hierbij aansluitend bleven beide groepen tevens stabiel op de factor angst voor volwassenheid: zij gaven bijvoorbeeld aan dat de verantwoordelijkheden die men van volwassenen verwacht te groot zijn en spraken dan ook duidelijk de wens uit kind te willen blijven. Merkwaardig is tevens de stabiliteit van de variabele psychogene amnesie over de drie meetmomenten, een bevinding die ook in eerdere studies gevonden werd (Vanderlinden, 1993). Het lijkt alsof de DIS–Q–score op de subschaal amnesie bij getraumatiseerde mensen zeer hardnekkig en stabiel aanwezig blijft en dat ook intensieve therapie weinig of geen verandering teweeg kan brengen in deze factor.
De onderzoeksgegevens leveren tevens concrete aanwijzingen voor de therapiepraktijk van eetstoornissen. De resultaten benadrukken het belang van intensieve aandacht voor de lichaamsbeleving en het opbouwen van een positief zelfbeeld, zeker wanneer de patiënt een trauma–ervaring vermeldt. Een negatieve lichaamsbeleving bleek in een vorig onderzoek de voornaamste predictor te zijn van de ontwikkeling van de dissociatieve ervaringen en het globale therapieresultaat bij eetstoornissen (Vanderlinden, Vandereycken & Probst, 1995). Ook toen formuleerden we de hypothese dat via het positief beïnvloeden van de lichaamsbeleving een gunstige uitwerking verwacht kan worden zowel op het globale therapieresultaat als op de mate van dissociatie. Ondanks het feit dat in ons therapiepakket intensief gewerkt wordt aan de lichaamsbeleving (Probst, 1997), de angst voor volwassenheid en het opbouwen van een positief zelfbeeld, zelfvertrouwen en eigenwaarde, tonen de onderzoeksgegevens dat wij ons met deze aspecten nog meer of anders moeten gaan bemoeien. Ook in de verbale therapieën wordt om deze reden gepoogd om meer en systematisch te werken aan het positief beïnvloeden van de lichaamservaring en –beleving.
Enkele kritische kanttekeningen zijn bij dit onderzoek ook gewenst. Allereerst was het aantal proefpersonen niet zo groot, voor trauma– en niet–traumagroep respectievelijk 21 en 41. Er werd bovendien geen onderscheid gemaakt tussen de verschillende soorten psychotrauma, om redenen die eerder vermeld werden. Het aantal patiënten in de verschillende categorieën eetstoornissen was niet gelijk, en de categorie anorexia nervosa ‘restricted’ was bij beide groepen enigzins oververtegenwoordigd, wat de resultaten op de meetinstrumenten beïnvloed kan hebben. Met name de Lichaams–Attitude–Vragenlijst (LAV) discrimineert tussen verschillende typen eetstoornissen. Het feit dat het verzamelen van gegevens geschiedde aan de hand van zelfrapportagelijsten kan voor bias hebben gezorgd (Vandereycken & Vanderlinden, 1984). Het is een bekend gegeven dat patiënten met een eetstoornis, zeker bij de aanvang van een behandeling, de neiging hebben hun problemen enigszins te bagatelliseren en de vragenlijsten onbetrouwbaar in te vullen. Dit fenomeen doet zich voornamelijk voor bij patiënten met anorexia nervosa, die in onze studie de grootste groep is (N = 38 of 63%). Er werd daarnaast een geselecteerde groep bestudeerd. De patiënten die uitvielen tussen meetmoment één en twee, en meetmoment twee en drie (samen N = 37) konden uiteraard niet in dit onderzoek opgenomen worden. Verdere bestudering van de drop–out–groep geeft aan dat deze op verschillende variabelen verschilt van de groep in dit onderzoek. Globaal kan men stellen dat de drop–out–groep een ernstiger en complexere problematiek vertoonde: onder andere een significant langere ziekteduur, méér braken en vreetbuien. Toch werden géén significante verschillen gevonden op de EDI, de EDES en LAV, wel op de DIS–Q: de drop–out–groep vermeldde significant meer dissociatieve ervaringen op de subschalen verlies van controle en psychogene amnesie. Deze resultaten doen vermoeden dat uit onze onderzoeksgroep een belangrijke hoeveelheid patiënten met complexere problematiek wegviel.
Uit dit onderzoek kan geconcludeerd worden dat de traumapatiënten op alle drie meetmomenten meer dissociatieve symptomen vermeldden, naast een meer gestoorde lichaamsbeleving. Toch maakten beide groepen globaal een vergelijkbare gunstige ontwikkeling door op haast alle gemeten variabelen. Wel maakten de traumapatiënten een minder gunstige ontwikkeling door in hun lichaamsbeleving en hadden zij het gevoel hun leven minder onder controle te hebben (ineffectiviteit). De resultaten wijzen voor beide groepen op enkele zeer therapieresistente klachten die verband houden met gevoelens van eigenwaarde, zelfvertrouwen en angst voor volwassenheid, afgezien van de psychogene amnesie. Hoe deze aspecten toch gunstig te beïnvloeden zijn is een van de vragen waarop het therapeutisch team zich inmiddels met volle overgave bezint. Het follow–up–onderzoek wordt voortgezet en de gegevens twee en vijf jaar na ontslagdatum zullen uitwijzen of de gevonden resultaten op langere termijn bevestigd worden.
Summary
Eating disorders in patiënts with and without a history of psychotrauma: a comparative follow–up study
This study explores whether eating disorder patients with a history of trauma have a worse therapeutic outcome compared to patients without a history of trauma. 62 women with an eating disorder were admitted to an inpatient behavior therapeutic unit and were assessed at admission, discharge (after 6 months) and one year follow–up on the variables: eating disorder symptoms, comorbidity, body experience and dissociative symptoms. 21 patients reported a trauma experience, 41 women had no trauma history. The results show that both samples do not evolve differently at the second and third assessment moment for most of the variables. However, after controlling for the influence of general psychoneuroticism, the data show that on the three assessment moments, the patients with a history of trauma report significantly higher scores on the following variables: negative body experience, ineffectiveness and dissociative symptoms. The results suggest that the presence of a trauma history in childhood can be considered as a risk factor for the outcome in eating disorder patients.
Referenties
Arrindell, A.E., & Ettema, J.H.M. (1986). Klachtenlijst
SCL
–90. Lisse: Swetz & Zeitlinger.
Calam, R., & Slade, P. (1989). Sexual experiences and eating problems in female undergraduates. International Journal of Eating Disorders, 8, 391–397.
Connors, M.E., & Morse, W. (1993). Sexual abuse and eating disorders: A review. International Journal of Eating Disorders, 13, 1–11.
Demitrack, M.A., Putnam, F.W., Brewerton, T.D., Brandt, H.A., & Gold, P.W. (1990). Relation of clinical variables to dissociative phenomena in eating disorders. American Journal of Psychiatry, 147, 1184–1188.
Derogatis, L.R. (1983).
SCL
–90 administration, scoring and procedures manual II. Towson, MD: Clinical psychometric research.
Folsom, V., Krahn, D., Nairn, K., Gold, L., Demitrack, M.A., & Silk, K.R. (1993). The impact of sexual and physical abuse on eating disordered and psychiatric symptoms: A comparison of eating disordered and psychiatric inpatients. International Journal of Eating Disorders, 13, 249–259.
Garner, D.M., Olmsted, M.P., & Polivy, J. (1983). Development and validation of a multidimensional eating disorder inventory for anorexia and bulimia. International Journal of Eating Disorders, 2, 15–35.
Keel, P.K., & Mitchell, J.E. (1997). Outcome in bulimia nervosa. American Journal of Psychiatry, 154, 313–321.
Lange, A., Kooiman, K., Huberts, L., & Oostendorp, E. van (1995). Childhood unwanted sexual events and degree of psychopathology of psychiatric patients: research with a new anamnestic questionnaire (the CHUSE). Acta Psychiatrica Scandinavica, 92(6), 441–446.
McCallum, K.E., Lock, J., Kulla, M., Rorty, M., & Wetzel, R.D. (1992). Dissociative symptoms and disorders in patients with eating disorders. Dissociation, 4, 227–235.
Nijenhuis, E., van der Hart, O., & Vanderlinden, J. (1996). De trauma questionnaire. Ongepubliceerd rapport.
Palmer, R.L., Oppenheimer, R., Dignon, A., Chaloner, D.A., & Howells, K. (1990). Childhood sexual experiences with adults reported by women with eating disorders: An extended series. British Journal of Psychiatry, 156, 699–703.
Pitts, C., & Waller, G. (1993). Self–denigratory beliefs following sexual abuse: Association with the symptomatology of bulimic disorders. International Journal of Eating Disorders, 13, 407–410.
Probst, M. (1997). Body experience in eating disorders. Doctoraalthesis Katholieke Universiteit Leuven.
Probst, M., Coppenolle, H. van, & Vandereycken, W. (1992). De lichaamsattitude–vragenlijst (LAV) bij patiënten met eetstoornissen: Onderzoeksresultaten. Bewegen & Hulpverlening, 4, 286–299.
Probst, M., Vandereycken, W., Coppenolle, H. van, & Vanderlinden, J. (1995). The body attitude test for patients with an eating disorder: psychometric characteristics of a new questionnaire. Eating Disorders, 3, 133–144.
Vandereycken, W. (1993). The eating disorder evaluation scale (EDES). Eating Disorders, 1, 115–123.
Vandereycken, W., & Vanderlinden, J. (1983). Denial of illness and the use of self–reporting measures in anorexia nervosa patients. International Journal of Eating Disorders, 2, 101–107.
Vanderlinden, J. (1993). Dissociative experiences, trauma and hypnosis: Research findings & clinical applications in eating disorders. Delft: Eburon.
Vanderlinden, J., & Vandereycken, W. (1993). Is sexual abuse a risk factor for the development of an eating disorder? Some critical comments. Eating Disorders, 1, 282–286.
Vanderlinden, J., & Vandereycken, W. (1997). Trauma, dissociation and impulse dyscontrol in eating disorders. New York: Brunner/Mazel.
Vanderlinden, J., Norré, J., & Vandereycken, W. (1989). De behandeling van boulimie. Een gids voor de therapeutische praktijk. Deventer: Van Loghum Slaterus.
Vanderlinden, J., Van Dyck, R., Vertommen, H., & Vandereycken, W. (1992). De dissociation questionnaire (DIS–Q). Ontwikkeling en karakteristieken van een dissociatievragenlijst. Nederlands Tijdschrift voor de Psychologie, 47, 134–142.
Vanderlinden, J., Vandereycken, W., Van Dyck, R., & Vertommen, H. (1993). Dissociative experiences and trauma in eating disorders. International Journal of Eating Disorders, 13, 187–194.
Waller, G. (1991). Sexual abuse as a factor in eating disorders. British Journal of Psychiatry, 159, 664–671.
Welch, S.L., & Fairburn, C.G. (1994). Sexual abuse and bulimia nervosa. Three integrated case control comparisons. American Journal of Psychiatry, 151, 402–407.
