DT-16-4-327.pdf 683.24 KB 412 downloads
Het ASK –project in Zeeland; beschouwing en resultaten ...Samenvatting
Sinds 1993 wordt binnen Emergis
Aanleiding
Volgens de stuurgroep Toekomstscenario’s Gezondheidszorg (STG, 1990) maakt een op elke vier Nederlanders jaarlijks een episode van ernstige psychosociale of psychiatrische problematiek door. Van deze groep raadpleegt 72 procent de huisarts. Het grootste deel wordt door de huisarts zelf behandeld. Van de groep komt zes procent – al dan niet via verwijzing door de huisarts – uiteindelijk in behandeling bij een instelling voor geestelijke gezondheidszorg, met name de Riagg.
Het is onduidelijk of van ondergebruik, overgebruik of ondoelmatig gebruik gesproken moet worden – we weten dit gewoon niet.
De door ons geraadpleegde literatuur en de ons ter beschikking staande onderzoeksgegevens, bieden het volgende beeld:
- Huisartsen maken slechts op beperkte schaal gebruik van de geestelijke–gezondheidszorg (Lamberts, 1991; Buis, 1990).
- Door huisartsen wordt de geïnstitutionaliseerde geestelijke–gezondheidszorg als ondoorzichtig ervaren (Bensing, 1986; Visser & De Ridder, 1987). Dit zal waarschijnlijk niet tot een doelmatig gebruik van deze zorg leiden.
- Onvolledige afstemming op het gebied van de psychiatrische diagnostiek tussen huisarts en psychiater (psycholoog, psychotherapeut) (Bensing & Beerendonk, 1990), dan wel onvolledige kennis op het gebied van de psychiatrische diagnostiek bij huisartsen (Van den Brink & Ormel, 1993) leidt mogelijk ook tot ondoelmatig gebruik.
Er zijn nog andere redenen om stil te staan bij de doelmatigheid in de geestelijke–gezondheidszorg. De stuurgroep toekomstscenario’s verwacht tussen 1990 en 2000 een groei van de vraag om GGZ–hulp van 50 procent. Deze stijging zal moeten worden opgevangen met een groei van de capaciteit van 11 procent. Het ontbreken van eenheid in visie en eenduidigheid in handelen in ons vak (Beijk, 1985; Te Vaarwerk & De Ridder, 1994) leidt ertoe dat bij zorgtoewijzing het toeval een grotere rol speelt dan redelijk is. Dit geldt zowel voor de verwijzingen uit de eerste lijn naar de GGZ als voor de interne toewijzing binnen de GGZ. Het aantal interne terugverwijzingen en onderlinge kruisverwijzingen is naar onze persoonlijke ervaring in de GGZ veel groter dan nodig is.
Gevolgtrekking
Deze vaststellingen hebben geleid tot een grondige herziening van het behandelbeleid in de Zeeuwse GGZ (Pieters–Kortweg, 1995; Rijnders, 1995; Rijnders et al., 1996). In de drie Zeeuwse gezondheidszorgregio’s (Oosterscheldgebied, Walcheren en Zeeuwsch–Vlaanderen) zullen de aanmeldingen van patiënten in de GGZ
GGZ staat hier voor de onderdelen van Emergis. PAAZ– en vrijgevestigden worden als volwaardige partners in dit proces betrokken.
De werkwijze van het ASK onderscheidt zich op meerdere manieren van de traditionele werkwijze aan de voordeur van de geïnstitutionaliseerde GGZ.
Dit zijn de kenmerken:
- er is een kleine groep ‘intakers’;
- er wordt gewerkt vanuit een strategisch diagnostisch model;
- er wordt in vergaande mate protocollair gewerkt;
- de afstemming huisarts/ GGZ krijgt ruime aandacht.
Bij de start van het ASK–project is er voor gekozen uitsluitend door huisartsen verwezen aanmeldingen te accepteren.
Toelichting
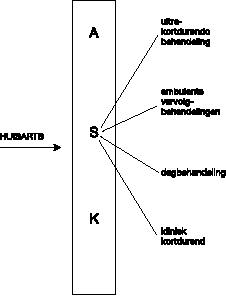
- In tegenstelling tot de gangbare praktijk in de ambulante geestelijke gezondheidszorg is een ASK–team samengesteld uit een beperkt aantal (zes) zeer ervaren medewerkers. De inhoudelijke leiding van het team berust bij een psychiater. Naast de hiervoor genoemde specifieke ASK–activiteiten is een belangrijke taak van het ASK team de aanmeldingsstroom zo goed mogelijk te sturen. Parameters zijn: het onderscheiden van de aanmeldingen in enkelvoudige– en meervoudige klachten (Rijnders et al., 1996); matching en zorgtoewijding indien een andere dan een kortdurende behandeling geïndiceerd is (zie figuur 1).
- Uit strategisch diagnostisch oogpunt (Rijnders, 1995) wordt in het screeningsgesprek zoveel mogelijk gezocht naar een beperkt focus. Dit focus wordt omschreven in operationaliseerbare, kleine, relevante doelen. Hierbij wordt de patiënt aangesproken op zelfwerkzaamheid bij het bereiken van deze doelen. In gesprekstechnische zin stelt de ‘screener’ of ‘intaker’ zich in het eerste gesprek zoveel mogelijk als onderhandelaar op (Van Audenhove, 1995). Indien een focale werkwijze mogelijk lijkt, beperkt de diagnostiek zich verder tot de klacht (instandhoudende factoren, veranderingsmogelijkheden, enz.). De daaropvolgende ultra kortdurende behandeling wordt in principe door de ‘screener’ zelf uitgevoerd. Deze doelgerichte behandeling wordt van te voren in doelstelling, vorm en duur (maximaal zes zittingen) met de patiënten besproken. De rol van de therapeut is in een ultra kortdurende behandeling vooral een coachende en sturende. Gebruikte methodieken zijn: probleemverheldering, psycho–educatie, op ‘coping’ en probleemoplossing gerichte strategieën en directief therapeutische methodieken. De ‘screener’ (wij weten even geen beter woord) maakt tijdens het screeningsgesprek de hiertoe noodzakelijke vervolgafspraken met de patiënt. In de wekelijkse ASK–patiëntenbespreking wordt de indicatie achteraf getoetst. Blijkt een focale werkwijze niet mogelijk, dan wordt de patiënt via matching voor verder onderzoek doorverwezen naar een van de vervolgafdelingen (zie figuur 1).
- Aanmeldingen vinden in hoofdzaak telefonisch plaats. Soms verzorgt de huisarts de aanmelding. In de meeste gevallen meldt de patiënt zich op verwijzing van de huisarts zelf aan. De telefonische aanmelding wordt aangenomen door een ASK–medewerker die daarvoor volgens rooster beschikbaar is. Gegevens worden genoteerd op het telefonisch screeningsformulier. Indien blijkt dat behandeling beter elders kan plaatsvinden, dan wordt dit in overleg met de verwijzer, door de ASK–medewerker geregeld. Als de behandeling met spoed dient te worden ingesteld, dan wordt de aanmelding doorgegeven aan de voorwacht van de 7 × 24–uursdienst. Voor het overige gelden de gegevens van het telefonische screeningsformulier als uitgangspunt voor het reguliere vervolgtraject. Dit traject begint met een screening in/door het ASK. Het screeningsgesprek vindt als regel plaats binnen een week na telefonische aanmelding. Dit gesprek wordt gevoerd en vastgelegd volgens een protocol (bijlage 2). Onderdelen van het protocol worden via een geautomatiseerd systeem direct opgenomen in de brief die aan de verwijzer wordt verzonden. Het screeningsgesprek mondt uit in een voorlopige diagnose en een indicatie voor verder onderzoek en/of behandeling.
- De relatie huisarts– (A)GGZ is lange tijd onderbelicht geweest. De psychiatrische ziekenhuizen waren voor de huisarts letterlijk en figuurlijk ver verwijderde instituten. De ambulante geestelijke gezondheidszorg heeft zich, met name onder invloed van het psychodynamische gedachengoed, weinig gelegen gelaten aan het oordeel van derden. Vanuit twee invalshoeken pleiten wij hierin voor verandering. Interne analyse van drop–out gegevens toont aan dat het percentage drop–outs onder patiënten die door de huisarts zijn verwezen, aanzienlijk lager is dan onder patiënten die op andere wijze zijn aangemeld. In theoretische overwegingen, met name uit de demoralisatie–hypothese (Frank & Frank, 1991) en de kwetsbaarheidstheorie (Fowleret al., 1995), wordt een groot belang gehecht aan zicht op het pre–morbide functioneren van de patiënt. Op grond van deze overwegingen krijgt de huisarts als poortwachter van de GGZ een belangrijke taak. De huisarts wordt expliciet verzocht bij elke verwijzing relevante informatie over het voorafgaand functioneren van de patiënt te verschaffen. Daarnaast wordt het verrijken van de kennis van de huisarts door het verschaffen van snelle en adequate feedback als een belangrijk gegeven gezien.
Inhoudelijke/theoretische overwegingen
In een eerdere publicatie (Rijnders et al., 1996) is de theoretische achtergrond van het ASK–project beschreven: het ontbreken van consensus in de psychiatrie over zowel de etiologie van klachten als de indicatie voor behandeling was bij het hier beschreven project aanleiding om te kiezen voor een pragmatische houding.
Dit pragmatische is gebaseerd op de zogenaamde demoralisatie–hypothese van Frank (Frank & Frank, 1991; Van Dijck et al., 1991; Van Dijck, 1985), op het kwetsbaarheidsmodel (Fowleret al., 1995; Te Vaarwerk & De Ridder, 1994), en op ideeën rondom onderhandelen als indicatiestelling (Van Audenhove & Vertommen, 1984; Van Audenhove, 1995).
Deze theorieën postuleren een latente kwetsbaarheid bij grote groepen mensen. Deze kwetsbaarheid wordt zowel aan genetische als aan ontwikkelingspsychologische factoren toegeschreven. Ondanks hun kwetsbaarheid slagen de meeste mensen erin een psychisch en sociaal evenwicht te handhaven. Binnen zekere grenzen (steun, rust, voorspelbaarheid), kunnen ze adequaat functioneren.
Onder invloed van belastende factoren (trauma, veranderingen in het leven, biologische veranderingen enz.) kan het evenwicht verstoord raken. De latente kwetsbaarheid wordt manifest en uit zich in symptomen.
Wanneer deze niet vanzelf verdwijnen ontstaat volgens Frank en Frank (1991) demoralisatie. Het besef van controle is weg. In termen van Fowler et al. (1995) ontstaat er een ‘kritische situatie’. De acute kwetsbaarheid kan bij niet of ondoelmatig handelen uitmonden in chronische kwetsbaarheid.
De theoretisch nauwelijks te beantwoorden vraag doet zich voor of de patiënt in een dergelijke situatie vooral gebaat is bij hulp die zich richt op herstel van de oorspronkelijke toestand (al dan niet aangevuld met training gericht op het versterken van vaardigheden) of dat de patiënt vooral gebaat is bij een behandeling die gericht is op grondige wijziging van het persoonlijke functioneren, in dit geval behandelen van de oorspronkelijke kwetsbaarheidsfactoren.
In het hier beschreven project is vanuit de pragmatische optiek gekozen voor een tweedeling. Wanneer tijdens het aanmeldingsgesprek, in onderhandeling met de patiënt, een focus kan worden gevormd, bestaande uit een ‘theorie’ over ontstaan, beïnvloedende factoren, instandhoudende factoren en over na te streven doelen, en indien tevens blijkt dat de patiënt in staat is actief bij te dragen aan het bereiken van deze doelen, dan wordt gekozen voor een kortdurende behandeling, gericht op herstel van de oorspronkelijke toestand. De klacht wordt in dit geval gedefinieerd en behandeld als een ‘enkelvoudig probleem’ (Rijnders et al., 1996).
Het niet vinden van een focus en een gezamenlijke ‘theorie’ in het eerste gesprek is aanleiding te veronderstellen dat de klacht een uiting is van ‘meervoudige problematiek’. Uitgebreider onderzoek, in het kader van een getrapt diagnostiek en indicatiestellingsbeleid (Rijnders, 1995), is dan nodig.
De plaats van het ASK in de GGZ in Zeeland
Volgens registratiegegevens van de NVAGG (NVAGG, 1995) blijft 26 procent van het aantal aanmeldingen bij een Riagg beperkt tot één contact. 48 procent van alle aanmeldingen is na drie contacten uitgeschreven. Het is niet duidelijk in hoeverre het hier gaat om onterechte en/of inadequate aanmeldingen/verwijzingen dan wel om terechte en adequaat uitgevoerde aanmeldingen/verwijzingen. Volgens dezelfde bron heeft 25 procent van degenen die worden aangemeld, in een recent verleden een eerder contact met de GGZ gehad.
Over de aard en omvang van het fenomeen drop–out lopen de veronderstellingen en schattingen ruim uiteen (Pekarik, 1985; Van der Wouden et al., 1992; Van Osselaar–Schouterden, 1995).
Een eigen intern onderzoek wees op een aanzienlijk lager percentage drop–outs bij patiënten die door hun huisarts waren verwezen dan bij patiënten die op andere wijze waren aangemeld.
Bovengenoemde overwegingen waren voor ons aanleiding te zoeken naar een werkwijze die een duidelijker zicht op, en een betere sturing van de patiëntenstroom zou kunnen bieden. Dit streven werd nog versterkt door de geografische ongemakken van het werkgebied – de provincie Zeeland – waarbij het risico bestaat dat ‘overal wat, maar nergens iets substantieels’ wordt geboden.
De fusie tussen Riagg, APZ en RIBW in Zeeland past dan ook in het streven het volume en de interne samenhang van het aanbod per regio te vergroten. Het beleid tot het jaar 2000 is erop gericht om in elk van de drie regio’s een MFE op te richten. Centraal, voor de hele provincie, wordt complementair aan de MFE’s een centrum voor meer gespecialiseerde behandelingen ontwikkeld. Als poortwachter van de GGZ krijgt de huisarts in dit beleid een actieve, sturende rol. Elk MFE biedt laagdrempelige psychiatrische zorg, inclusief kortdurende klinische behandeling. Aan de kop van elk MFE staat een ASK. Dit ASK fungeert als primair (strategisch) diagnostisch centrum. Hier wordt breed–spectrumdiagnostiek gepleegd. De meest geëigende behandelroute wordt hier geïndiceerd en in gang gezet. Ultra–kortdurende behandelingen worden, indien geïndiceerd, binnen het ASK uitgevoerd. Daarnaast vallen onder het MFE de overige, langerdurende ambulante behandelingen, crisisinterventie, dagbehandeling en kortdurende klinische behandeling. In de centrale voorziening worden die behandelingen geboden, waarvoor de complexiteit op het gebied van diagnostiek, de methodiek en het zorgarrangement de mogelijkheden van de MFF’s overstijgen.
Figuur 1 geeft schematisch het ASK, in een regionaal MFE weer. Figuur 2
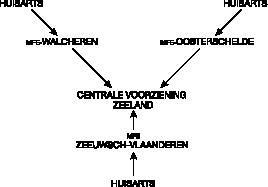
toont de nagestreefde provinciale GGZ–organisatie.
Stand van zaken
Sedert 1993 wordt vanuit bovengenoemde uitgangspunten gewerkt in de Oosterschelderegio van Emergis. Ruim 30 procent van de aanmeldingen, die traditioneel met een langdurende therapie worden behandeld, kon met een kortdurende behandeling adequaat worden geholpen (Rijnders et al., 1996); 15 procent van de aanmeldingen kon, na een korte interventie, in overleg, door de huisarts zelf worden voortgezet.
De werkwijze lijkt bovendien tot nog een aantal gunstige effecten te leiden:
- huisartsen verwijzen selectiever en actiever;
- numeriek is het aantal ambulante verwijzingen afgenomen;
- er wordt meer vooroverleg gepleegd tussen huisartsen en de ASK–medewerkers;
- de toegenomen wederzijdse bekendheid doet het aantal verlegenheidsverwijzingen en acute noodverwijzingen dalen;
- er wordt vaker in een eerder stadium terugverwezen naar de huisarts die, in overleg, de nazorg regelt;
- het drop–out percentage is gedaald van 16 naar 6;
- het aantal recidieven is sterk teruggelopen.
Na een proeffase in de Oosterschelderegio is in de loop van 1995 het ASK–model ook in de andere regio’s in Zeeland geïntroduceerd.
In de regio Zeeuwsch–Vlaanderen is via herhalingsonderzoek nagegaan in hoeverre de eerdergenoemde effecten bestendigden.
Het ASK Zeeuwsch–Vlaanderen
Vanaf 1 juni 1995 wordt de instroom van volwassen patiënten via Riagg en APZ in de regio Zeeuwsch–Vlaanderen eveneens via een ASK georganiseerd. Sinds september 1996 neemt de PAAZ van het streekziekenhuis in Terneuzen deel. De beide vrijgevestigde psychiaters van de PAAZ participeren vanaf dat moment in het ASK Zeeuwsch–Vlaanderen. De reguliere aanmeldingsstroom (voor volwassenen) in Zeeuwsch–Vlaanderen verloopt derhalve voor Riagg, APZ en PAAZ via één voordeur.
Analyse van de instroom gegevens over de periode september 1995 tot en met februari 1996 laat het volgende beeld zien (figuur 3):
| Behandelfunctie | Aantal | Percentage |
| Now shows | 25 | 7,4 |
| Ultra–Kortdurende behandeling | 110 | 32,8 |
| Ambulante vervolgbehandeling | 179 | 53,1 |
| Dagbehandeling | 3 | 1 |
| Kliniek PAAZ | 9 | 2,7 |
| Algemeen Maatschappelijk Werk | 5 | 1,5 |
| Centrum Alcohol en Drugs | 1 | 0,3 |
| Overig | 5 | 1,5 |
| Totaal | 337 |
- Het aantal No Shows (ofwel verwezen patiënten die niet komen opdragen) komt met 7,4 procent (25) ruim onder het landelijk gemiddelde (14%). De 4,8 procent die in de Oosterscheldregio is gemeten wordt echter (nog?) niet gehaald.
- Van de 337 aanmeldingen kregen er 110 (32%) een indicatie voor een Ultra–Kortdurende Behandeling (UKB). Het ASK in Zeeuwsch–Vlaanderen volgt hiermee de trend die eerder in de Oosterschelderegio is gemeten.
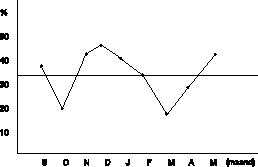
- Wanneer we de indicatie UKB per maand bekijken dan zien we, ook in percentages uitgedrukt, een grillig verloop (zie figuur 4). Een verklaring hiervoor is niet voorhanden.
- De gemiddelde wachttijd tussen aanmelding en screening komt met 6,4 dagen overeen met de wachttijd in de Oosterschelderegio.
Nadere beschouwing van de geïndiceerde UKB’s laat het volgende zien (figuur 5):
| Aantal sessies | sept. ’95 | okt. ’95 | nov. ’95 | dec. ’95 | jan. ’96 | febr. ’96 | totaal |
| 1 | 5 | 2 | 2 | 7 | 0 | 9 | 25 |
| 2 | 1 | 2 | 4 | 2 | 6 | 3 | 18 |
| 3 | 4 | 1 | 5 | 2 | 1 | 0 | 13 |
| 4 | 3 | 0 | 0 | 1 | 0 | 0 | 4 |
| 5 | 1 | 1 | 2 | 0 | 4 | 1 | 9 |
| >5 | 0 | 2 | 5 | 1 | 2 | 0 | 10 |
| nog niet afgesloten | 1 | 1 | 6 | 5 | 13 | 5 | 31 |
| Totaal | 15 | 9 | 24 | 18 | 26 | 18 | 110 |
- Negenenzestig keer (63%) werd de behandeling binnen vijf sessies afgesloten. Het gemiddelde aantal sessies bedroeg hier 2,9. Tien keer (9%) bleken er meer dan vijf sessies nodig (het gemiddeld aantal sessies bedroeg in dit geval zeven). Eénendertig UKB’s waren op het moment van beschrijven nog niet afgesloten. Hiervoor zijn twee verklaringen te geven:
- in veel UKB’s wordt gewerkt met een groot tijdsverschil tussen de sessies;
- een aantal therapeuten sluit (al dan niet selectief) de behandeling pas enkele maanden na de laatste sessie, met een follow–up, formeel af.
- Het aantal drop–outs onder de negenenzestig afgesloten UKB’s bedroeg zes (8,6%). Dit percentage benadert het percentage dat in de Oosterscheldregio is waargenomen (6%).
- Het aantal behandelingen dat na één sessie werd afgesloten bedroeg 32 (29%). Het is vooralsnog niet duidelijk hoe dit gegeven moet worden geïnterpreteerd. Mogelijk vallen onder deze groep een aantal voor (eenmalig) consult door de huisarts verwezen patiënten. Het kan zijn dat de meeste drop–outs zich onder deze groep bevinden. Een derde verklaring is mogelijk te vinden in het recent beschreven fenomeen van het ‘één–gespreksmodel’ (Lange, 1996).
- Opvallend is het geringe aantal verwijzingen vanuit het ASK naar de kliniek. Dit fenomeen wordt ook in de Oosterscheldregio waargenomen. Een analyse van de opnamegegevens over de afgelopen vijf jaar lijkt de stelling te onderbouwen dat het ASK bijdraagt aan het beperken van eerste opnames. De verbeterde relatie met de huisarts draagt hier onzes inziens aan bij. Het aantal verlegenheidsverwijzingen is afgenomen. Er wordt vaker vooraf overlegd over mogelijke verwijzingen, waardoor in alle rust naar de beste oplossing kan worden gezocht. De analyse laat ook zien dat het ASK in zijn huidige vorm geen opname–voorkomende werking heeft op recidief van mensen met een opnamegeschiedenis. De nog gebrekkige integratie tussen ASK en 7 × 24 uurs–crisisdienst is hier, evenals het ontbreken van goed georganiseerde case–management voor chronisch psychiatrische patiënten, zeker debet aan. De komende jaren zullen deze hiaten in het zorgaanbod worden opgevuld.
Discussie
Evenzeer als in de Oosterscheldregio lijkt het ASK in Zeeuwsch–Vlaanderen tot een effectiever en efficiënter beheer van de patiëntenstroom te leiden. Dit is een aanwijzing voor de bruikbaarheid van het model voor de overdraagbaarheid ervan. Tegelijk blijft nog veel onverklaard. Verder onderzoek is dan ook aangewezen. Op enkele nader te onderzoeken onderwerpen gaan we kort in:
- De indicatie UKB is zeer globaal. Ze heeft betrekking op grote groepen patiënten met alle mogelijke stoornissen. Uitsplitsing per stoornis is op de nu beschikbare gegevens niet te maken. Het is nodig hierin meer duidelijkheid te krijgen.
- De verbeterde relatie met de huisarts is in alle opzichten toe te juichen. Het blijft onduidelijk of het werkmodel alle huisartsen aanspreekt of slechts een slectie, bijvoorbeeld juist die huisartsen die al vaak verwezen en wier verwijsgedrag onder invloed van het ASK werd verbeterd.
- Het ASK fungeert nu als voordeur voor regulier verwezen volwassen patiënten. Integratie met de crisisdienst is nodig. Met name de mogelijkheid van UKB’s voor patiënten in crisis dient verder te worden uitgewerkt. Voor ‘kinderen en jeugdigen’ is een vergelijkbaar instroommodel operationeel. De kinder– en jeugdteams van de voormalige Riagg en de kinder– en jeugdkliniek van het voormalige APZ werken op een geïntegreerde wijze samen. Voor ouderen is de bruikbaarheid van een soortgelijk model nog niet onderzocht.
Summary
It turns out that 30% of the registrations at RIAGG’s (Regional Institutes for Community Mental Health Care), the outpatient’s clinics of PAAZEN (Psychiatric Wards General Hospital) and at the Psychiatric hospitals can be treated effectively in less than 5 consultations (an average of 3,9). This article describes the study this information is based on, as well as the necessities concerning content and organizational conditions, necessary for such a method of working.
Referenties
Audenhove, C. van, & Vertommen, H. (1984). Indicatiestelling voor psychotherapie door overleg. Tijdschrift voor Psychotherapie, 10, 28–43.
Audenhove, C. van (1995). Indicatiestelling in de psychotherapie. Tijdschrift voor Psychotherapie, 21, 182–193.
Bensing, J.M. (1986). Wat mankeert de Riagg? een standpunt vanuit de eerstelijns gezondheidszorg. Maandblad Geestelijke Volksgezondheid, 46, 1211–1224.
Bensing, J.M., & Beerendonk, Ph. (1990). Psychosociale problemen in de huisartspraktijk. Weten en meten. Maandblad Geestelijke Volksgezondheid, 50, 595–681.
Beijk, J. (1985). Psychotherapie en psychologie: divergentie of convergentie? Tijdschrift voor Psychotherapie, 11, 259–271.
Brink, W.S. van den, & Ormel, J. (1993). Depressie in de huisartsenpraktijk: consequenties voor onderwijs, onderzoek en beleid. Tijdschrift voor Psychiatrie, 35, 94–109.
Buis, W.M.N.S. (1990). Psychiatrische diagnostiek en advies ten dienste van de huisarts. Verslag van een polikliniek–project in ‘s–Hertogenbosch. Amsterdam: Thesis.
Dyck, R. van (1985). Is psychotherapie een placebo? Dth, 5, 182–193.
Dyck, R. van, Velden, K. van der, & Emmelkamp, P.M.G. (1991). Algemene therapiefactoren; eclecticisme en indicatiestelling voor psychotherapie. In: W. Vandereijken, C.A.L. Hoogduin & P.M.G. Emmelkamp (red.), Handboek psychopathologie, deel 2. Houten/Antwerpen: Bohn Stafleu Van Loghum.
Fowler, D., Garety, P., & Kuipers, E. (1995). Cognitive behaviour therapy for psychosis. Chicester: John Wiley & Sons.
Frank, J.D., & Frank, J.B. (1991). Persuasion and healing. A comparative study of psychotherapy (3e ed.). Baltimore: John Hopkins University Press.
Lamberts, H. (1991). In het huis van de huisarts; verslag van het transitieproject. Lelystad: Meditekst.
Lange, A. (1996). Ten geleide, Gezinstherapie, 7 , 2, III–IV.
Nederlandse Vereniging voor Ambulante Geestelijke Gezondheidszorg (1995). Riagg’s in cijfers, 1994. Utrecht: NVAGG.
Osselaer–Schouterden, H.C.D.E. van (1995). Afhaken als oplossing. Drop–outs bij Riagg’s onderzocht. Maandblad Geestelijke Volksgezondheid, 50, 3–15.
Pekarik, G. (1985). Coping with drop–outs. Professional psychology: Research and practice, 16, 114–124.
Pieters–Korteweg, E.S.P. (1995). Kort Zeeuws; over het ontstaan van de korte behandeling in Zeeland. In: W. Schouten & J.E.A. Wagenborg (red.). Kort en goed; de opkomst van het vijf–gesprekkenmodel in de ambulante GGZ
. Rotterdam: Riagg Rijnmond Noord West.
Ridder, D.S. de (1994). Onderzoek naar determinanten voor psychische stoornissen: is het nuttig voor preventie? Tijdschrift voor Psychiatrie, 36 , 26–34.
Rijnders, P.B.M. (1995). Zuinig met zorg in de toekomst: een pleidooi voor trapsgewijze diagnostiek en indicatiestelling in de geestelijke gezondheidszorg. Tijdschrift voor Psychotherapie, 21, 429–433.
Rijnders, P.B.M., Bakker, J.C., Jonge, T.M. de, Ploegmakers, J.A.M., Winckel, P.J.R.M. van, & Trijsburg, R.W. (1996). Enkelvoudige en meervoudige klachten: een pragmatische indeling van klachten van personen die bij een Riagg zijn aangemeld. Tijdschrift voor Psychotherapie, 22, 5–20.
STG (Stuurgroep Toekomstscenario’s Gezondheidszorg) (1990). Zorgen voor de geestelijke gezondheid in de toekomst . Utrecht/Antwerpen: Bohn, Scheltema & Holkema.
Vaarwerk, M. te, & Ridder, D. de (1994). Onder druk van de omstandigheden:Persoons– en situatiespecifieke determinanten van coping. Utrecht:NcGv (reeks 1994/15).
Visser, J., & Ridder, D. de (1987). Huisartsen over de geestelijke gezondheidszorg. Deelrapport van het onderzoek ‘Tussen de lijnen’. Utrecht: NcGv/ NIVEL.
Wouden, S. van der, Rijnders, P.B.M., & Trijsburg, R.W. (1994). No show: een verkenning van het fenomeen van de niet–verschijnende patiënt. Gedrag en Gezondheid, 22, 89–94.
