DT-15-4-279.pdf 691.96 KB 530 downloads
De behandeling van bulimia nervosa met cue–exposure; ervaringen uit de praktijk...Samenvatting
Cue–exposure is een nieuwe behandelmethode voor patiënten met bulimia nervosa. Om na te gaan of deze methode ook werkzaam is bij de populatie van een psychiatrische polikliniek, werd een open studie gedaan bij twaalf patiënten. Het gemiddeld aantal eetbuien daalde van 10,1 per week naar 0,8. Ook wanneer de methode minder streng wordt toegepast, blijkt deze werkzaam. Een aantal aanpassingen wordt beschreven.
Inleiding
In 1992 beschreef Jansen een revolutionair nieuwe methode voor de behandeling van bulimia nervosa: cue–exposure (Jansen, 1992). De tot dan bekende behandelmethoden als cognitieve gedragstherapie en zelfcontroletechnieken waren weliswaar redelijk succesvol, maar zij konden het succes van de door Jansen beschreven methode niet evenaren. Het aantal vreetbuien daalt met ongeveer 77 procent, en ruim 35 procent van de patiënten is geheel klachtenvrij na de behandeling met dergelijke methoden (Mitchell et al., 1990; Garner et al., 1993). Maar in het onderzoek van Jansen waren alle patiënten na afloop klachtenvrij; niemand van hen had nog eetbuien. De patiënten uit Jansens controlegroep, die zelfcontroletechnieken kregen, verbeterden aanzienlijk, maar toch had slechts 33 procent van hen geen eetbuien meer na afloop van de behandeling. (Dit is overigens geheel in overeenstemming met de resultaten elders).
De behandeling met cue–exposure is gebaseerd op een model dat is ontwikkeld in het onderzoek bij verslavingen. Verondersteld wordt dat de heftige drang om de verslavende stof in te nemen (‘craving’) een geconditioneerde respons is die wordt uitgelokt door bepaalde stimuli. Dit zijn met name die stimuli die het gebruik van de stof voorspellen, bijvoorbeeld het café in het geval van een alcoholist, of de spuit voor een drugsverslaafde. Gebleken is dat deze stimuli fysiologische responsen teweegbrengen. Deze fysiologische responsen zijn vaak tegengesteld aan de lichamelijke reacties die door de verslavende stof worden veroorzaakt. Op deze manier bereiden ze het lichaam als het ware voor op het effect van de stof. Verondersteld wordt dat deze zogeheten anticipatoire responsen beleefd worden als ‘craving’. (Zie voor een uitvoerige bespreking: Jansen, 1992; Jansen et al., 1992a).
Jansen veronderstelde dat een dergelijk mechanisme ook voor de vreetbuien van bulimiapatiënten speelde. Patiënten met bulimia nervosa hebben hun vreetbuien meestal op een vaste plaats, vaak ook op vaste tijden. Een typisch voorbeeld is de patiënte die de hele dag hongert, ’s avonds thuiskomt, op de bank gaat zitten, tijdschriften om zich heen verzamelt, de tv aanzet en begint met vreten. Het thuiskomen, alleen zijn, op de bank zitten, de tv en de tijdschriften zijn alle cues die een eetbui voorspellen. Analoog aan de resultaten van het verslavingsonderzoek zou ook hier sprake zijn van klassieke conditionering.
Jansen veronderstelt dat het lichaam zich voorbereidt op de vreetbui met een bloedsuikerdaling. Het zou de bloedsuikerdaling kunnen zijn die de heftige drang om te vreten veroorzaakt (Jansen, 1990).
Het doel van een behandeling met cue–exposure is de relatie tussen de cues en de eetbuien te verbreken, waardoor de heftige drang om te eten zou verdwijnen. Dit betekent dat alle cues die gebruikelijk een eetbui inluiden aanwezig moeten zijn, zonder dat er een eetbui volgt. Wanneer dit nu maar vaak genoeg gebeurt, verdwijnt de relatie tussen cues en eetbui en daarmee de heftige drang om te eten. Jansen liet haar patiënten een eetbui naspelen. Zij arrangeerden de juiste ‘eetbui–situatie’; zetten bijvoorbeeld de tv aan, legden tijdschriften klaar en stalden het gebruikelijke eetbuivoedsel uit. Ze kregen zelfs de opdracht zich in te leven in de emoties die meestal aan de eetbui voorafgaan. Dan volgde exposure. Aan het voedsel moest geroken worden, gelikt, er kon zelfs een klein hapje genomen worden. Het was de bedoeling dat de drang om te eten op kwam zetten zonder dat eraan werd toegegeven. De patiënt werd voortdurend gestimuleerd de drang zo sterk mogelijk te beleven. Als de drang om te eten was gezakt werd het ‘eetbuivoedsel’ weggehaald. In eerste instantie gebeurde dit thuis, samen met de therapeut. Daarna oefenden de patiënten thuis alleen. Later moesten zij ‘eetbuivoedsel’ eten in een ‘niet–eetbui–omgeving’, om op die manier eveneens de relatie tussen de voorspellende cues en de eetbui te verbreken. De patiënten mochten vanaf het begin van de behandeling tussendoor geen eetbuien meer hebben; dit om de relatie tussen de voorspellende cues en de eetbui niet opnieuw te verstevigen. Als dit te moeilijk was, kon er een eetbui plaatsvinden met heel ander dan het gebruikelijke voedsel op een ongebruikelijke plaats, een ongebruikelijk tijdstip, enzovoort.
Met de behandeling met cue–exposure is nog weinig klinische ervaring opgedaan. Jansen behandelde in haar onderzoek twaalf patiënten, zes met cue–exposure en zes met zelfcontroletechnieken. Dit waren vrouwen die zich bij een diëtiste voor behandeling hadden aangemeld (Jansen et al., 1992b). Zij hadden allen een licht overgewicht. Het is de vraag of de methode bij de populatie van een psychiatrische polikliniek even goed is toe te passen en even effectief is. Er zijn heel wat moeilijkheden en struikelblokken voorstelbaar. Voor huisbezoeken is doorgaans geen tijd. Kan de cue–exposure onder leiding van de therapeut ook op de polikliniek plaatsvinden? Hoe kan voorkomen worden dat patiënten toch eetbuien krijgen, waarmee de relatie cues en eetbuien versterkt wordt? Wat te doen als patiënten toch blijven vreten?
Om een antwoord te krijgen op deze vragen besloten wij de behandeling toe te passen bij de patiënten die met bulimia nervosa werden aangemeld op de psychiatrische polikliniek van een algemeen ziekenhuis, en de resultaten te verzamelen. De vraagstelling was tweeledig: (a) wat kunnen wij bereiken met deze methode bij patiënten van een psychiatrische polikliniek? en (b) wat zijn de problemen die we tegenkomen en welke oplossingen hebben we daarvoor kunnen vinden?
Twaalf patiënten werden in de loop van ruim een jaar met cue–exposure behandeld. Het resultaat van die behandelingen zullen we hier kort bespreken. Daarna zullen we uitvoeriger ingaan op de moeilijkheden die we tegenkwamen en oplossingen die daarvoor zijn gebruikt.
Methode
Patiënten die voldeden aan de DSM–III–R–criteria van bulimia nervosa en na een eetbui braakten, kregen het aanbod behandeld te worden in het kader van een onderzoek naar de effectiviteit van een nieuwe behandelmethode van hun stoornis. Als de patiënte akkoord ging, werd zij toegewezen aan een van de drie behandelaars die bij het onderzoek betrokken waren. Er volgden vijftien behandelsessies volgens protocol. De voortgang van de therapie werd wekelijks besproken met de supervisor (A.H.).
Behandelprotocol
Tijdens de eerste zitting werden zo precies mogelijk alle factoren geïnventariseerd die een eetbui uitlokten. De patiënte kreeg twee registratieopdrachten mee: ze noteerde haar gebruikelijke eetpatroon en eetbuien. Ook registreerde ze ‘moeilijke momenten’. Dit zijn de momenten waarop ze de drang naar eten ervaart. Uiteraard kwam de rationale van deze behandeling te geven uitgebreid aan bod.
De volgende drie zittingen werden gebruikt om de door middel van registratieopdrachten uit te zoeken welke emoties, activiteiten en omstandigheden gewoonlijk tot een vreetbui leidden. Ook werd zo precies mogelijk uitgezocht welk ‘eetbuivoedsel’ de patiënte gebruikte. Er vonden onderhandelingen plaats over (kleine) uitbreidingen van het menu. Op basis van de eerder verzamelde gegevens werd tijdens de vierde zitting een eerste cue–exposure–oefening uitgevoerd. Tijdens de oefening stalde de patiënte haar eetbuivoedsel voor zich uit. Dit kon bijvoorbeeld zijn een pot pindakaas, boterhammen, een pak koekjes, chocolade, een liter vanillevla en een doos hagelslag. De therapeut stimuleerde haar te ruiken, een likje te nemen, misschien een minuscuul hapje te proeven, om op die manier de drang zo intens mogelijk op te roepen.
De oefeningen werden allereerst samen met de therapeut op de polikliniek gedaan (twee sessies). Daarna oefende de patiënte alleen op de polikliniek, waarbij de therapeut bereikbaar was (twee sessies). Uiteindelijk ging ze thuis aan de slag, waarbij ze aanvankelijk de therapeut kon bellen (twee sessies). Een stap verder was het doen van de oefening thuis met (eventueel) een vertrouwd persoon. Na acht à negen zittingen deed de patiënte de oefeningen thuis, alleen.
Er waren twee therapiezittingen per week; tussen de zittingen in deed de patiënte steeds twee cue–exposure–oefeningen. Tijdens de oefeningen noteerde de patiënte op vaste momenten de mate van hunkering naar eten, de zogenaamde ‘craving’. Zij scoorde deze drang op een Visual Analogue Scale (VAS).
Patiënten werden steeds gestimuleerd een gewoon eetpatroon te hanteren. Zij bouwden dit geleidelijk op tijdens de behandeling.
In totaal duurde de behandeling volgens protocol negen weken, bestaande uit vijftien zittingen.
Resultaten
Alle veertien patiënten die voldeden aan de inclusie–criteria gingen akkoord met het behandelvoorstel. Twee patiënten vielen uit. Twaalf patiënten doorliepen de behandeling. Een patiënte met een borderline–persoonlijkheidsstoornis werd in een APZ opgenomen. Een ander kreeg, mede vanwege haar vreetbuien, thuis conflicten. Zij raakte zodanig uit haar doen dat ze op een PAAZ werd opgenomen.
In tabel 1
| Jansen (1992) | Hansen & De Haan | |
| leeftijd | 28 | 29 |
| BMI | 27,9 | 21,5 |
| vreetbuien | 2,6 | 10,1 |
zijn de gegevens van deze twaalf patiënten vermeld. Ter vergelijking zijn ook de gegevens van het onderzoek van Jansen (1992) opgenomen.
In figuur 1
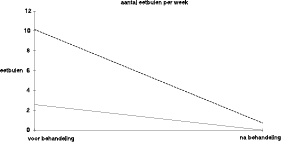
zijn de resultaten over de frequentie van de eetbuien weergegeven. Bij aanvang van de behandeling was deze gemiddeld 10,1 per week. Na de behandeling waren er nog gemiddeld 0,8 eetbuien per week. Ter vergelijking zijn in de grafiek de gegevens van Jansen (1992) weergegeven.
De patiënten van Jansen hadden bij het begin van de behandeling gemiddeld een lagere frequentie van eetbuien. Omdat het hebben van minder vreetbuien wellicht van prognostische betekenis is, hebben we onze patiënten ingedeeld in de groep die na afloop geen eetbuien meer had (de 0–groep) en de groep die deze nog wel had (de niet–0–groep) (zie figuur 2).
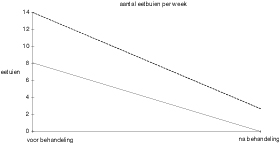
Wat opvalt is dat deze 0–groep voor de behandeling ook al minder eetbuien had, vergeleken met de patiënten aan wie het niet gelukte de vreetbuien geheel en al de baas te worden.
Overigens hadden alle vier de patiënten uit de niet–0–groep wel baat bij de behandeling. Degene die het minst profiteerde van de behandeling, daalde van gemiddeld tien naar vijf eetbuien per week.
In figuur 3
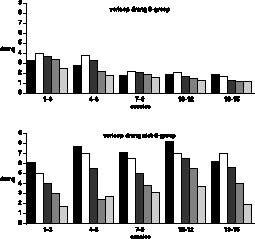
wordt het verloop van de drang tijdens de cue–exposure–oefeningen weergegeven. Wanneer we de verschillende groepen vergelijken, de patiënten met en die zonder eetbuien na afloop van de behandeling, kunnen de volgende conclusies getrokken worden:
- De patiënten zonder eetbuien begonnen met een lagere drangscore dan de patiënten die nog wel eetbuien hadden na afloop van de behandeling.
- Bij beide groepen was er een daling van de drang tijdens de cue–exposure–oefeningen, hoewel deze bij de 0–groep tijdens de laatste sessies minimaal was.
- Bij de 0–groep daalden de scores geleidelijk gedurende de behandeling. Bij de niet–0–groep was hier geen sprake van: iedere keer startten deze patiënten weer met een hoge drangscore. Er leek alleen een positief effect binnen de zitting op te treden. Het effect generaliseerde onvoldoende.
Ervaringen bij het uitvoeren van de behandeling
Algemeen
Twee van de drie therapeuten die de behandeling uitvoerden, hadden weinig ervaring met gedragstherapie. Ze startten de behandeling met enige aarzeling: zou zo’n eenvoudige gestructureerde methode werkzaam kunnen zijn? Maar al snel verdween deze twijfel. De reactie van de patiënten werkte aanstekelijk. Vaak was het mogelijk er een plezierige gezamenlijke onderneming van te maken. De eerste positieve ervaringen stimuleerden de therapeuten om toch door te zetten, ook als de behandeling stroever verliep.
Veel patiënten reageerden enthousiast op het verklaringsmodel. Vooral de veronderstelling dat mogelijk biologische factoren het hevig hunkeren naar eten verklaren, deed veel patiënten goed. Zij werden als het ware verontschuldigd voor een klacht waarvoor ze zich vaak erg schaamden.
Soms was er enige gêne bij het uitstallen van het eetbuivoedsel, maar nooit weigerde een patiënte voedsel mee te nemen of een oefening te doen. De spanning die aanwezig was, zette zich in het begin vaak om in een wat lacherige sfeer.
Complicaties
Het braken blijft
In navolging van Jansen werd de patiënten gevraagd voor de periode van de behandeling te stoppen met vreten en braken. Een aantal patiënten lukte dit niet.
Magda en Heleen bijvoorbeeld waren gewend om niet alleen na een vreetbui, maar ook na de maaltijd te braken. Zij vonden een volle maag onverdraaglijk. Ondanks de afspraak bleven ze braken. We spraken toen af dat ze in ieder geval zouden proberen het braken zo’n vijf minuten uit te stellen. Tot hun beider verwondering lukte dat. Ze maakten vervolgens stap voor stap de uitstelperiode langer. Na verloop van tijd slaagden ze erin het overgeven te laten. De behoefte te braken nam af naarmate het gevulde gevoel als meer normaal werd waargenomen; bovendien verdween de sensatie van een volle maag na verloop van tijd.
Het vreten blijft
Sommige patiënten bleven niet alleen braken, zij bleven ook vreetbuien houden. Zoals Jansen beschrijft, stelden we hun voor hun zogenaamde eetbuivoedsel te vervangen door ander voedsel, als er dan toch gegeten moest worden. Zij vonden dit vaak wel een goed idee, maar hadden moeite met de uitvoering ervan. Zo zou Jolanda in plaats van chips, chocoladekoekjes en cola, boterhammen met kaas gaan eten. Ook zou ze niet meer lekker voor de tv op de grond gaan zitten, maar aan de keukentafel. Aan de keukentafel zitten lukte, maar het eten van boterhammen met kaas niet. Jolanda bleef chips en chocoladekoekjes eten. We spraken toen nieuwe ‘vervang–eetbuien’ af, die langzaam steeds minder aantrekkelijk werden. Geleidelijk aan boette zo de afgesproken eetbui aan aantrekkelijkheid in, en ontwikkelde deze zich steeds meer richting boterhammen met kaas. Jolanda kreeg minder vreetbuien.
Het voorstel van Jansen meteen heel ander eetbuivoedsel te gebruiken lukte niet; kleine veranderingen daarin wel.
Bij Carolien wilde ook dat niet lukken. Een vreetbui bleef er een met het favoriete voedsel. Ze bleef vreetbuien houden. Wel namen de vreetbuien in frequentie af, naarmate ze vaker oefende. Het acuut stoppen met de eetbuien, zoals Jansen haar patiënten verzoekt, bleek geen voorwaarde voor verbetering.
Ook Ineke bleef vreetbuien houden. Hoewel de oefeningen volgens model en naar wens verliepen – de drang steeg snel en verdween na een kleine drie kwartier – had dit geen invloed op de eetbuien in het gewone leven. Ook bleef ze braken. De eetbuien namen pas af toen er veel tijd en aandacht besteed werd aan het wijzigen van haar gebruikelijke eetpatroon buiten de eetbuien om. Hoewel dit instellen van een gewoon eetpatroon bij de behandeling een vast onderdeel vormde, bleek Ineke pas succes te boeken wanneer ze zich vooral hierop toelegde. De eetbuien namen af toen ze gewoon ging lunchen en avondeten. Voorheen at ze caloriearm voedsel. Nu at ze boterhammen en soms een koekje. Het voedsel dat ze tijdens een eetbui at, veranderde dan ook. In plaats van dikbelegde boterhammen en koekjes ging ze frites en pannekoeken eten tijdens een eetbui. Haar eetbuivoedsel bleek te bestaan uit voedsel dat ze gewoonlijk nooit at. Pas toen ze het ‘eetbuivoedsel’ (eerst boterhammen en koekjes en later frites en pannekoeken) in haar gewone eetpatroon opnam, namen de eetbuien af om later geheel te verdwijnen.
In haar geval lijkt de conclusie gerechtvaardigd dat het doorbreken van de relatie tussen cues en eetbui pas plaatsvond, toen ze eetbuivoedsel ging eten in ‘niet–eetbui–omstandigheden’.
Het oefenen leidt tot vreten
Bij het opstellen van het programma namen we aan dat iedere patiënte die dit programma vol verleiding aangeboden kreeg, tijdens het doen van de oefeningen haar beheersing wel eens zou verliezen. Dat bleek maar zeer zelden het geval te zijn. De meesten slaagden erin zich te beheersen tijdens de oefeningen. Soms was het zelfs moeilijk de drang om te eten op te wekken. De vreetbuien die toch plaatsvonden, waren zelden door de oefening opgewekte eetbuien.Ook Ineke bleef vreetbuien houden. Hoewel de oefeningen volgens model en naar wens verliepen de drang steeg snel en verdween na een kleine drie kwartier had dit geen invloed op de eetbuien in het gewone leven. Ook bleef ze braken. De eetbuien namen pas af toen er veel tijd en aandacht besteed werd aan het wijzigen van haar gebruikelijke eetpatroon buiten de eetbuien om. Hoewel dit instellen van een gewoon eetpatroon bij de behandeling een vast onderdeel vormde, bleek Ineke pas succes te boeken wanneer ze zich vooral hierop toelegde. De eetbuien namen af toen ze gewoon ging lunchen en avondeten. Voorheen at ze caloriearm voedsel. Nu at ze boterhammen en soms een koekje. Het voedsel dat ze tijdens een eetbui at, veranderde dan ook. In plaats van dikbelegde boterhammen en koekjes ging ze frites en pannekoeken eten tijdens een eetbui. Haar eetbuivoedsel bleek te bestaan uit voedsel dat ze gewoonlijk nooit at. Pas toen ze het eetbuivoedsel (eerst boterhammen en koekjes en later frites en pannekoeken) in haar gewone eetpatroon opnam, namen de eetbuien af om later geheel te verdwijnen. geval; zij gingen vreten naar aanleiding van het doen van een oefening.
Floor bleek niet in staat in aanwezigheid van de therapeut enige drang te ervaren. Thuis, alleen, ervaarde ze snel een hevige drang. Het oefenen ontaardde daar in vreten.
We vroegen haar eerst thuis iemand te vragen die haar kon bijstaan. Daar geneerde ze zich echter te veel voor. Floor nam toen voor de oefening voedsel dat ze niet zo aantrekkelijk vond. Ook dat hielp niet; ze ging vreten. We spraken daarop af dat ze een kortdurende oefening zou doen (twee minuten) en daarna zou gaan douchen. Zo bouwde ze de duur van de oefening langzaam op. Uiteindelijk lukte het haar tien minuten te oefenen. De eetbuien verminderden al doende van drie naar één per week.
Uit dit voorbeeld kunnen we concluderen dat een meer geleidelijke exposure – waarbij de geleidelijkheid wordt gerealiseerd door elementen als tijd, plaats en duur te variëren – een oplossing kan zijn voor dergelijke moeilijkheden.
We zien hier opnieuw dat het direct staken van de eetbuien geen voorwaarde voor verbetering hoeft te zijn. Ook blijkt hier dat het slechts gedeeltelijk slagen van de oefeningen, gepaard kan gaan met het afnemen van de vreetbui–frequentie.
Ook Jantine vond het tijdens het opbouwen van de cue–exposure–oefeningen erg moeilijk niet te gaan eten. Ze durfde het voedsel dat ze meenam naar de polikliniek aanvankelijk niet mee naar huis te nemen. We spraken af het voor haar te bewaren. Het voedsel dat goed bleef, werd de volgende keer weer gebruikt; de andere voedingsmiddelen vulde ze aan. Ze begon de oefeningen thuis te doen met het voedsel dat ze aandurfde.
Het steeds maar snoepen
Sommige patiënten hebben naast vreetbuien ook last van wat we maar genoemd hebben: ‘chronisch snoepen’. Ze snoepen de hele dag door.
Een voorbeeld is Anneke. Ze braakte na een vreetbui en vaak ook na de maaltijd. Omdat ze daarnaast ook steeds snoepte, en ze van mening was zo te veel calorieën binnen te krijgen, braakte ze ook nog op vaste tijdstippen van de dag. Dit gebeurde altijd voordat ze ging douchen of voordat ze naar bed ging.
Met Anneke werd een gewone cue–exposure–behandeling uitgevoerd. Daarnaast werd ook het snoepen met cue–exposure–oefeningen aangepakt. Anneke zou voor deze oefening haar favoriete snoep gebruiken en, om de situatie zo getrouw mogelijk na te bootsen, er een breiwerkje bij nemen. Ze bleek de drang makkelijk te kunnen oproepen. Deze verdween na een halfuur. Met het doen van deze ‘snoep–exposure’ verminderde het snoepen thuis aanzienlijk, en daarmee de behoefte om op vaste tijdstippen te braken. Ook dit steeds–maar–snoepen bleek te reageren op de behandeling met cue–exposure.
Bijzonder in Anneke’s geval was overigens het volgende: omdat Anneke snoepte tijdens het verrichten van allerlei activiteiten, vroegen we haar tijdens de snoep–exposure–oefening ook iets te doen. Haar concentratie op het snoepen daalde daardoor echter; ze werd erdoor afgeleid. We spraken toen af dat zij niets naast het oefenen zou doen, om daarmee de drang zo intens mogelijk op te kunnen roepen.
Samenvattend concluderen we het volgende:
- uitstellen van braken kan helpen het te laten verdwijnen;
- acuut stoppen met vreetbuien is geen voorwaarde voor verbetering bij behandeling met cue–exposure;
- de frequentie van de eetbuien kan geleidelijk verminderen door hiervoor steeds minder aantrekkelijk voedsel te gebruiken;
- eetbuivoedsel moet in het gewone eetpatroon worden ingebouwd;
- geleidelijke cue–exposure kan, en helpt ook;
- de therapeut bewaart aanvankelijk soms het eetbuivoedsel;
- cue–exposure helpt ook bij snoepen.
Discussie
De patiënten uit het onderzoek van Jansen hadden allen een DSM–III–R–diagnose van bulimia nervosa. Zij hadden zich voor behandeling aangemeld bij een diëtiste. Het is de vraag of de ernst van hun problematiek vergelijkbaar is met die van de meeste patiënten die psychiatrische poliklinieken of RIAGG’s worden verwezen. Bij het opzetten van het onderzoek vroegen we ons af of de door Jansen beschreven methode ook voor dergelijke patiënten werkzaam zou zijn. Het antwoord is ja: de frequentie van de eetbuien daalde van gemiddeld tien naar eenmaal per week; een reductie van negentig procent. Acht van de twaalf patiënten (67%) had helemaal geen eetbuien meer na de behandeling. Van de overige vier daalde de eetbui–frequentie aanzienlijk.
Of de cue–exposure op zich verantwoordelijk is voor de verbetering blijft natuurlijk de vraag. Er werd geen controlegroep gebruikt. Bovendien werden naast cue–exposure ook andere technieken toegepast, zoals dieetmanagement.
We maakten een aantal aanpassingen die geen bezwaar leken te zijn voor het welslagen van de methode. Zo werden de cue–exposure–oefeningen niet bij de patiënten thuis begonnen. Het nalaten van huisbezoeken bleek geen bezwaar. Ook verlieten we de polikliniek niet om samen met de patiënte haar eetbuivoedsel in andere situaties te nuttigen. Patiënten ondernamen dergelijke stappen zelfstandig, zij het dat er coaching op afstand plaatsvond. Het geleidelijk opbouwen van exposure bleek haalbaar en werkzaam.
Het acuut stoppen met eetbuien bleek geen voorwaarde voor verbetering bij de behandeling met cue–exposure. Met een aantal patiënten werden op dit punt noodgedwongen aanpassingen in het behandelprogramma gemaakt.
De patiënten van de 0–groep hadden bij het begin van de behandeling een lagere eetbui–frequentie dan de patiënten van de niet–0–groep (resp. gemiddeld acht en veertien eetbuien per week). De patiënten van Jansen hadden gemiddeld een nog lagere frequentie (gemiddeld 2,6 per week). Op grond van deze gegevens zou men kunnen veronderstellen dat het aantal eetbuien een voorspeller is voor het effect van de behandeling. Dit wordt echter niet bevestigd door eerder onderzoek. Hieruit is gebleken dat niet de frequentie van de eetbuien, maar die van het braken voorspellende waarde heeft voor het therapieresultaat (Mitchell et al., 1992; Wilson & Eldridge, 1991).
Opvallend is het gegeven dat bij de 0–groep de drangscores geleidelijk aan over de zittingen heen daalden. De niet–0–groep reageerde anders. Iedere keer weer startten deze patiënten met een hoge drangscore. Alleen tíjdens de zitting trad een positief effect op, niet tùssen de zittingen. Er leek onvoldoende generalisatie te zijn opgetreden. Hoewel de eetbuien bij deze niet–0–groep in frequentie afnamen, bleven zij nog steeds bestaan. Mogelijk moeten de cue–exposure–oefeningen langer worden voortgezet en moeten zij ook gedaan worden op momenten dat de drang spontaan optreedt.
Naast de factoren die volgens het theoretisch model werkzaam zijn, lijkt een andere factor een rol te spelen: de ervaring van de patiënten, bij het begin van de behandeling, om in staat te zijn een vreetbui te weerstaan. Dit stimuleert hen en lijkt hun gevoel van eigenwaarde te vergroten, waardoor het stoppen met vreten en braken makkelijker wordt.
Summary
Cue–exposure is a new method in treating patients with bulimia nervosa. An open study is conducted to establish the effectiviness of this method for patients of an outpatient psychiatric clinic. Twelve patients were involved. The mean frequency of binge eating decreased from 10.1 to 0.8. Even when the method was less stringently applied, it was effective. A few adaptations are discussed.
Referenties
Garner, D.M., Rockert, W., Davis, R., Garner, M.V., Olmsted, M.P., & Eagle, M. (1993). Comparison of cognitive–behavioral and supportive–expressive therapy for bulimia nervosa. American Journal of Psychiatry, 150, 37–46.
Jansen, A. (1990). Binge eating: Notes and data (dissertatie). Maastricht: Datawise.
Jansen, A. (1992). Bulimia nervosa en de bekoring van cue–exposure. Directieve Therapie, 12, 127–149 .
Jansen, A., Merckelbach, H., & Hout, M. van der (1992a). Experimentele psychopathologie. Assen: Van Gorkum.
Jansen, A., Broekmate, J., & Heyman, M. (1992b). Cue–exposure vs. selfcontrol in the treatment of binge eating: A pilot–study. Behaviour Research & Therapy, 3, 235–241.
Mitchell, J.E. (1992). Subtyping of bulimia nervosa. International Journal of Eating Disorders, 4, 327–332.
Mitchell, J.E., Pyle, R.L., Eckert, E.D., Hatsukami, D., Pomeroy, C., & Zimmerman, R. (1990). A comparison study of antidepressants and structured intensive group psychotherapy in the treatment of bulimia nervosa. Archives of General Psychiatry, 47, 149–157.
Wilson, G.T., & Eldridge, K.L. (1991). Frequency of binge eating in bulimic patients; Diagnostic validity. International Journal of Eating Disorders, 5, 557–561.
