Overgewicht en obesitas vormen een snelgroeiend wereldwijd probleem dat ook in Nederland steeds groter wordt (Ogden et al., 2006; Yanovski & Yanovski, 2011). Het classificeren van overgewicht of obesitas (ernstig overgewicht) gebeurt met behulp van de Body Mass Index (BMI), ook wel Quetelet Index genoemd. De index wordt berekend door het lichaamsgewicht (in kg) door het kwadraat van de lichaamslengte (in m) te delen. De WHO (2000) spreekt van overgewicht als de BMI tussen de 25 en 29.9 kg/m 2 ligt. Tussen 30 en 39.9 kg/m 2 spreekt men van obesitas en bij een BMI vanaf 40 kg/m 2 van morbide (ziekelijke) obesitas. Van de Nederlandse bevolking heeft bijna de helft overgewicht en ongeveer twaalf procent lijdt aan obesitas (Daansen & Bosch, 2012). De meeste mensen proberen zelfstandig af te vallen, anderen bezoeken sportscholen of maken gebruik van commerciële instanties. Voor sommigen is additionele hulp van een psycholoog geïndiceerd (Daansen, 2010). Er is ook een groep patiënten die niet van deze vormen van hulpverlening profiteert, maar wel zeer ernstige obesitas heeft. Zij komen in aanmerking voor gewichtsreducerende chirurgie, bekender onder de naam bariatrische chirurgie.
In dit artikel willen we de chirurgische behandelmethode toelichten en ingaan op de somatische en psychologische indicaties en contra-indicaties.
Casus: een bariatrische patiënt
Patiënte is een moeder van 35 jaar. Ze werd door de huisarts verwezen naar een tweedelijns ggz-instelling, nadat zij zich meldde met depressieve klachten die sinds twee jaar bestaan en recent in ernst zijn toegenomen. Tijdens de intake bij de ggz blijkt ze een gewicht van 135 kilo te hebben bij een lengte van 1.68 meter. Dit komt neer op een BMI van 47.8 kg/m 2. Ze geeft aan dat ze zich dik en onaantrekkelijk voelt, waardoor ze niet meer naar buiten durft te gaan en bijvoorbeeld niet meer durft te gaan zwemmen met haar kinderen. Ook haar relatie heeft eronder te lijden. Het laatste seksuele contact dateert van enkele jaren geleden.
Bij het terugkijken naar haar jeugd, blijkt ze altijd al te zwaar te zijn geweest. Haar hele familie was zwaar en emoties werden in het gezin nooit uitgesproken. Alle frustraties werden van jongs af aan ‘weggegeten’en rond haar twintigste levensjaar woog patiënte al negentig kilo. Haar lichaamsgewicht heeft altijd sterk gewisseld door verschillende dieetpogingen waarmee ze veel gewicht verloor, maar steeds méér aankwam dan ze was afgevallen.
Nadat ze op jonge leeftijd trouwde en drie kinderen kreeg, vlogen de kilo’s eraan. Tijdens de laatste zwangerschap ontwikkelde patiënte zwangerschapsdiabetes en sindsdien moet ze metformine gebruiken om de suiker onder controle te houden.
Na het overlijden van haar moeder, twee jaar geleden, is patiënte somber geworden en is ze meer en ongezonder gaan eten. In deze periode is ze dertig kilo aangekomen.
Waarom bariatrische chirurgie?
Obesitas gaat gepaard met verhoogde gezondheidsrisico’s. Er is een sterk verhoogd risico op het ontwikkelen van verschillende ziekten of comorbiditeiten: diabetes mellitus type II (DM II), hart- en vaatziekten, hoge bloeddruk, obstructief slaapapnoesyndroom, galstenen, artrose en verschillende vormen van kanker (Colquitt, Picot, Loveman & Clegg, 2009; Sjöström, Lystig & Lindroos, 2011).
In het bijzonder zijn diabetes mellitus II (DM II) en obesitas nauw met elkaar geassocieerd. Het groeiende aantal patiënten met deze ziekte wordt voornamelijk veroorzaakt door de toename van obesitas (Buchwald et al., 2009; Levy, Fried, Santini & Finer, 2007; Vetter, Cardillo, Rickels & Iqbal, 2009). Ondanks alle nieuwe medicinale therapieën, is DM II vaak een progressieve ziekte met veel vroege en late complicaties. Als voorbeeld kan een 50-jarige diabeet dienen. Eerst kreeg hij gevoelsstoornissen in zijn voeten, waardoor er zonder dat hij het merkte wonden en ontstekingen aan zijn voeten optraden. De vaten in zijn voeten werden steeds slechter, geleidelijk stierf een stukje weefsel af en moest er meerdere keren een stuk van zijn voet worden verwijderd. Uiteindelijk kwam hij in een rolstoel, omdat beide benen geamputeerd werden. Zijn nieren werkten niet meer, zodat hij dialyse nodig had en vrijwel blind is. Obesitas als directe risocofactor voor deze en andere ziekten is dan ook een groot volksgezondheidsprobleem met een hoge economische impact en vereist professionele behandeling (Daansen & Bosch, 2012). Niet alleen de verschillende comorbiditeiten die met obesitas hand in hand gaan, zijn zorgwekkend. Ook de verhoogde mortaliteit die hieruit voortvloeit, is verontrustend. Er bestaat een reciproque verband tussen levensverwachting en obesitas. Onderzoek laat zien dat de levensverwachting van mensen met ernstig overgewicht afneemt naarmate het overgewicht toeneemt. Een 20-jarige adolescent met een BMI van 45 kg/m 2 heeft een twintig jaar lagere levensverwachting dan een niet-obese leeftijdgenoot. Een 50-jarige met dezelfde BMI overlijdt gemiddeld vier jaar eerder dan zijn niet-obese equivalent. Dezelfde adolescent verliest bij een BMI van 40 kg/m 2 nog maar zes jaar aan levensverwachting en de 50-jarige ongeveer twee (Fontaine,Redden, Wang,Westfall & Allison, 2003).
Obesitas gaat niet alleen gepaard met somatische gevolgklachten. Ook psychiatrische stoornissen komen frequent bij obese mensen voor, althans bij mensen die zich bij professionele instanties voor behandeling aanmelden. Net als bij de talrijke somatische aandoeningen correleert de prevalentie van psychiatrische klachten met het gewicht (Daansen, 2013). Bij 45% van de mensen die in aanmerking willen komen voor bariatrische chirugie vindt men stemmingsstoornissen en bij 24% angststoornissen (Kalarchian et al., 2007). Het is de vraag wat de kip en wat het ei is. Worden mensen zwaarder ten gevolge van een depressie of angststoornis, of worden patiënten depressief en angstig ten gevolge van overgewicht? Op dit moment is een lineair causaal verband niet aangetoond en wordt een wisselwerking tussen de aandoeningen verondersteld. Wel is bekend dat obese patiënten gestigmatiseerd worden, met het averechtse effect dat ongezond eten toeneemt en lichamelijke activiteiten afnemen (Daansen & Bosch, 2012; Neumark-Sztainer & Haines, 2004).
Bariatrische chirurgie is mogelijk vanaf een BMI hoger dan 40 kg/m 2 zonder ziekten ten gevolge van het overgewicht of een BMI tussen de 35 en de 40 kg/m 2 met één van de bovengenoemde somatische complicaties (CBO, 2008). De laatste jaren wordt deze ingreep wereldwijd en ook in Nederland steeds meer toegepast. Om te bepalen hoe groot het gewichtsverlies na een operatie is, wordt vaak naar de afname in Excess Body Weight (EBW) gekeken. Dit is het gewicht dat een patiënt te veel weegt ten opzichte van een patiënt met dezelfde lengte met een BMI van 25 kg/m 2. Het procentuele gewicht dat een patiënt verliest na een operatie wordt Excess Weight Loss genoemd (EWL). Twee jaar na een bariatrische operatie verliezen patiënten gemidddeld 62% van hun Excess Body Weight (Buchwald et al., 2004).
De chirurgische interventie
In 1953 werd de eerste bypassoperatie (jejuoileal bypass) om ernstig overgewicht te behandelen, uitgevoerd door Richard Varco, een chirurg verbonden aan de Universiteit van Minnesota (Martin, 2004). De ingreep resulteerde in goed gewichtsverlies doordat voedsel niet langer volledig kon worden opgenomen in de dunne darm, maar toch was dit soort operaties geen onverdeeld succes. Vaak traden na de operatie ernstige complicaties op zoals naadlekkage, wondinfectie en longontsteking die in sommige gevallen zelfs de dood tot gevolg hadden, zodat deze methode al snel niet meer werd toegepast.
Na deze aanvankelijk moeilijke start heeft de bariatrische chirurgie een snelle ontwikkeling doorgemaakt. Tegenwoordig komen complicaties veel minder voor dan vijftig jaar geleden. De huidige operaties kunnen als veilig en effectief worden beschouwd, maar helemaal ongevaarlijk is bariatrische chirurgie nog steeds niet. Er moet rekening gehouden worden met kleine, maar ook met grote complicaties na de operatie. Direct na de operatie kunnen lekkages bij gastric bypasses en gastric sleeves ontstaan of kan bij maagbanden de voedselpassage belemmerd worden vanwege een verschoven maagband. Op de lange termijn kunnen stenoses, een vernauwing van de naad waardoor eten moeilijk passeert, of een herniatie, een zwakke plek in de buikwand bij de operatiepoort, het gevolg van de operatie zijn (Schouten, Wiryasaputra, van Dielen, van Gemert & Greve, 2010). Maanden of jaren na de operatie kunnen ernstige vitamine- en mineralentekorten optreden, doordat patiënten zich niet houden aan de inname van voorgeschreven vitaminepreparaten of te lage doseringen gebruiken (Aarts, Janssen & Berends, 2011; Aarts, van Wageningen, Janssen & Berends, 2012).
De nadelen wegen echter niet op tegen de voordelen. Op de lange termijn is een operatieve behandeling van morbide obesitas de enige behandeling die echt effectief is. In een aantal gerandomiseerde studies werd een vergelijking gemaakt tussen chirugische en niet-chirurugische interventies (Anderson, Backer, Stockholm & Quaade, 1984; Mingrone et al., 2012; Sjöström, 2003). In deze studies werd aangetoond dat met bariatrische chirurgie een significant hoger gewichtsverlies wordt bereikt dan met een dieet. Vooral de gastric bypass is effectief als het gaat om gewichtsverlies. Vijftien jaar na de operatie behouden patiënten een gewichtsverlies van rond de dertig procent. Voor de maagband geldt een gewichtsafname van rond de vijftien procent na vijftien jaar, terwijl dit voor een controlegroep (conservatieve behandeling) minder dan vijf procent is (Sjöström, 2003).
Misschien leverde de Zweedse SOS-studie (Swedisch Obese Subjects studie) een nog wel belangrijker bevinding op (Karlsson, Taft, Rydén, Sjöström & Sullivan, 2007). Bij tienjarige follow-up rapporteerde de operatieve groep een significant hogere gezondheidsgerelateerde kwaliteit van leven dan een groep patiënten die een conventionele behandeling had gekregen. De incidentie van cardiovasculaire risicofactoren zoals hypertonie, hypertriglyceridemie (verhoogde gehalte van vetten in het bloed) of DM II verminderde na operatie en de mortaliteit nam met 24.6% af. Diegenen die bariatrische chirurgie hadden ondergaan, beoordeelden hun gezondheid vaker als goed, ze waren tevredener over hun psychosociaal functioneren, hadden minder obesitasgerelateerde problemen en rapporteerden minder depressieve klachten.
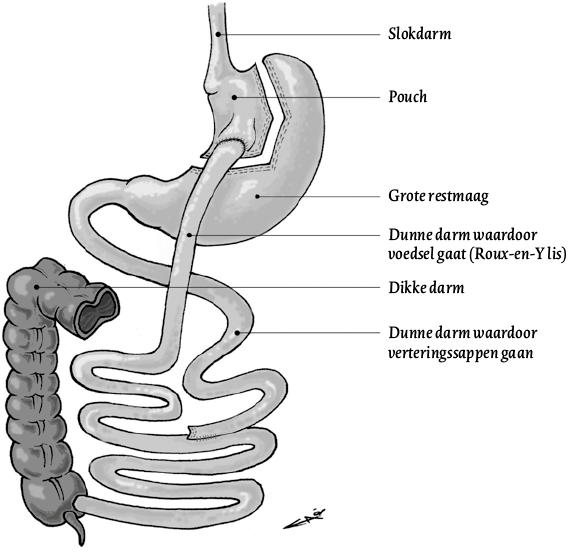
Op dit moment zijn de gastric bypass en de gastric sleeve de gouden standaard wat betreft de operatieve behandeling van morbide obesitas. Bij het aanleggen van een gastic bypass (figuur 1) wordt eerst de maag verkleind tot ongeveer 30-50 cc. Hierdoor kunnen patiënten nog slechts kleine hoeveelheden voedsel per eetmoment nuttigen. Om ervoor te zorgen dat van het voedsel dat toch gegeten wordt, minder calorieën worden opgenomen, wordt de darm deels omgeleid. Hierdoor wordt het voedsel dat het eerste deel van de dunne darm passeert, niet verteerd, omdat het in dat deel van de darm nog niet vermengd wordt met alle verteringssappen (maagzuur/pancreas/gal). Ongeveer de helft van de dunne darm blijft functioneel voor opname van calorieën. Deze operatie wordt meestal uitgevoerd bij patiënten met een hoog BMI (> 45 kg/m 2) of met DM II.
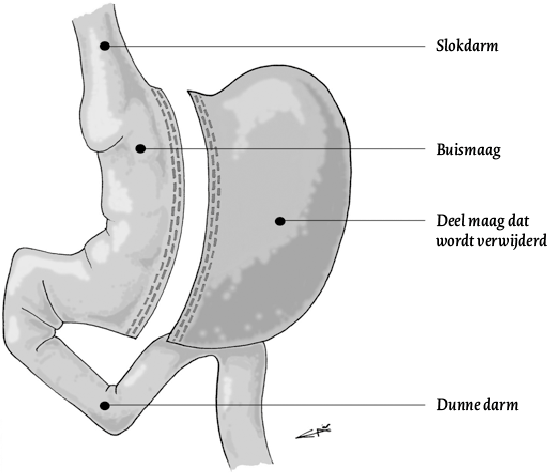
Bij de gastric sleeve (figuur 2) wordt ervoor gezorgd dat de patiënt geen grote porties meer kan nuttigen. Dit wordt gedaan door een buismaag te creëren door het grootste deel van de maag weg te halen. Aan de darmen wordt niets veranderd. Deze operatie wordt veelal uitgevoerd bij patiënten met een BMI tussen de 35 en 45 kg/m 2. De verminderde intake van calorieën en het aanpassen van het spijsverteringsstelsel bij een gastric bypass en -sleeve, zorgen voor een veranderde hormoonhuishouding die invloed heeft op processen in het brein die zorgen voor het honger- en verzadiginggevoel. Zowel het hongergevoel als de zin in energierijk voedsel (vetten en suikers) nemen af door deze ingrepen (Schauer et al., 2012). Bij meer dan de helft van de patiënten die behandeld zijn met een gastric sleeve of een gastric bypass kan het medicatiegebruik voor DM II worden gestaakt (Sjöström et al., 2004). Dit betekent dat gezondheidsrisico’s op de lange termijn fors afnemen. Vanwege het sterk reducerende effect van bariatrische chirurgie op DM II, spreekt men ook wel van metabole chirurgie.
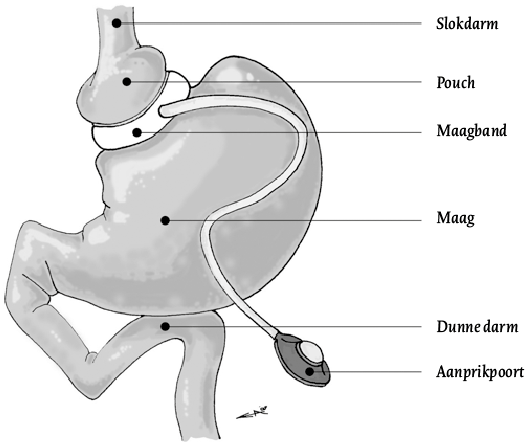
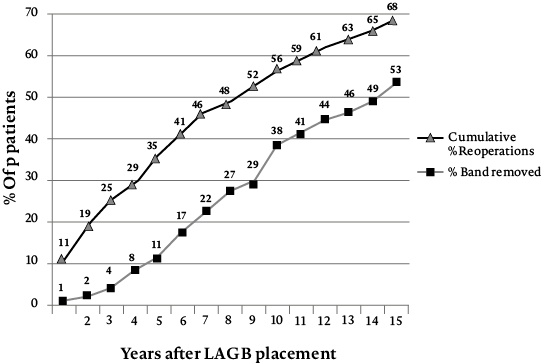
In het verleden werd voor de behandeling van morbide obesitas in Nederland veelal gekozen voor de maagband (zie figuur 3). Het is een chirurgisch gemakkelijk uit te voeren ingreep die op korte termijn zeer goede resultaten laat zien. Hierbij wordt er een band om de maag geplaatst, net onder de inmonding van de slokdarm. Een poort die net onder de huid geplaatst is en verbinding maakt met de opblaasbare maagband kan aangeprikt worden door de huid. Op deze manier kan het bandje met vloeistof gevuld worden of worden leeggehaald, waardoor het strakker of losser komt te staan. Op de lange termijn vallen de resultaten van deze operatie echter tegen. Zoals figuur 4 laat zien waren de resultaten bij slechts 28% van de patiënten met een maagband na tien jaar nog succesvol (Aarts, Janssen, Aufenacker & Berends, 2014). Het minimaal te behalen EWL werd in dit onderzoek op 50% gesteld. Wanneer minder streng werd gekeken (namelijk minimaal 25% EWL), was het succespercentage 64%. Na tien jaar was het aantal succesvolle behandelingen na operaties bij de lichte groep slechts met 14% gedaald. Bij de groep met EWL > 50 bedroeg het verschil tussen succesvolle en niet-succesvolle behandelingen na tien jaar elf procent, waarbij rekening gehouden moet worden met het gegeven dat bij deze groep strengere criteria gehanteerd werden dan bij de EWL > 25-groep.
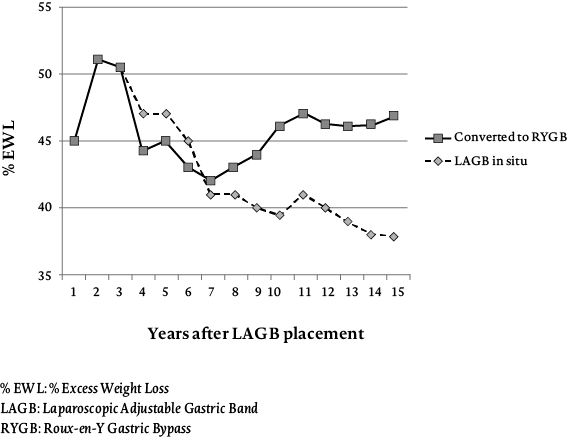
Ook het aantal patiënten dat opnieuw geopereerd moest worden was hoog (zie figuur 5). Bij ruim een derde van de patiënten moest de maagband verwijderd worden omdat hij verschoven was of ernstige klachten gaf. Meer dan de helft van alle patiënten onderging een heroperatie. Met name het grote aantal heroperaties dat in tien jaar nodig was (> 50% van de patiënten), was reden om de maagband niet langer te adviseren als behandeling.
Somatische indicatie
Welke patiënten komen nu eigenlijk in aanmerking voor bariatrische of metabole chirurgie? Wereldwijd wordt meestal de richtlijn van de National Institute of Health (NIH, 1991) gebruikt. Deze criteria zijn in de multidiscipliniare Nederlandse richtlijnen voor bariatrische chirurgie na uitvoerig literatuuronderzoek door een expertgroep overgenomen (NVvH, 2011). De minimale criteria om voor bariatrische chirurgie in aanmerking te komen zijn:
- leeftijd tussen 18-65 jaar;
- BMI > 40 kg/m 2;
- een BMI > 35 kg/m 2 met minimaal één comorbiditeit ten gevolge van morbide obesitas (bijvoorbeeld hart- en vaatziekten, DM II, slaapapneu, aangetoonde artrose);
- last resort (dat wil zeggen dat alle andere pogingen om op de lange termijn gewicht te verliezen gefaald hebben en in de afgelopen vijf jaar ten minste één afvalpoging onder professionele begeleiding ondernomen is, waarbij gewicht is verloren).
Echte somatische contra-indicaties bestaan er niet, Een eerdere buikoperatie kan op somatisch gebied het risico van de ingreep verhogen. Bij een BMI > 50 kg/m 2 (super obees) kan bariatrische chirurgie als eerste behandeling overwogen worden (CBO, 2008). Om het operatierisico te verminderen, wordt bij een extreem hoge BMI desalniettemin bijna altijd toch eerst een dieet voorgeschreven.
Wanneer de in de multidisciplinaire richtlijn geformuleerde criteria vertaald worden naar de Nederlandse situatie, komen tussen de 450.000 en 500.000 mensen in aanmerking voor bariatrische chirurgie. Momenteel worden er naar schatting ongeveer 6000 patiënten geopereerd in Nederland. Van de patiënten die in principe voor operatie in aanmerking komen, wordt dus slechts een klein percentage daadwerkelijk geopereerd (Buchwald & Williams, 2004; Schokker, Visscher, Nooyens, van Braak & Seidell, 2007).
Psychologische indicatie en screening
Voordat tot chirurgisch ingrijpen wordt overgegaan, vindt bijna altijd een psychologische/psychiatrische screening plaats. Verzekeraars stellen dit als voorwaarde voor hun toestemming voor bariatrische chirurgie. De belangrijkste reden is dat er aanwijzingen zijn dat preoperatieve psychopathologie de postoperatieve gewichtsreductie negatief beïnvloedt en soms de psychopathologie zelfs laat toenemen (Bocchierri, Meana & Fisher, 2002; Herpertz, Kielmann,Wolf, Hebebrand & Senf, 2004; Kalarchian et al., 2008; Sarwer et al., 2008). Met de screening kan inzicht verkregen worden in de ontstaansgeschiedenis, de aard van de psychologische problematiek, probleemoplossend vermogen, motivatie, compliance en sociale ondersteuning en somatische problematiek. Zij kan gebruikt worden bij de keuze van het type operatie en de aard van begeleiding naar een operatie toe of erna (Bauchowitz et al., 2005; de Zwaan, Wolf & Herpertz, 2007). Een psychologische standaardscreening met minimale eisen aan diagnostische instrumenten bestaat (nog) niet. Feitelijk gebeurt de beoordeling middels een klinisch interview dat wel of niet met vragenlijsten wordt aangevuld. In een systematische review wordt geconcludeerd dat over het algemeen het psychologisch functioneren na operatie verbetert, maar dat tegelijkertijd een significante minderheid van patiënten psychologisch niet profiteert van bariatrische chirurgie (van Hout, Boekestein, Fortuin, Pelle & van Heck, 2006). Tot de relatieve psychiatrische contra-indicaties behoren eetstoornissen, ernstige depressies, psychoses, alcohol- en drugsverslaving, meerdere suïcidepogingen, schizofrenie en verstandelijke beperkingen (IQ < 50), en slechte medische compliance als ernstige contra-indicatie voor een chirurgische ingreep (Bauchowitz et al, 2005; Sauerland et al., 2005). Echt robuust zijn de bevindingen niet en soms spreken de verschillende studies elkaar zelfs tegen. De maatregel is dan ook niet onomstreden.
Experts zijn het meest eensgezind dat op de eetbuistoornis of binge-eating disorder (volgens de DSM-IV: eetstoornis NAO) gescreend moet worden. Patiënten met preoperatieve eetbuien houden vaak hun eetpathologie vast en hebben daarom een slechtere prognose als het gaat om gewichtsverlies dan de groep zonder preoperatieve eetbuien (Ashton, Drerup, Rondvoer & Heinberg, 2009; Hsu, Sullivan & Benotti, 1997; Hsu, Beatancourt & Sullivan, 1996; Kalarchian et al., 2008; Niego, Kkofman, Weiss & Geliebter, 2007). Naar schatting heeft twintig tot veertig procent van de obese patiënten een eetbuistoornis (Marcus, 1993). Deze stoornis is weliswaar geen absolute contra-indicatie, maar clinici wordt wel geadviseerd de ernst en de consequenties te beoordelen (Mechanick et al., 2009; Sarwer, 2009; Wadden et al., 2011; de Zwaan et al., 2007). Het lijkt erop dat deze groep postoperatief meer last heeft van eetbuien, minder gewicht verliest, meer overgeeft, meer nadruk legt op lichaamsvorm en gewicht en vergeleken met de groep zonder preoperatieve eetbuien minder lijngericht is dan patiënten zonder preoperatieve eetbuien (Busetto et al., 1996; Hsu et al., 1996; Kalarchian et al., 2002; Kalarchian et al., 2008; Sarwer et al., 2008). Na operatie vertonen zij sterke schommelingen in eetgedrag en blijven vaak aan de criteria van een eetstoornis voldoen (Kalarchian, Wilson, Brolin & Bradley, 1999; Marcus, 1993).
Minder duidelijk is in hoeverre preoperatieve depressies en andere psychopathologie invloed hebben op postoperatieve uitkomsten. Larsen (1990) en Hsu et al. (1996) vonden geen verband tussen de preoperatieve psychiatrische status en het gewichtsverlies na een maagbandoperatie. Een Duits onderzoek daarentegen laat zien dat patiënten met preoperatief aanwezige depressieve klachten en angststoornissen significant minder gewicht na operatie verloren gedurende een follow-up van vier jaar dan patiënten zonder comorbide psychiatrische diagnose, en later meer aankomen (Legenbauer et al., 2009). Enkele studies zijn verricht naar een mogelijk verband tussen persoonlijkheidsstoornissen en het postoperatief resultaat (Larsen et al., 2004; Poston et al., 1999). Deze studies laten geen verband zien.
Samenvattend kan gesteld worden dat literatuur over de predictieve waarde van psychiatrische comorbiditeit voor de behandeluitkomst van bariatrische chirurgie weinig consistent is. Studies geven weinig inzicht in de daadwerkelijke relatie tussen preoperatieve psychopathologie en postoperatief resultaat (Bocchierri et al., 2002; Herpetz et al., 2003; Sarwer et al., 2008). Indien preoperatief psychopathologie gevonden wordt, is het aannemelijk dat deze het gevolg is van een verminderde gezondheidsgerelateerde kwaliteit van leven (Anderson et al., 2009; Dixon, Dixon & O’Brian, 2001; van Hout et al., 2006; de Zwaan et al., 2002, 2003). De literatuur laat wel een trend zien dat na de zogenaamde ‘honeymoonfase’ van één tot twee jaar vooral preoperatieve eetstoornissen de postoperatieve behandeluitkomst negatief beïnvloeden (de Zwaan et al., 2007). In mindere mate geldt dit ook voor angst- en stemmingsstoornissen. Wellicht zijn de verschillende uitkomsten bij deze stoornissen afhankelijk van het antwoord op de vraag of depressie en angstklachten bijdragen tot de eetpathologie of juist het gevolg ervan zijn. In dat laatste geval kan men verwachten dat de klachten na bariatrische chirurgie vanzelf zullen verminderen. De aanwezigheid van preoperatieve psychiatrische problematiek is dus niet zonder meer een contra-indicatie voor bariatrische chirurgie, maar wellicht wel de ernst van de klachten. Patiënten met ernstige psychiatrische comorbiditeit moeten voor een operatie herkend worden en kunnen het beste vooraf behandeld worden (Herpertz et al., 2004; de Zwaan et al., 2007). In de Nederlandse richtlijnen vinden we deze zienswijze terug. Daar worden een actuele eetstoornis, andere ernstige psychiatrische stoornissen en verslaving als contra-indicaties genoemd die het beste voor de operatie behandeld kunnen worden (NVvH, 2011).
Postoperatieve psychologische follow-up
Bariatrische chirurgie alleen is niet voldoende voor blijvend succes. Het tijdig herkennen van postoperatieve problemen zoals gestoord eetgedrag is belangrijk om het succes van bariatrische chirurgie te ondersteunen (Sarwer et al., 2008). Patiënten die deelnemen aan postoperatieve groepsbijeenkomsten of psychotherapie bereiken iets meer gewichtsverlies en een betere kwaliteit van leven dan patiënten die hier niet aan deelnamen (Hildebrandt, 1998; Nicolai, Ippoliti & Petrelli, 2002; Rabner & Greenstein, 1993). Additionele gedragsinterventies zijn noodzakelijk om nieuw eetgedrag aan te leren (van Hout, 2008; Kinzl, Trefalt, Fiala & Biebl, 2002). Dit is in lijn met bevindingen die eerder bij conservatieve behandelingen gevonden werden. Sociale ondersteuning door de psycholoog/psychiater is noodzakelijk voor het internaliseren van nieuwe gedragingen, voor het bewerkstelligen van cognitieve herstructurering, voor bewustwording van emotionele processen die aan het eetgedrag ten grondslag liggen en het zich eigen maken van oplossingsstrategieën zoals het controleren van de omgeving (externe eters), het controleren van impulsen en cue-exposure (emotionele eters) (Hayward, Nixon & Jasper, 2000). Tevens is positieve ondersteuning nodig van de sociale omgeving; dit maakt het integreren van de nieuwe leefstijl en identiteit in het dagelijks leven mogelijk. Rosendahl en Kirschenbaum (1994) stellen op basis van onderzoek bij 183 obese volwassenen dat volwassenen stress en depressie ervaren gedurende pogingen om af te vallen. Psychologische begeleiding gericht op reductie hiervan kan tot betere uitkomsten van de behandeling leiden. De summiere onderzoeksliteratuur laat zien dat postoperatieve psychologische begeleiding zich primair moet richten op het stellen van realistische doelen en het aanleren van nieuw gedrag. Bovendien zijn psychische, sociale en cosmetische redenen, en meestal niet de gezondheidsrisico’s, drijfveren voor obesen om zich voor behandeling aan te melden. Patiënten met de hoogste BMI-waarden bleken de meest irreële verwachtingen te hebben. De streef-BMI-waarden bij 139 ondervraagde patiënten die bariatrische chirurgie ondergingen, liggen onder 25 kg/m 2 (White, Masheb, Rothschild, Burke-Martindale & Grilo 2007). Volgens patiënten wordt een goed resultaat behaald bij een BMI van 27 kg/m 2 en een acceptabel resultaat bij een BMI van 30 kg/m 2.
Postoperatieve nazorg bij bariatrische patiënten is niet vanzelfsprekend. Van Hout et al. (2003) lieten tien jaar geleden zien dat destijds slechts 9 van de 28 onderzochte Nederlandse ziekenhuizen waar bariatrische chirurgie wordt uitgevoerd, postoperatieve psychologische begeleiding aanboden. Dit is ongeacht de psychopathologische complicaties, zoals depressie, sociale remming, impulsiviteit en vijandigheid, die het slagen van de behandeling in de weg kunnen staan.
Conclusie
Een groot deel van de patiënten met morbide obesitas die in aanmerking komen voor bariatrische behandeling, wordt niet geopereerd. Dat is jammer, omdat zij daarmee een effectieve behandeling mislopen. Op lange termijn is bariatrische chirurgie voor morbide obesitas de meest effectieve behandelmethode. Patiënten die bariatrische chirurgie hebben ondergaan hebben een betere kwaliteit van leven, hoeven minder medicijnen te gebruiken voor ziekten ten gevolge van het overgewicht en hun levensduur is langer dan die van patiënten die een conventionele behandeling voor hun obesitas ondergaan. Deze effecten blijven ook op de lange termijn bestaan.
Het is belangrijk om patiënten preoperatief te screenen op een eetbuistoornis. Patiënten met een eetbuistoornis profiteren minder of zelfs helemaal niet van bariatrische chirugie. Het beeld bij andere comorbide psychiatrische stoornissen is minder eenduidig. Ondanks de tegenstrijdige onderzoeksresultaten, lijkt het vooralsnog zinvol te zijn ook op depressie en angststoornissen en eventueel andere psychopathologie te screenen. Preoperatieve psychopathologie is geen contra-indicatie per se voor bariatrische chirurgie, maar op grond van de literatuur is het aan te bevelen ernstige psychopathologie toch eerst te behandelen. Goede postoperatieve psychologische nazorg helpt het behandelresultaat te behouden en te versterken. De ontwikkeling van standaarden voor psychologisch/psychiatrische screening en nazorg is dringend noodzakelijk.
Natuurlijk moeten niet alle patiënten die aan de huidige inclusiecriteria voor bariatrische chirurgie voldoen, geopereerd worden. Uiteindelijk beslist de patient zelf of hij voorkeur heeft voor een operatie of voor (nog) een conservatieve behandeling, maar hij kan dit alleen doen als hij kennis heeft van van de voor- en nadelen van bariatrische chirurgie. Patiënten die aan de inclusiecriteria voldoen, hebben het recht te weten wat de meest effectieve behandeling van morbide obesitas is: bariatrische chirurgie inclusief psychologische nazorg, waarbij relevante preoperatieve psychopathologie bij voorkeur vooraf behandeld is.
Referenties
Aarts, E.O., Janssen, I.M.C., Aufenacker, Th. J. & Berends F.J. (2014). Disappointing long term results after laparoscopic adjustable gastric banding: A mean fourteen year follow-up study. Surgery for Obesity and Related Disorders, geaccepteerd voor publicatie 3 maart 2014.
Aarts, E.O., Janssen, I.M. & Berends, F.J. (2011) The gastric sleeve: losing weight as fast as micronutrients? Obesity Surgery, 21, 207-211.
Aarts, E.O., van Wageningen, B., Janssen, I.M. & Berends, F.J. (2012). Prevalence of anemia and related deficiencies in the first year following laparoscopic gastric bypass for morbid obesity. Journal of Obesity, Online Article number: 10.1155/2012/193705
Anderson, J.R., Aaprang, A., Bergholm, P., Slettekog, N., Vage, S. & Natvig, G.K. (2009). Predictors for heat related quality of live in patients accepted for bariatric surgery. Surgery of Obesity Related Disorders, 5, 329-333.
Anderson, T., Backer, O.G., Stockholm, K.H. & Quaade, F. (1984). Randomized trial of diet and gastroplasty with diet alone in morbid obesity.The New England Journal of Medicine, 310, 352-356.
Ashton, K., Drerup, M., Rondvoer, A. & Heinberg L. (2009). Brief four session group CBT reduces binge eating behavior among bariatric surgery candidates. Surgery of Obesity Related Disorders, 5, 257-262.
Bauchowitz, A.U., Gonder-Frederick, L.A., Olbrisch, M.-E., Azarbad, L., Ryee, M.-Y., Woodson, … Schirmer, B. (2005).Psychosocial evaluation of bariatric surgery candidates: a survey of present practices. Psychosomatic Medicine, 67, 825-832.
Bocchierri, L.E., Meana, M. & Fisher, B.L. (2002). A review of psychosocial outcomes of surgery for morbid obesity. Journal of Psychosomatic Research, 52, 155-165.
Buchwald, H.,Avidor, Y.,Braunwald, E.,Jensen, M.D.,Pories, W.,Fahrbach, K. & Schoelles, K. (2004). Bariatric surgery: A systematic review and meta-analysis. The Journal of the American Medical Association, 292, 1724-1737.
Buchwald, H., Estok, R., Fahrbach, K., Banel, D., Jensen, M.D., Pories, W.J., … Sledge, I. (2009). Weight and type 2 diabetes after bariatric surgery: Systematic review and meta-analysis. The American Journal of Medicine, 122, 248-256.
Buchwald, H. & Williams, S.E. (2004). Bariatric surgery worldwide 2003. Obesity Surgery, 14, 1157-1164.
Busetto, L., Valente, P., Pisent, C., Segato, G., De Marchi, F., Favretti, F. et al. (1996). Eating patterns in the first year following adjustable silicone gastric banding (ASGB) comorbid obesity. International Journal Obesity Related Metabolic Disorders, 20, 539-546.
CBO (2008). Richtlijn Diagnostiek en behandeling van morbide obesitas bij volwassenen en kinderen. Utrecht: Trimbos-Instituut.
Colquitt, J.L., Picot, J., Loveman, E. & Clegg, A.J. (2009). Surgery for obesity. Cochrane Database Systematic Review, 2, Art. No.: CD003641.DOI:0.1002/14651858.CD003641.pub3
Daansen, P. (2010). Obesitas: Voer voor psychologen. De Psycholoog, 45, 11-20.
Daansen, P.J. (2013). Adipositas aus der Perspektive der Verhaltensmedizin. Verhaltenstherapie & Verhaltensmedizin, 34, 122-144.
Daansen, P.J. & Bosch, J.D. (2012). Obesitas. In: A. A. Kaptein, R. Beunderman, J. Dekker & A.J.J.M. Vingerhoets (red.), Psychologie en geneeskunde: Behavioural medicine (pp. 191-206). Houten: Bohn Stafleu van Loghum.
de Zwaan, M., Lancaster, K.L., Mitchell, J.E., Howell, L.M., Monson, N., Roerig, J.L. & Crosby, R.D. (2002). Health-related quality of life in morbid obese patients: Effect of gastric bypass surgery. Obesity Surgery, 12, 773-780.
de Zwaan, M., Mitchell, J.E. Howell, L.M., Monson N., Swan-Kremeier L., Crosby R.D. & Seim H.C. (2003). Characteristics of morbidly obese patients before gastric bypass surgery. Comprehensive Psychiatry, 44, 428-434.
de Zwaan, M., Wolf, A.M. & Herpertz, S. (2007). Psychosomatische Aspekte der Adipositaschirurgie: Was ist empirisch gesichert? Deutsches Árzteblatt,104, A-2577-2583.
Dixon, J.B., Dixon, M.E. & O’Brian, P.E. (2001). Quality of life after lap-band placement: Influence of time, weight loss, and comorbidities. Obesity Research, 9, 713-721.
Fontaine,K.R., Redden, D.T., Wang,C., Westfall, A.O. & Allison, D.B. (2003). Years of life lost due to obesity. Journal of the American Medical Association,289, 187-193.
Hayward, L.M., Nixon, C. & Jasper, M.P. (2000). The process of restructuring and the treatment of obesity in women. Health Care for Women International, 21, 615-630.
Herpertz, S., Kielmann, R., Wolf, A.M., Hebebrand, J. & Senf, W. (2004). Do psychosocial variables predict weight loss or mental health after obesity surgery? –A systematic review. Obesity Research, 12, 1554-1569.
Herpertz, S., Kielmann, R., Wolf, A.M., Langkafel, M., Senf, W. & Hebebrand, J. (2003). Does obesity surgery improve psychosical functoning? A systematic review. International Journal of Obesity and Related Metabolic Disorders, 27, 1300-1314.
Hildebrandt, S.E. (1998) Effects of participation in bariatric support group after Roux-en-Y gastric bypass. Obesity Surgery, 8, 535-542.
Hsu, L.K.G., Beatancourt, S. & Sullivan, S.P. (1996). Eating disturbances before and after vertical banded gastroplasty: A pilot study. International Journal of Eating Disorders, 19, 34-34.
Hsu, L.K.G., Sullivan, S.P. & Benotti, P.N. (1997). Eating disturbances and outcome of bypass surgery: A pilot study. International Journal of Eating Disorders, 21, 385-390.
Kalarchian, M.A., Marcus, M.D., Levine, M.D., Courcoulas, A.P., Pilkonis, P., Ringham, R.M., … Rofey, D.L. (2007). Psychiatric disorders among bariatric surgery candidates: Relationship to obesity and functional health status. American Journal of Psychiatry, 164, 328-334.
Kalarchian, M.A., Marcus, M.D., Levine, M.D., Soulakova, J.N., Courcoulas, A.P. & Wisisnki, B.S. (2008). Relationship of psychiaric disorders to 6-month outcomes after gastric bypass. Surgery for Obesity and Related Disorders, 4, 544-549.
Kalarchian, M.A., Marcus, M.D., Wilson, G.T., Labouvie, E., Brolin, R.E. & La Manca, L. (2002). Binge eating among gastric bypass patients at long-term follow-up. Obesity Surgery, 12, 270-275.
Kalarchian, M.A., Wilson, G.T., Brolin, R.E. & Bradley, L. (1999). Effects of gastric bariatric surgery on binge eating and related psychopatholgy. Eating and Weight Disorders, 4, 1-5.
Karlsson, J., Taft, C., Rydén, A., Sjöström, L. & Sullivan, M. (2007). Ten-year trends in health-related quality of life after surgical and conventional treatment for severe obesity: The SOS intervention study. International Journal of Obesity, 31, 1248-1261.
Kinzl, J.F, Trefalt, E., Fiala, M. & Biebl, W. (2002). Psychotherapeutic treatment of morbidly obese patients after gastric banding. Obesity Surgery, 12, 292-294.
Larsen, F. (1990) Psychosocial function before and after gastric banding surgery for morbid obesity: A prospective study. Acta Psychiatrica Scandinavia, 82, 1-57.
Larsen, J.K., Geenen, R., Maas C., de Wit P., van Antwerpen, T., Brand, N. & van Ramshorst, B. (2004). Personality as a predictor of weight loss maintenance after surgery for morbid obesity. Obesity Research, 12, 1828-1834.
Legenbauer, T., de Zwaan, M., Benecke, A., Mühlhans, B., Petrak, F. & Herpertz, S. (2009). Depression and anxiety: Their predictive function for weight loss in obese individuals. Obesity Facts, 2, 227-234.
Levy,P.,Fried, M., Santini, F. & Finer, N. (2007). Thecomparative effectsofbariatric surgery onweightandtype 2 diabetes.Obesity Surgery, 17, 1248-1256.
Marcus, M.D. (1993). Binge eating in obesity. In: C.G. Fairburn & G.T. Wilson (Eds.), Binge eating: Nature, assessment and treatment (pp. 77-96). New York: Guilford Press.
Martin, L.F. (2004). The evolution of surgery for morbid obesity. In: L.F. Marin (ed.). Obesity surgery (pp. 15-47). New York: McGraw-Hill.
Mechanick, J.I., Kushner, R.F., Sugerman, H.J., Gonzales-Campoy, J.M., Collazo-Clavell, M.L. & Spitz, A.F. (2009). American Association of Clinical Endocrinologists. The obesity society, and American society for metabolic & bariatric surgery medical guidelines for clinical practice for the perioperative nutrinional, metabolic and nonsurgical support of the bariactric patient. Obesity, 17, Suppl 1, S1-70.
Mingrone, G., Panunzi, S., De Gaetano, A., Guidone, C., Iaconelli, A., Leccesi, L., … Rubino, F. (2012). Bariatric surgery versus conventional medical therapy for type 2 diabetes. New England Journal of Medicine; 366, 1577-1585.
Neumark-Sztainer, D. & Haines, J. (2004) Psychosocial and behavioural consequences of obesity. In: J.K. Thomson (Ed.), Handbook of Eating Disorders and Obesity (pp. 349-371). Hobroken, N.Y: Wiley.
Nicolai, A., Ippoliti, C. & Petrelli, M.D. (2002) Laparoscopic adjustable gastric banding: Essential role of psychological support. Obesity Surgery, 12, 857-863.
Niego, S.H., Kofman, M.D., Weiss, J.J. & Geliebter, A. (2007). Binge eating in bariatic surgery population: A review of the literature. International Journal of Eating Disorders, 40, 349-359.
NIH (National Institute of Health). (1991). Consensus Statement. NIH Consensus Development Conference, March 25-27, 1991; http://consensus.nih.gov/1991/1991GISurgeryObesity084html.htm.
NVvH (2011). Richtlijn morbide obesitas. Utrecht: Nederlandse Vereniging voor Heelkunde.
Ogden, C.L., Carrol, M.D., Curtin, L.R., McDowell, M.A., Tabak, C.J. & Flegal, K.M. (2006). Prevalence of overweight and obesity in the United States, 1999-2004. The Journal of the American Medical Association, 295, 1549-1555.
Poston, W.S. 2nd, Ericsson, M., Linder, J., Nilsson, T., Goodrick, G.K. & Foreyt, J.P. (1999). Personality and the prediction of weight loss and relapse in the treatment of obesity. International Journal Eating Disorder; 25, 301-309.
Rabner, J.G. & Greenstein, R.J. (1993) Antiobesity surgery: Is a structured support group desirable? Obesity Surgery, 3, 381-390.
Rosendahl, E.H. & Kirschenbaum, D.S. (1994). Factors associated with weight control in older adults. Obesity Research, 2, 220-229.
Sauerland, S., Agresta, F., Bergamaschi, R., Borzellino, G., Budzynski, A., Champault, G., … Neugebauer, E.A.M. (2005). Laparoscopy for abdominal emergencies: Evidence-based guidelines of the European Association for Endoscopic Surgery. Surgical Endoscopy, 20, 14-29.
Sarwer, D.B. (2009). Comment on: Brief four session group CBT reduces binge eating behavior among bariatric surgery candidates (Ashton, K. et al., 2009, 5, 257-263). Surgery of Obesity Related Disorders, 5, 407-408.
Sarwer, D.B., Wadden, T.A., Moore, R.H., Baker, A.W., Gibbons, L.M., Raper, S.E. & Williams, N.N. (2008). Preoperative eating behaviour, postoperative dietary adherence, and weight loss after gastric bypass surgery. Surgery for Obesity Related Disorders, 4, 640-646.
Schauer, P.R., Kashyap, S.R., Wolski, K., Brethauer, S.A., Kirwan, J.P., Pothier, … Bhatt, D.L. (2012). Bariatric surgery versus intensive medical therapy in obese patients with diabetes. The New England Journal of Medicine, 366, 1567-1576.
Schokker, D.F., Visscher, T.L.S., Nooyens, A.C.J., van Braak, M.A. & Seidell, J.C. (2007). Prevalence of overweight and obesity in the Netherlands. Obesity Reviews, 2, 101-107.
Schouten, R., Wiryasaputra, D.C., van Dielen, F.M., van Gemert, W.G. & Greve, J.W. (2010). Long-term results of bariatric restrictive procedures: A prospective study. Obesity Surgery, 12, 1617-1626.
Sjöström, C.D. (2003). Surgery as an intervention for obesity: Results from the Swedish Obese Subjects Study. Growth Hormone & IGF Research, 13, Suppl A, S22-6.
Sjöström, L., Lindroos, A.K., Peltonen, M., Torgerson, J., Bouchard, C., Carlsson, B., … Wedel, H. (2004). Lifestyle, diabetes, and cardiovascular risk factors 10 years after bariatric surgery. The New England Journal of Medicine, 26, 2683-2693.
Sjöström, C.D., Lystig, T. & Lindroos, A.K. (2011). Impact of weight change, secular trends and ageing on cardiovascular risk factors: 10-year experiences from the SOS Study. International Journal of Obesity, 11, 1413-1420.
van Hout, G. (2008). Bariatric psychology: psychological aspects of weight loss surgery. (Academisch Proefschrift). Tilburg: Universiteit Tilburg.
van Hout, G.C.M., Boekestein, P., Fortuin, F.A., Pelle, A.J. & van Heck, G. (2006). Psychosocial functioning following bariatric surgery. Obesity Surgery, 16, 787-794.
van Hout, G.C.M., Leibbrandt, A.J., Jakimowicz J.J., Smulders, J.F., Schoon, E.J., van Spreeuwel et al. (2003) Bariatric surgery and bariatric psychology: General overview and the Dutch approach. Obesity Surgery, 13, 26-31.
Vetter, M.L., Cardillo, S., Rickels, M.R. & Iqbal, N. (2009). Narrative review: Effect of bariatric surgery on type 2 diabetes mellitus. Annuals of Internal Medicine 2009, 150, 94-103.
Wadden, T.A., Faulconbridge, L.F., Jones-Corneille, L.R., Sawrer, D., Fabricatore, A.N., Thomas, J.G., … Williams, N.N. (2011). Binge eating disorder and the outcome of bariatric surgery at one year: A prospective, observational study. Obesity, 19, 1220-1228.
White, M.A., Masheb, R.M., Rothschild, B.S., Burke-Martindale, A.P.R.N. & Grilo, C. (2007). Do patients’ unrealistic weight goals have prognostic significance for bariatric surgery? Obesity Surgery, 17, 74-81.
WHO (World Health Organization). (2000). Obesity: Preventing and managing the global epidemic. Report of a WHO Consultation (Technical Report Series 894). Genève: Auteur.
Yanovski, S. & Yanovski, J.A. (2011). Obesity prevalence in the United States: Up, down or sideways? The New England Journal of Medicine, 364, 987-989.
